Что полезно для легких и бронхов: Названы пять способов укрепить легкие до и после ковида
Названы пять способов укрепить легкие до и после ковида
https://ria.ru/20210204/pnevmoniya-1595855006.html
Названы пять способов укрепить легкие до и после ковида
Названы пять способов укрепить легкие до и после ковида — РИА Новости, 04.02.2021
Названы пять способов укрепить легкие до и после ковида
Пневмония при COVID-19 длится дольше, чем при гриппе. Коронавирус разрушает мембраны альвеол, стенки капилляров, заражает иммунные клетки. В легких образуются… РИА Новости, 04.02.2021
2021-02-04T08:00
2021-02-04T08:00
2021-02-04T10:24
наука
москва
александр чучалин
здоровье
биология
коронавирусы
коронавирус covid-19
александр карабиненко
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdnn21.img.ria.ru/images/07e4/0b/03/1582881125_0:122:3207:1926_1920x0_80_0_0_9cdc1a83a21cd7a65762d3a1b7b4fb05.jpg
МОСКВА, 4 фев — РИА Новости, Татьяна Пичугина. Пневмония при COVID-19 длится дольше, чем при гриппе. Коронавирус разрушает мембраны альвеол, стенки капилляров, заражает иммунные клетки. В легких образуются микротромбы, организм хуже снабжается кислородом, возникает одышка. Эти осложнения проходят небыстро. Как снизить риск заражения и укрепить органы дыхания после ковида — в материале РИА Новости.Питание и витаминыУченые из Австрии наблюдали после выписки из госпиталя 86 пациентов, перенесших ковид. При первом осмотре, на шестой неделе, больше половины жаловались на одышку, кашель. У 88 процентов КТ-сканирование все еще показывало повреждение легких. Спустя 12 недель ситуация несколько улучшилась — проблемы в легких сохранялись у 56 процентов, 13 процентов по-прежнему кашляли. «Это плохие новости, но есть позитивный момент. Значит, в легких есть механизм самозалечивания», — цитирует пресс-служба Европейского фонда легких Сабину Сааник, постдока Университетской клиники в Инсбруке, одного из авторов работы.»Сначала повреждения зарубцовываются.
Пневмония при COVID-19 длится дольше, чем при гриппе. Коронавирус разрушает мембраны альвеол, стенки капилляров, заражает иммунные клетки. В легких образуются микротромбы, организм хуже снабжается кислородом, возникает одышка. Эти осложнения проходят небыстро. Как снизить риск заражения и укрепить органы дыхания после ковида — в материале РИА Новости.Питание и витаминыУченые из Австрии наблюдали после выписки из госпиталя 86 пациентов, перенесших ковид. При первом осмотре, на шестой неделе, больше половины жаловались на одышку, кашель. У 88 процентов КТ-сканирование все еще показывало повреждение легких. Спустя 12 недель ситуация несколько улучшилась — проблемы в легких сохранялись у 56 процентов, 13 процентов по-прежнему кашляли. «Это плохие новости, но есть позитивный момент. Значит, в легких есть механизм самозалечивания», — цитирует пресс-служба Европейского фонда легких Сабину Сааник, постдока Университетской клиники в Инсбруке, одного из авторов работы.»Сначала повреждения зарубцовываются. Со временем ткани залечиваются. Возвращение к состоянию до болезни может занимать три месяца, год и больше», — указывает доктор Панагис Галиацатос из Медицинского центра Бейвью Центра Джонса Хопкинса.Эксперт отмечает, что хорошее питание снижает риск респираторных осложнений при COVID-19. Также необходимо потреблять достаточно жидкости. Это обеспечит нужный объем крови и здоровье слизистых оболочек респираторной системы, а значит, повысит сопротивляемость инфекции и повреждению тканей.В лекциях директор НИИ пульмонологии академик Александр Чучалин также обращает внимание на правильное питание и прием витаминов. Очень важно, подчеркивает он, чтобы в рационе присутствовали продукты с омега-3 жирными кислотами, защищающими эпителий, снижающими активность тромбоцитов, оказывающими противовоспалительный эффект.По свежим научным данным, которые приводит академик, витамин B3 позволяет освободиться от гиалуроновой кислоты — именно она заполняет альвеолы при вирусной пневмонии и создает эффект «матового стекла».
Со временем ткани залечиваются. Возвращение к состоянию до болезни может занимать три месяца, год и больше», — указывает доктор Панагис Галиацатос из Медицинского центра Бейвью Центра Джонса Хопкинса.Эксперт отмечает, что хорошее питание снижает риск респираторных осложнений при COVID-19. Также необходимо потреблять достаточно жидкости. Это обеспечит нужный объем крови и здоровье слизистых оболочек респираторной системы, а значит, повысит сопротивляемость инфекции и повреждению тканей.В лекциях директор НИИ пульмонологии академик Александр Чучалин также обращает внимание на правильное питание и прием витаминов. Очень важно, подчеркивает он, чтобы в рационе присутствовали продукты с омега-3 жирными кислотами, защищающими эпителий, снижающими активность тромбоцитов, оказывающими противовоспалительный эффект.По свежим научным данным, которые приводит академик, витамин B3 позволяет освободиться от гиалуроновой кислоты — именно она заполняет альвеолы при вирусной пневмонии и создает эффект «матового стекла». Витамин D3 продлевает активность иммунологической памяти т-лимфоцитов — убийц зараженных клеток. Регенерации эпителиальных клеток способствует витамин A, левокарнитин положительно влияет на энергетическое обеспечение организма, L-лизин и L-аргинин — доноры оксида азота, который синтезируется эндотелиальными клетками, выстилающими кровеносные сосуды. Их повреждение вирусом SARS-CoV-2 приводит к образованию микротромбов в легких.Питание должно быть разнообразным, диеты не нужны, поскольку недоедание оборачивается дефицитом белка, микроэлементов, витаминов, полагает профессор кафедры госпитальной терапии РНИМУ имени Н. И. Пирогова Александр Карабиненко. А вот мучное вредно, начинается газообразование, и дышать становится тяжело, уточняет врач.Польза физической активностиРиск тяжелого ковида снижает физическая активность. В обзоре ученых Медицинской школы Университета Вирджинии говорится, что в основе многих патологий — окислительный стресс клеток при отравлении свободными радикалами. А нейтрализуют их специальные молекулы-ферменты.
Витамин D3 продлевает активность иммунологической памяти т-лимфоцитов — убийц зараженных клеток. Регенерации эпителиальных клеток способствует витамин A, левокарнитин положительно влияет на энергетическое обеспечение организма, L-лизин и L-аргинин — доноры оксида азота, который синтезируется эндотелиальными клетками, выстилающими кровеносные сосуды. Их повреждение вирусом SARS-CoV-2 приводит к образованию микротромбов в легких.Питание должно быть разнообразным, диеты не нужны, поскольку недоедание оборачивается дефицитом белка, микроэлементов, витаминов, полагает профессор кафедры госпитальной терапии РНИМУ имени Н. И. Пирогова Александр Карабиненко. А вот мучное вредно, начинается газообразование, и дышать становится тяжело, уточняет врач.Польза физической активностиРиск тяжелого ковида снижает физическая активность. В обзоре ученых Медицинской школы Университета Вирджинии говорится, что в основе многих патологий — окислительный стресс клеток при отравлении свободными радикалами. А нейтрализуют их специальные молекулы-ферменты. Одна из них — EcSOD — синтезируется во многих тканях, но больше всего в легких и почках. Так вот, эксперименты показали, что физические упражнения повышают уровень EcSOD в скелетных мышцах — самом крупном органе тела, оттуда фермент разносится по организму и помогает бороться с патологиями. А поскольку COVID-19 чреват различными осложнениями органов дыхания, эффективна гимнастика.Считается, что упражнения насыщают организм кислородом, и хотя клинические испытания именно на больных с COVID-19 еще не завершились, большинство экспертов, опрошенных учеными из Европы, США и Австралии, согласны с тем, что бывшие ковидные больные должны каждый день поддерживать умеренную физическую активность. Особенно это важно в первые шесть-восемь недель, когда организм восстанавливается.О том же говорит и профессор Карабиненко. Однако надо следить за дыханием во время занятий, измерять уровень кислорода, силу дыхательной мускулатуры, предупреждает эксперт.Сейчас разработали множество комплексов физкультуры и дыхательных упражнений для ковидных больных, перенесших пневмонию.
Одна из них — EcSOD — синтезируется во многих тканях, но больше всего в легких и почках. Так вот, эксперименты показали, что физические упражнения повышают уровень EcSOD в скелетных мышцах — самом крупном органе тела, оттуда фермент разносится по организму и помогает бороться с патологиями. А поскольку COVID-19 чреват различными осложнениями органов дыхания, эффективна гимнастика.Считается, что упражнения насыщают организм кислородом, и хотя клинические испытания именно на больных с COVID-19 еще не завершились, большинство экспертов, опрошенных учеными из Европы, США и Австралии, согласны с тем, что бывшие ковидные больные должны каждый день поддерживать умеренную физическую активность. Особенно это важно в первые шесть-восемь недель, когда организм восстанавливается.О том же говорит и профессор Карабиненко. Однако надо следить за дыханием во время занятий, измерять уровень кислорода, силу дыхательной мускулатуры, предупреждает эксперт.Сейчас разработали множество комплексов физкультуры и дыхательных упражнений для ковидных больных, перенесших пневмонию.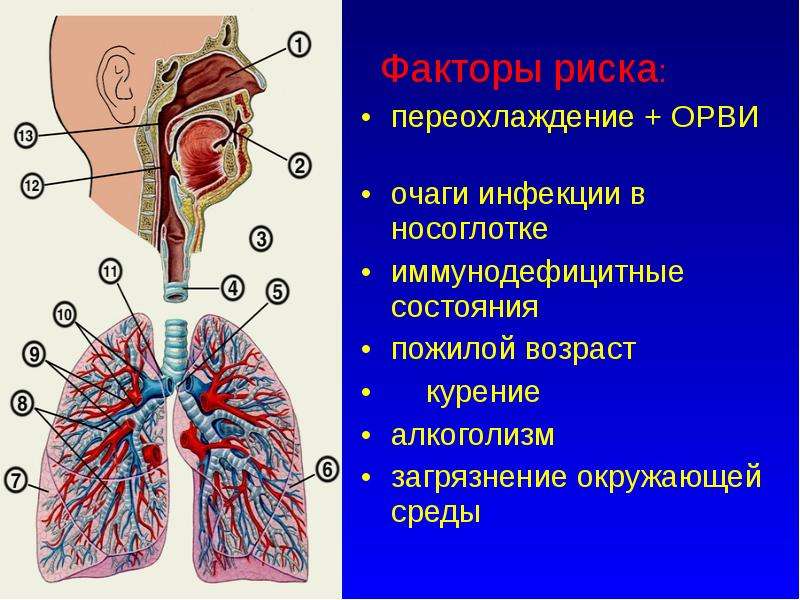 Можно практиковать метод Бутейко, дыхание брюшное, грудное, полное. Например, пять простых упражнений для укрепления дыхательной системы показал в эфире Пятого канала пульмонолог отделения профпатологии клинического института имени М. Ф. Владимирского, врач-терапевт Алексей Никишенков.Отказ от вредных привычек и гигиенаСледует отказаться от курения, поскольку это один из факторов тяжелой формы болезни, о чем свидетельствуют данные, полученные еще в начале эпидемии в США. По словам Александра Карабиненко, легкие курильщика никогда не восстановятся. Кроме того, добавляют специалисты ГКБ имени С. И. Спасокукоцкого, курение на 20 процентов увеличивает риск рака легкого.По первым сведениям из китайских провинций Гуандун и Сычуань, 78-85 процентов заражений коронавирусом приходилось на семьи. Анализ исследований по этой теме на декабрь минувшего года подтвердил, что дом, квартира — главное место передачи вируса. Шансов заболеть там больше на 16,6 процента. Вот почему важно проветривать помещения, применять увлажнители и очистители воздуха с фильтрами, задерживающими частицы в одну-три десятые микрона.
Можно практиковать метод Бутейко, дыхание брюшное, грудное, полное. Например, пять простых упражнений для укрепления дыхательной системы показал в эфире Пятого канала пульмонолог отделения профпатологии клинического института имени М. Ф. Владимирского, врач-терапевт Алексей Никишенков.Отказ от вредных привычек и гигиенаСледует отказаться от курения, поскольку это один из факторов тяжелой формы болезни, о чем свидетельствуют данные, полученные еще в начале эпидемии в США. По словам Александра Карабиненко, легкие курильщика никогда не восстановятся. Кроме того, добавляют специалисты ГКБ имени С. И. Спасокукоцкого, курение на 20 процентов увеличивает риск рака легкого.По первым сведениям из китайских провинций Гуандун и Сычуань, 78-85 процентов заражений коронавирусом приходилось на семьи. Анализ исследований по этой теме на декабрь минувшего года подтвердил, что дом, квартира — главное место передачи вируса. Шансов заболеть там больше на 16,6 процента. Вот почему важно проветривать помещения, применять увлажнители и очистители воздуха с фильтрами, задерживающими частицы в одну-три десятые микрона. Конечно, важна гигиена, надо постоянно мыть руки, реже трогать ими лицо. Академик Чучалин также советует профилактически в конце дня промывать носоглотку, чтобы очистить и восстановить слизистую, чаще чистить зубы.
Конечно, важна гигиена, надо постоянно мыть руки, реже трогать ими лицо. Академик Чучалин также советует профилактически в конце дня промывать носоглотку, чтобы очистить и восстановить слизистую, чаще чистить зубы.
https://ria.ru/20201226/koronavirus-1591008080.html
https://ria.ru/20200416/1570114234.html
https://ria.ru/20200530/1572205960.html
москва
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2021
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdnn21. img.ria.ru/images/07e4/0b/03/1582881125_239:0:2970:2048_1920x0_80_0_0_2f6ab9a069347ae117d6297ad047af3f.jpg
img.ria.ru/images/07e4/0b/03/1582881125_239:0:2970:2048_1920x0_80_0_0_2f6ab9a069347ae117d6297ad047af3f.jpgРИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
москва, александр чучалин, здоровье, биология, коронавирусы, коронавирус covid-19, александр карабиненко, алексей никишенков
МОСКВА, 4 фев — РИА Новости, Татьяна Пичугина. Пневмония при COVID-19 длится дольше, чем при гриппе. Коронавирус разрушает мембраны альвеол, стенки капилляров, заражает иммунные клетки. В легких образуются микротромбы, организм хуже снабжается кислородом, возникает одышка. Эти осложнения проходят небыстро. Как снизить риск заражения и укрепить органы дыхания после ковида — в материале РИА Новости.
Питание и витамины
Ученые из Австрии наблюдали после выписки из госпиталя 86 пациентов, перенесших ковид. При первом осмотре, на шестой неделе, больше половины жаловались на одышку, кашель. У 88 процентов КТ-сканирование все еще показывало повреждение легких. Спустя 12 недель ситуация несколько улучшилась — проблемы в легких сохранялись у 56 процентов, 13 процентов по-прежнему кашляли. «Это плохие новости, но есть позитивный момент. Значит, в легких есть механизм самозалечивания», — цитирует пресс-служба Европейского фонда легких Сабину Сааник, постдока Университетской клиники в Инсбруке, одного из авторов работы.»Сначала повреждения зарубцовываются. Со временем ткани залечиваются. Возвращение к состоянию до болезни может занимать три месяца, год и больше», — указывает доктор Панагис Галиацатос из Медицинского центра Бейвью Центра Джонса Хопкинса.
При первом осмотре, на шестой неделе, больше половины жаловались на одышку, кашель. У 88 процентов КТ-сканирование все еще показывало повреждение легких. Спустя 12 недель ситуация несколько улучшилась — проблемы в легких сохранялись у 56 процентов, 13 процентов по-прежнему кашляли. «Это плохие новости, но есть позитивный момент. Значит, в легких есть механизм самозалечивания», — цитирует пресс-служба Европейского фонда легких Сабину Сааник, постдока Университетской клиники в Инсбруке, одного из авторов работы.»Сначала повреждения зарубцовываются. Со временем ткани залечиваются. Возвращение к состоянию до болезни может занимать три месяца, год и больше», — указывает доктор Панагис Галиацатос из Медицинского центра Бейвью Центра Джонса Хопкинса.Эксперт отмечает, что хорошее питание снижает риск респираторных осложнений при COVID-19. Также необходимо потреблять достаточно жидкости. Это обеспечит нужный объем крови и здоровье слизистых оболочек респираторной системы, а значит, повысит сопротивляемость инфекции и повреждению тканей.
По свежим научным данным, которые приводит академик, витамин B3 позволяет освободиться от гиалуроновой кислоты — именно она заполняет альвеолы при вирусной пневмонии и создает эффект «матового стекла». Витамин D3 продлевает активность иммунологической памяти т-лимфоцитов — убийц зараженных клеток. Регенерации эпителиальных клеток способствует витамин A, левокарнитин положительно влияет на энергетическое обеспечение организма, L-лизин и L-аргинин — доноры оксида азота, который синтезируется эндотелиальными клетками, выстилающими кровеносные сосуды. Их повреждение вирусом SARS-CoV-2 приводит к образованию микротромбов в легких.
Питание должно быть разнообразным, диеты не нужны, поскольку недоедание оборачивается дефицитом белка, микроэлементов, витаминов, полагает профессор кафедры госпитальной терапии РНИМУ имени Н. И. Пирогова Александр Карабиненко. А вот мучное вредно, начинается газообразование, и дышать становится тяжело, уточняет врач.26 декабря 2020, 02:10Распространение коронавирусаЧто поможет укрепить легкие после COVID-19
И. Пирогова Александр Карабиненко. А вот мучное вредно, начинается газообразование, и дышать становится тяжело, уточняет врач.26 декабря 2020, 02:10Распространение коронавирусаЧто поможет укрепить легкие после COVID-19Польза физической активности
Риск тяжелого ковида снижает физическая активность. В обзоре ученых Медицинской школы Университета Вирджинии говорится, что в основе многих патологий — окислительный стресс клеток при отравлении свободными радикалами. А нейтрализуют их специальные молекулы-ферменты.Одна из них — EcSOD — синтезируется во многих тканях, но больше всего в легких и почках. Так вот, эксперименты показали, что физические упражнения повышают уровень EcSOD в скелетных мышцах — самом крупном органе тела, оттуда фермент разносится по организму и помогает бороться с патологиями. А поскольку COVID-19 чреват различными осложнениями органов дыхания, эффективна гимнастика.
16 апреля 2020, 09:45Распространение коронавирусаНазван способ избежать осложнений COVID-19Считается, что упражнения насыщают организм кислородом, и хотя клинические испытания именно на больных с COVID-19 еще не завершились, большинство экспертов, опрошенных учеными из Европы, США и Австралии, согласны с тем, что бывшие ковидные больные должны каждый день поддерживать умеренную физическую активность. Особенно это важно в первые шесть-восемь недель, когда организм восстанавливается.
Особенно это важно в первые шесть-восемь недель, когда организм восстанавливается.О том же говорит и профессор Карабиненко. Однако надо следить за дыханием во время занятий, измерять уровень кислорода, силу дыхательной мускулатуры, предупреждает эксперт.
Сейчас разработали множество комплексов физкультуры и дыхательных упражнений для ковидных больных, перенесших пневмонию. Можно практиковать метод Бутейко, дыхание брюшное, грудное, полное. Например, пять простых упражнений для укрепления дыхательной системы показал в эфире Пятого канала пульмонолог отделения профпатологии клинического института имени М. Ф. Владимирского, врач-терапевт Алексей Никишенков.
30 мая 2020, 00:59Распространение коронавирусаВрач дал совет, как укрепить легкие во время пандемииОтказ от вредных привычек и гигиена
Следует отказаться от курения, поскольку это один из факторов тяжелой формы болезни, о чем свидетельствуют данные, полученные еще в начале эпидемии в США. По словам Александра Карабиненко, легкие курильщика никогда не восстановятся. Кроме того, добавляют специалисты ГКБ имени С. И. Спасокукоцкого, курение на 20 процентов увеличивает риск рака легкого.По первым сведениям из китайских провинций Гуандун и Сычуань, 78-85 процентов заражений коронавирусом приходилось на семьи. Анализ исследований по этой теме на декабрь минувшего года подтвердил, что дом, квартира — главное место передачи вируса. Шансов заболеть там больше на 16,6 процента. Вот почему важно проветривать помещения, применять увлажнители и очистители воздуха с фильтрами, задерживающими частицы в одну-три десятые микрона.
Кроме того, добавляют специалисты ГКБ имени С. И. Спасокукоцкого, курение на 20 процентов увеличивает риск рака легкого.По первым сведениям из китайских провинций Гуандун и Сычуань, 78-85 процентов заражений коронавирусом приходилось на семьи. Анализ исследований по этой теме на декабрь минувшего года подтвердил, что дом, квартира — главное место передачи вируса. Шансов заболеть там больше на 16,6 процента. Вот почему важно проветривать помещения, применять увлажнители и очистители воздуха с фильтрами, задерживающими частицы в одну-три десятые микрона.Конечно, важна гигиена, надо постоянно мыть руки, реже трогать ими лицо. Академик Чучалин также советует профилактически в конце дня промывать носоглотку, чтобы очистить и восстановить слизистую, чаще чистить зубы.
Выдыхайте: 5 проверенных способов укрепить здоровье легких Специалисты ГКБ им. С.И. Спасокукоцкого подготовили 5…
Опубликовано Больница имени С.И. Спасокукоцкого Понедельник, 25 января 2021 г.
какие напитки полезны для органов дыхания / Рецепты / Корзинка
Пандемия коронавируса и недостаток свежего воздуха из-за режима самоизоляции поставили ребром проблему поддержания здоровья дыхательной системы. В интернете можно найти множество рецептов домашних отваров, которые позиционируются как полезные для дыхательной системы и легких. Какие из популярных напитков действительно могут принести организму пользу и когда целесообразно их применять, рассказала РИАМО врач-терапевт Анна Козлова.
Корень солодки
Как поднять иммунитет народными средствами Кусочек корня солодки бросить в стакан кипящей воды, проварить 5 минут и процедить отвар. Считается, что такой напиток помогает снять раздражение дыхательных путей.Комментарий эксперта: «В корне солодки содержатся вещества, которые расслабляют гладкую мускулатуру легких. Основной эффект мы ждем в помощи отхождения мокроты – она становится вязче, легче отходит от стенок бронхов. Также корень солодки обладает противовоспалительными свойствами. Однако рецепты с этим компонентом противопоказаны людям с повышенным давлением».
Также корень солодки обладает противовоспалительными свойствами. Однако рецепты с этим компонентом противопоказаны людям с повышенным давлением».
Листья эвкалипта
Диетолог назвала продукты и витамины для укрепления иммунитета в период коронавируса20 граммов листьев эвкалипта опустить в 2 литра кипящей воды, выключить огонь, дать настояться. Осторожно вдыхать пар отвара в течение 10 минут.
Комментарий эксперта: «Основной полезный эффект эвкалипта – бронхолитический. Гладкая мускулатура легких расслабляется, и просвет бронхов становится шире. Возникает ощущение дыхания полной грудью. А на фоне кашля эфирные масла эвкалипта делают мокроту менее вязкой. Но, конечно, перед применением лучше проконсультироваться с врачом».
Тимьян и крапива
30 граммов тимьяна и 30 граммов сушеной крапивы проварить в 200 миллилитрах воды. Остудить, добавить столовую ложку меда.
Горячие напитки, которые помогают согреться в холодаОбычно используется для облегчения кашля и респираторных инфекций – принимать внутрь или в качестве ингаляций.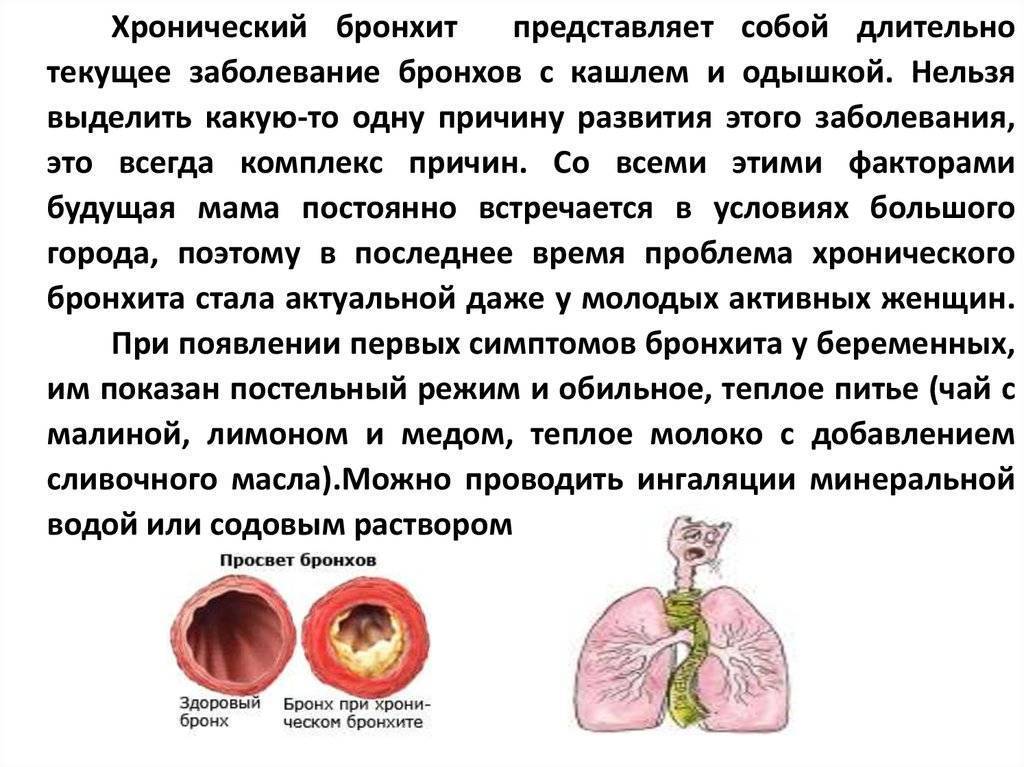
Комментарий эксперта: «Крапива обладает противовоспалительным эффектом. Другое ее свойство – мочегонное, которое может привести к затруднению отделения мокроты. Поэтому данный напиток подойдет, если у вас нет продуктивного кашля с выделением мокроты».
Подорожник, мелисса и укроп
День чая: 10 фактов о популярном напиткеПо 20 граммов подорожника, мелиссы и укропа проварить в стакане воды 20 минут. Напиток позиционируется как очищающий легкие от токсинов и облегчающий кашель.
Комментарий эксперта: «Подорожник и мелисса часто входят в рецептурный состав фармацевтических сиропов для разжижения и выделения мокроты. Так что сочетание трав в данном напитке вполне оправдано. Про очистительный и детокс-эффект ничего не могу сказать – слишком неоднозначная и неподтвержденная версия».
Специалисты по легких в Германии и Швейцарии
Физиология легких
Как и кожа, легкие и вся наша дыхательная система находятся в непосредственном контакте с окружающей средой. Все изменения, с которыми мы сталкиваемся в повседневной жизни, могут влиять на данную область нашего организма.
Все изменения, с которыми мы сталкиваемся в повседневной жизни, могут влиять на данную область нашего организма.
Дыхательные пути человека разделены на верхний и нижний отделы. Первые включают в себя носовую полость, глотку (фаринкс) и голосовой аппарата с функцией закрытия трахеи от пищевода (гортань). Нижние дыхательные пути включают трахею, которая дальше разделяется до альвеол.
Поскольку данный раздел является первым, который контактирует с внешними загрязнителями, будь то пыль, грязь, пыльца или патогены, такие как бактерии, вирусы и грибы, здесь важна хорошая функция защиты. Поэтому на разных участках дыхательных путей расположены лимфатические узлы, контролирующиеся нашей иммунной системой, которые быстро реагируют и инициируют эффективную защиту от патогенов. Другие загрязняющие вещества, такие как пыль, в основном связываются со слизью, выделяемой в верхних отделах трахеи, а также носу, переносятся в рот или носовой проход с помощью клеток, покрытых волосками (реснитчатые клетки).
Но легкие не только ответственны за защиту от первичных патогенов и контроль загрязнения. Главная функция – газообмен. Здесь важную роль играет такая структура, как альвеола (легочный пузырек). Сферическая форма альвеол обеспечивает максимально возможную площадь поверхности для обмена кислорода и углекислого газа. Кроме того, клеточные стенки, которые образуют альвеолы, чрезвычайно тонкие, что сокращает путь газов к основным кровотокам.
Легкие выполняют функции дыхания, речи, газообмена и защиты от патогенов, которые при условии хорошей работы органа обеспечивают прекрасное взаимодействие нашего организма с окружающей средой. Однако это основано на балансе, который может быть нарушен различными факторами.
Какие заболевания лечат в пульмонологии?
Как правило, такие факторы, как стресс и образ жизни, оказывают огромное влияние на нашу иммунную систему и способность организма восстанавливаться. Кроме того, попадание в организм загрязняющих веществ – как непреднамеренно через мелкие частицы в воздухе, пыль на рабочем месте, так и преднамеренно через табачный дым – нарушает баланс организма.
Болезни легких при курении
Наиболее распространенными заболеваниями, связанными с курением, являются хроническая обструктивная болезнь легких ( ХОБЛ ), эмфизема легких и в худшем случае рак легких .
Инфекционные заболевания легких
В нашу дыхательную систему могут проникнуть и патогены. Кажущиеся более безобидными случаи, такие как гриппозные инфекции, могут иметь на организм такое же воздействие, как и пневмония или подлежащие регистрации, опасные заболевания, например туберкулез .
Проблемы с легкими, связанные с аллергией
Проблема, с которой борются многие люди, представляет собой чрезмерную реакцию организма на вещества, которые на самом деле не являются вредными, так называемые аллергены. Симптомы самые разнообразные: от зуда и отек до удушья. Общие заболевания включают хроническую бронхиальную астму.
Системные заболевания легких
Также обратиться к пульмонологу могут заставить болезни, поражающие другие органы. К ним относятся наследственный кистозный фиброз, а также заболевание нервной системы боковой амитрофический склероз и саркоидоз, связанный с образованием гранулем в различных тканях организма. Как правило, цель лечения заключается в облегчении симптомов и дискомфорта, а также улучшении качества жизни.
Когда следует идти к специалисту или в клинику в области пульмонологии?
В конечном счете, выбор специалиста всегда зависит от выраженности симптомов, тяжести и угрозы заболевания. При незначительных жалобах сможет помочь врач общей практики (семейный врач), если появляются более серьезные симптомы, может потребоваться направление к пульмонологу (специалисту по заболеваниям дыхательной системы).
Если легкие оказывают влияние на кровообращение, также может быть полезно сотрудничество со специалистом внутренней медицины или кардиологами, например при легочной гипертензии.
Онкологические заболевания, такие как рак легких, часто рассматриваются междисциплинарно, что означает сотрудничество онкологов, радиологов и рентгенотерапевтов.
Где я могу найти опытного пульмонолога?
В PRIMO MEDICO вы найдете только опытных специалистов и клиники по лечению заболеваний дыхательной системы в Германии, Австрии и Швейцарии.
КТ или рентген легких: что лучше?
Главная статьи КТ или рентген легких: что лучше?При пневмониях, туберкулезе и даже в рамках профилактического скрининга пациентам назначается КТ или рентген легких.
В чем разница между этими методами обследования? Когда лучше делать КТ легких, а когда рентгенографию? Подробнее рассмотрим в этой статье.Чем отличается КТ от рентгена легких?
Компьютерная томография — это современный метод лучевой диагностки различных заболеваний, в основе которого лежит рентгенография. . Метод был разработан и предложен учеными, лауреатами Нобелевской премии Г.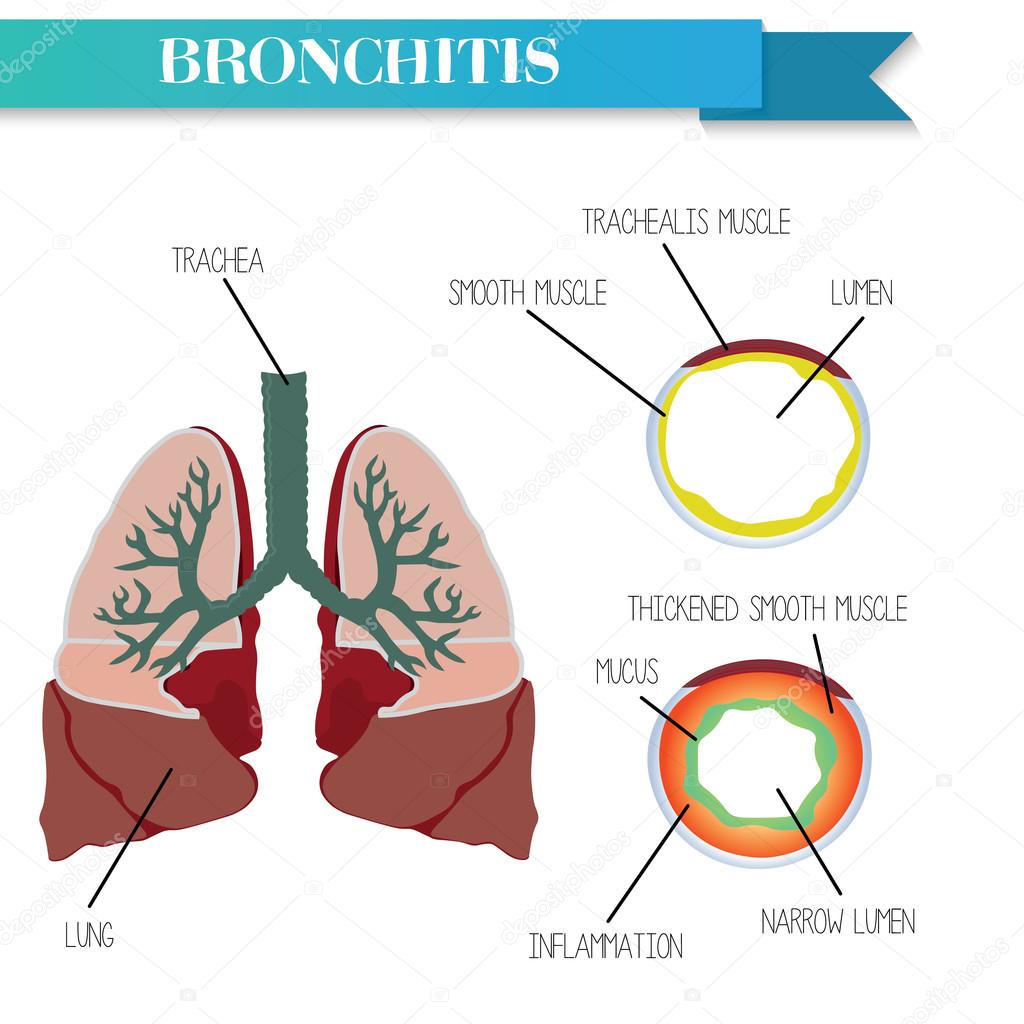 Хаунсфилдом и А. Кормаком в 1972 году. Классическая рентгенография была изобретена в 1896 году, чаще всего она применялась в стоматологии и для исследования легких, поскольку на рубеже XIX-XX вв. смертность от пневмонии, туберкулеза и астмы была крайне велика.
Хаунсфилдом и А. Кормаком в 1972 году. Классическая рентгенография была изобретена в 1896 году, чаще всего она применялась в стоматологии и для исследования легких, поскольку на рубеже XIX-XX вв. смертность от пневмонии, туберкулеза и астмы была крайне велика.
Ключевое отличие цифрового рентгена от компьютерной томографии легких — траектория прохождения рентгеновских лучей и техника визуализации.

Сканы КТ отличаются более высокой четкостью изображений и информативностью. В ходе компьютерной томографии рентгеновская трубка вместе с чувствительными датчиками совершает несколько оборотов по спиральной траектории, сканируя исследуемую область. Аппарат КТ делает множество сканов толщиной до 1 мм, на основании которых воссоздается трехмерная модель легких, сосудов, органов и костей грудной клетки в высоком разрешении. Таким образом после компьютерной обработки изображений ткани и органы можно исследовать в трех проекциях, эффект наложения теней от органов в случае с компьютерной томографией отсутствует.
Высокая четкость изображения при компьютерной томографии связана с техникой проведения диагностики и физическими свойствами излучения. Рентген обладает 20% коэффициентом ослабления, в то время как томография – коэффициентом 0,5%, а следовательно и более высокой разрешающей способностью.
И рентгенографию, и компьютерную томографию можно делать с контрастированием. Рентгенография или КТ легких с контрастом поможет визуализировать сосуды и опухоли. Однако первичная дифференциация новообразований на доброкачественные и онкогенные возможна только в рамках КТ, что также связано с качеством изображений.
Рентгенография или КТ легких с контрастом поможет визуализировать сосуды и опухоли. Однако первичная дифференциация новообразований на доброкачественные и онкогенные возможна только в рамках КТ, что также связано с качеством изображений.
Поскольку рентгенограмма грудной клетки в сущности представляет 1 снимок, а томограмм делают множество, то и излучение при КТ легких выше из-за многократной экспозиции. В среднем, за одну процедуру рентгена легких пациент получает 0,1 мЗв облучения, во время КТ легких – 2,5 мЗв. Однако эта доза ионизирующего излучения безопасна для пациента. В год допустимо делать КТ-сканирование 5 зон. Направляя на тот или иной рентгенографический метод обследования, врачи всегда руководствуются критерием целесообразности и безопасности пациента.
В специализированном центре КТ «Ами» процедура проходит на аппарате нового поколения Siemens Somatom go.Now со сниженной лучевой нагрузкой.
Что лучше: КТ или рентген легких?
КТ легких и рентгенография назначаются при воспалении легких, туберкулезе, бронхиальной астме. Оба исследования показывают состояние легких, бронхов, трахеи, средостения. И на КТ, и на рентгене выявляют опухоли, инородные предметы в полости легких и дыхательных путях. Как и компьютерная томография, рентген показывает скопления жидкости в альвеолах или фиброз (поражение легких при пневмонии), наличие эмфиземы (хронический бронхит курильщика), отек и саркоидоз легких (гранулемы и узловые новообразования легких).
Оба исследования показывают состояние легких, бронхов, трахеи, средостения. И на КТ, и на рентгене выявляют опухоли, инородные предметы в полости легких и дыхательных путях. Как и компьютерная томография, рентген показывает скопления жидкости в альвеолах или фиброз (поражение легких при пневмонии), наличие эмфиземы (хронический бронхит курильщика), отек и саркоидоз легких (гранулемы и узловые новообразования легких).
Однако большинство медиков склоняются к мнению, что если есть возможность сделать КТ легких вместо рентгена, то лучше исследовать органы грудной клетки именно так. Во-первых, врач точно не пропустит заболевание или опухоль в начальной стадии. Во-вторых, после КТ легких уже нет необходимости в дополнительном уточняющем обследовании (кроме лабораторной диагностики, поскольку инфекционные, вирусные и бактериальные агенты-возбудители определяют с помощью анализа биологического материала). В-третьих, небольшие кальцификаты, деструкции и опухоли видны только на сканах КТ.
Согласно докладам Всемирной организации здравоохранения, рак легких по-прежнему представляет угрозу для жизни и здоровья миллионов людей. Поэтому пациентам старше 40 лет, особенно попадающим в группу риска, рекомендован ежегодный профилактический скрининг. Флюорография и рентген считаются традиционным методом профилактики, однако лучше всего для этой цели подойдет низкодозная компьютерная томография легких.
Плюсы рентгена легких
- Низкая цена обследования.
- Облучение около 0,1 мЗв.
- Аппаратами для рентгена оснащены многие медицинские учреждения.
Минусы рентгена легких
- Малая информативность.
- Низкая специфичность.
- Двухмерные снимки, подозрительные участки могут быть закрыты тенями органов.
- Не показывает пневмонии, опухоли и другие патологии легких на ранних стадиях. Также для обследования лимфатических узлов более информативна КТ.
- Невозможно дать первичную оценку новообразованиям, дифференцировать их на доброкачественные и онкогенные.

- Есть вероятность получения неполной картины.
Плюсы КТ легких
- Трехмерное (пространственное) изображение легких, исчерпывающая информативность.
- Показывает заболевания и патологии легких на ранних стадиях.
- Ранняя диагностика рака легких.
- Врач может первично дифференцировать новообразования.
- Назначается при атипичном течении заболеваний, в качестве уточняющего метода обследования после рентгена.
Минусы КТ легких
- Более высокая цена.
- Более высокая доза ионизирующего излучения.
- Сравнительно невысокая распространенность медицинских центров, оснащенных томографами.
Что информативнее: КТ легких или рентген?
Компьютерная томография – наиболее современный и информативный рентгенологический метод обследования. На сканах в трех проекциях визуализируются мягкие ткани, внутренние органы, кости и сосуды. Двухмерная рентгенография дает более общее представление о состоянии легких, однако иногда этого достаточно для последующего успешного лечения пациента.
Двухмерная рентгенография дает более общее представление о состоянии легких, однако иногда этого достаточно для последующего успешного лечения пациента.
Не опасно ли делать КТ легких после рентгена?
Ионизирующее (рентгеновское) излучение не полезно для человека, а в избыточном количестве вызывает радиационный синдром и может стать «спусковым механизмом» для развития онкологических заболеваний у пациентов, предрасположенных к ним. Согласно действующим «Нормам радиационной безопасности» в год допустимо до 30-50 мВз излучения, но не следует забывать и о естественном радиационном фоне. КТ легких (около 2,5 мЗв) после рентгена (около 0,1 мЗв) безопасно, и такая прецизионная диагностика может спасти пациенту жизнь.
Однако, чтобы избежать дополнительной лучевой нагрузки, наиболее целесообразно сразу сделать КТ легких, не прибегая к рентгену.
Что лучше делать при воспалении легких: КТ или рентген?
Назначить КТ или рентген легких при пневмонии сможет только врач после изучения симптомов, лабораторных анализов, индивидуальной клинической картины пациента. Наличие жидкости или гноя в альвеолах, а также фиброз визуализируется и на рентгенограмме и на сканах КТ. Однако традиционного рентгена при пневмонии I-II степени может быть недостаточно, в то время как на КТ она видна более определенно как «матовые стекла». При атипичной пневмонии и при коронавирусе рекомендуется сделать КТ легких.
Наличие жидкости или гноя в альвеолах, а также фиброз визуализируется и на рентгенограмме и на сканах КТ. Однако традиционного рентгена при пневмонии I-II степени может быть недостаточно, в то время как на КТ она видна более определенно как «матовые стекла». При атипичной пневмонии и при коронавирусе рекомендуется сделать КТ легких.
Можно ли сделать КТ легких вместо рентгена?
Да, КТ легких может заменить рентген. Однако врач, назначающий то или иное исследование, всегда учитывает индивидуальные особенности пациента, например, сколько рентгенологических исследований уже было проведено в течение года, нет ли противопоказаний к КТ. Также ионизирующее излучение вредно для беременных женщин и плода, поэтому в этом случае при пневмонии предпочтительнее МРТ легких.
«Надувать шары нельзя». Как восстанавливают легкие после коронавируса | ЗДОРОВЬЕ: Медицина | ЗДОРОВЬЕ
После летнего затишья заболеваемость коронавирусом снова растет. Вновь открываются законсервированные моногоспитали, а жителей просят более внимательно относиться к собственной безопасности и не пренебрегать защитными масками, антисептиками. Болезнь многие переносят тяжело, а на восстановление может уйти не один год. Специально для больных, перенесших ковидную пневмонию, в Тюмени разработали программу реабилитации легких. Почему женщинам тяжело дается диафрагмальное дыхание и зачем нужно горловое пение, узнала корреспондент «АиФ — Тюмень».
Вновь открываются законсервированные моногоспитали, а жителей просят более внимательно относиться к собственной безопасности и не пренебрегать защитными масками, антисептиками. Болезнь многие переносят тяжело, а на восстановление может уйти не один год. Специально для больных, перенесших ковидную пневмонию, в Тюмени разработали программу реабилитации легких. Почему женщинам тяжело дается диафрагмальное дыхание и зачем нужно горловое пение, узнала корреспондент «АиФ — Тюмень».
Ни кашля, ни потери обоняния
В июле 53-летний Евгений Фалов заболел, несмотря на признаки ротавирусной инфекции, дочь-врач настояла на обращении к докторам. Во время пандемии любое недомогание заставляет насторожиться. И, как оказалось, не зря. Компьютерная томография показала пневмонию с поражением легких 8%, хотя ни кашля, ни насморка, ни потери обоняния не было. И даже тест на коронавирус был отрицательный. Выписав лечение, мужчину отправили домой, назначив явку через неделю. Повторный прием показал — стало только хуже, процент поражения легких вырос до шестнадцати. Евгения Евгеньевича госпитализировали в моногоспиталь Областной клинической больницы №1. Спустя еще неделю он оказался уже на реанимационной койке. Пневмония развивалась стремительно, с 16% за семь дней поражение легких возросло до 53%.
Повторный прием показал — стало только хуже, процент поражения легких вырос до шестнадцати. Евгения Евгеньевича госпитализировали в моногоспиталь Областной клинической больницы №1. Спустя еще неделю он оказался уже на реанимационной койке. Пневмония развивалась стремительно, с 16% за семь дней поражение легких возросло до 53%.
«Врачи делали все возможное, но лучше не становилось. Началась одышка, стало тяжело дышать, кашель был очень сильный. Родные начали искать человека, переболевшего коронавирусом с такой же группой крови, как у меня, чтобы попробовать перелить кровь с антителами. Отозвался коллега дочери врач-уролог. В понедельник он сдал кровь, уже готовились к переливанию, но на следующий день впервые за долгое время у меня не поднялась температура. Я пошел на поправку, надеюсь, кровь с антителами спасла жизнь другого человека, — рассказывает Евгений Фалов. — Неделя, что я провел в моногоспитале, показалась вечностью. Столкнувшись лицом к лицу с вирусом, мы поняли, насколько он коварен и непредсказуем.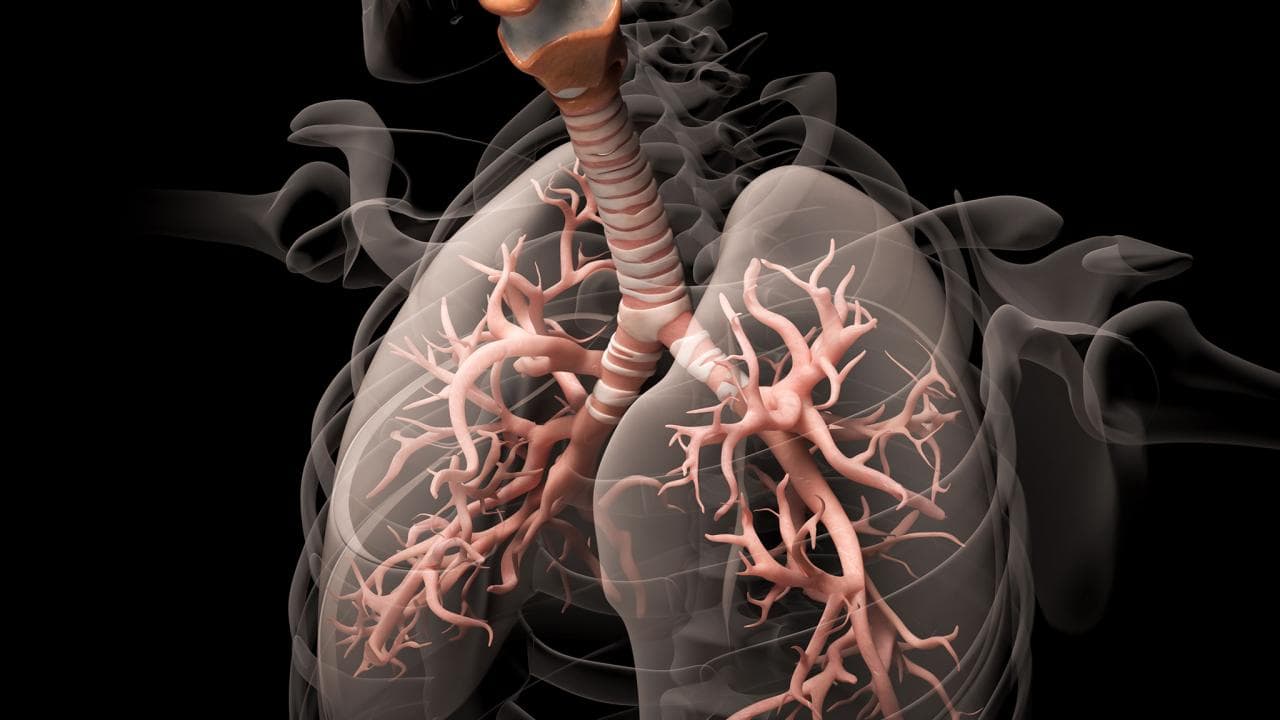 Страшно представить, что могло бы случиться, если бы дочь сразу же не настояла на обращении к врачам. От всего сердца хочу поблагодарить всех докторов, медсестер отделения №4 моногоспиталя ОКБ №1. В защитных костюмах, в респираторах день и ночь они борются за жизнь и здоровье каждого больного. А горожане порой игнорируют просьбы носить в общественных местах защитные маски. Всего лишь маски, которые можно снять, сев в собственную машину, зайдя домой».
Страшно представить, что могло бы случиться, если бы дочь сразу же не настояла на обращении к врачам. От всего сердца хочу поблагодарить всех докторов, медсестер отделения №4 моногоспиталя ОКБ №1. В защитных костюмах, в респираторах день и ночь они борются за жизнь и здоровье каждого больного. А горожане порой игнорируют просьбы носить в общественных местах защитные маски. Всего лишь маски, которые можно снять, сев в собственную машину, зайдя домой».
В моногоспитале Евгений Евгеньевич провел 21 день. Сейчас поражение легких у него составляет 20%. Он много гуляет в хвойном лесу, делает специальную дыхательную гимнастику. На полное восстановление может уйти год, а то и больше.
Специальная гимнастика
В начале августа на базе ОКБ №1 специально для тех, кто перенес коронавирус, заработал курс реабилитации «Свободное дыхание». Наблюдение за ковидной пневмонией показал — таким пациентам нужен особый подход.
«В легких начинаются структурные изменения, в основном фиброзные, когда легочная ткань рубцуется. Это приводит к нарушениям дыхательных функций. Снижается эластичность и растяжимость тканей, затрудняется проходимость кислорода и углекислого газа. Чем больше этот процесс, тем обширнее поражение легких и тем больше времени понадобится на реабилитацию. В любом случае это не дело пары месяцев, в среднем на восстановление уходит год, а то и больше. Все зависит от иммунитета, образа жизни больного», — рассказывает врач ЛФК ОКБ №1 Юлия Хазеева.
Это приводит к нарушениям дыхательных функций. Снижается эластичность и растяжимость тканей, затрудняется проходимость кислорода и углекислого газа. Чем больше этот процесс, тем обширнее поражение легких и тем больше времени понадобится на реабилитацию. В любом случае это не дело пары месяцев, в среднем на восстановление уходит год, а то и больше. Все зависит от иммунитета, образа жизни больного», — рассказывает врач ЛФК ОКБ №1 Юлия Хазеева.
Реабилитация нужна всем, кто перенес ковидную пневмонию, даже при небольшом поражении легких. По словам Юлии Хазеевой, воспаление легких при коронавирусе отличается от обычной пневмонии прежде всего тем, что оно может проходить бессимптомно. Человек чувствует себя хорошо, у него нет высокой температуры, кашля, головных болей, ощущения инородного тела в груди, а при компьютерной томографии оказывается, что легкие воспалены. Без соответствующего лечения и восстановления поражение органа только усугубляется.
«Пациенты не знают, какие упражнения нужны, как правильно их делать, как дышать, чтобы восстановить легкие, — поясняет врач. — Поэтому пульмонологи разработали десятидневный курс реабилитации со специальными упражнениями. Мы рассказываем, показываем, объясняем, чтобы потом они могли самостоятельно выполнять дома дыхательную гимнастику».
Поем, как тувинцы
Физиотерапия, массажи, дыхательная гимнастика — десять дней пациенты учатся диафрагмальному дыханию и даже горловому пению. В одном комплексе пять процедур менее сложных, во втором — столько же, но уже потруднее.
«При соборе анамнеза мы видим, какая доля легкого у человека поражена, в зависимости от этого подбираем индивидуальный комплекс упражнений, чтобы воздействовать на пораженный отдел. Исходное положение упражнения работает именно на эту долю: на спине, на боку, валиком под грудь и т.д., технически упражнения не сложные. Только с диафрагмальным дыханием возникают трудности. Как правило, это мужской тип дыхания, женщинам сложно его освоить. А он необходим для проработки нижних долей легких», — делится доктор.
А он необходим для проработки нижних долей легких», — делится доктор.
Одно из действенных упражнений — звуковая вибрационная гимнастика. Похоже на тувинское горловое пение, только нужно «опустить» звуки в грудной отдел, чтобы от протяжного «у» завибрировало в легких. Буква «у» хорошо влияет на эластичность легочной ткани и помогает мягко избавиться от фиброзов. А долгое «р» работает как дренажная система. Если пациенты жалуются на ощущение инородного тела в груди, после «рычания» им становится легче дышать. Петь и правильно дышать пациенты учатся еще и дома, за день нужно повторить комплекс упражнений три раза. Самое главное в дыхательной гимнастике после ковидной пневмонии — осторожность и неспешность. По этой же причине пульмонологи остерегают пациентов от тренировки легких надуванием воздушного шара. Это приводит к резкому увеличению объема легких и гипервентиляции, что совсем нежелательно после воспаления легких от коронавируса.
Неотложные состояния
Кашель
Кашель, пожалуй, это самая частая проблема, с которой встречаются родители. Очень часто кашель, даже если он звучит страшно, имеет безобидную причину и проходит сам. Иногда кашель — серьезный симптом. Попробуем разобраться, как себя вести при появлении кашля у ребенка и когда начинать бить тревогу.
Что такое кашель?
Кашель — это проявление защитного рефлекса, который предназначен для очищения дыхательных путей. Во время кашлевого толчка воздух резко выходит из легких и заставляет выйти все то, что мешает дыханию — мокроту и инородные тела. Если задуматься о механизме кашля, становится понятно, что далеко не всегда его нужно «подавлять».
Из-за чего возникает и каким бывает кашель?
Самая частая причина кашля — вирусная инфекция. Вирусы могут вызывать поражение дыхательных путей на разных уровнях — от носа (при обычном насморке) до бронхов, бронхиол и легких, причем кашель обычный симптом при всех этих болезнях. Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка.
Например, воспаление горла и отделяемое из носа, стекающее по задней стенке глотки, раздражают слизистую оболочку верхних дыхательных путей и стимулируют кашлевой рефлекс. Из-за раздражения слизистой оболочки глотки возникает сухой надсадный кашель, который обязательно пройдет и без лечения, но в острый период может быть довольно частым и мучительным и даже нарушать ночной сон. Насморк и отделяемое по задней стенке глотки провоцируют влажный кашель, при этом ребенок начинает кашлять при перемене положения тела, особенно по утрам и по ночам, когда встает, ложится или переворачивается. Если вирус поражает слизистую оболочку гортани, развивается ложный круп, то есть отек и, как следствие, сужение просвета гортани, что сопровождается «лающим» кашлем, осиплостью и характерным шумным вдохом (так называемым стридором). При воспалении бронхов, бронхиол и альвеол — бронхите, бронхиолите и пневмонии соответственно — в просвете дыхательных путей скапливается мокрота, возникает отек слизистой оболочки, вследствие чего появляются кашель и одышка. В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель.
В отличие от вирусных бронхита и бронхиолита, пневмония чаще вызывается бактериями и, помимо кашля и одышки, сопровождается лихорадкой. При бронхиальной астме спазм бронхов и скопление в них густой мокроты возникают после контакта с аллергеном, что также провоцирует кашель.
Когда для ребенка с кашлем нужно вызвать бригаду скорой медицинской помощи?
Вызвать бригаду скорой помощи необходимо, если у ребенка наряду с кашлем есть следующие признаки:
- ребенку очень тяжело дышать: вы видите, что ребенок дышит с трудом, ему трудно говорить (или кричать, если речь идет о ребенке грудного возраста) из-за затруднения дыхания, у ребенка «кряхтящее» или «стонущее» дыхание;
- ребенок потерял сознание и/или прекратил дышать;
- у ребенка посинели губы.
Если самых тяжелых симптомов нет, но состояние ребенка вызывает опасения, обратитесь к врачу.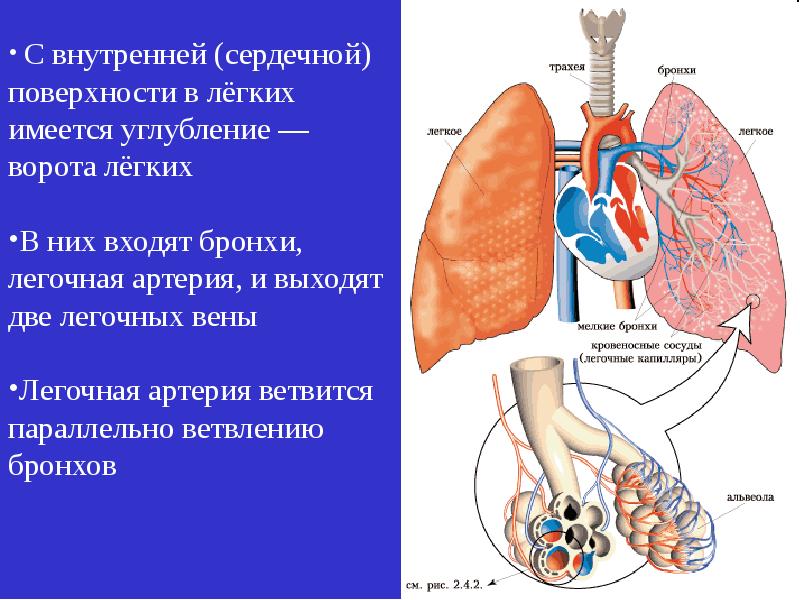 Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Важным признаком неблагополучия является внешний вид ребенка — если он вялый, выглядит больным и если вы не можете привлечь его внимание и поймать взгляд. Одышка, то есть учащенное дыхание, сопровождающееся усилием дыхательной мускулатуры и втяжением межреберных промежутков и яремной ямки (углубления над грудиной), — признак, который указывает на поражение нижних дыхательных путей. Если вы заметили у ребенка одышку, обязательно проконсультируйтесь с врачом. Повышение температуры тела, особенно лихорадка выше 39 — 40 °С, также требует того, чтобы ребенка осмотрел врач, так как кашель и лихорадка могут быть симптомами пневмонии.
Особое отношение должно быть к детям первых месяцев жизни, потому что у маленьких детей тяжелые болезни могут протекать стерто, и состояние может ухудшиться внезапно. При лихорадке (то есть, если ректальная температура у ребенка > 38 °С) у детей младше трех месяцев нужно обязательно обратиться к врачу.
Должен ли настораживать желтый или зеленоватый цвет мокроты?
Желтый или зеленый цвет мокроты далеко не всегда свидетельствует о бактериальной инфекции. При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
При вирусном бронхите и бронхиолите желто-зеленый цвет мокроты связан с тем, что в мокроту попадают клетки слизистой оболочки дыхательных путей, которую повредил вирус. По мере того, как образуется новая слизистая оболочка, слущенные клетки выходят с мокротой, поэтому не нужно пугаться, если ребенок откашливает желтую или даже зеленоватую мокроту, так как в большинстве случаев это нормальное проявление вирусной инфекции, не требующее назначения антибиотиков.
Что делать, если ребенок кашляет по ночам?
Чаще всего ночной кашель связан с тем, что когда ребенок лежит в кровати, выделения из носа и околоносовых пазух стекают в глотку и вызывают кашлевой рефлекс. Когда ребенок переворачивается в кровати или встает из горизонтального положения в вертикальное, возникает приступ кашля. В таких случаях врач назначит ребенку местное лечение для уменьшения насморка и, в результате этого, уменьшения кашля.
Ночной кашель бывает и при патологии нижних дыхательных путей.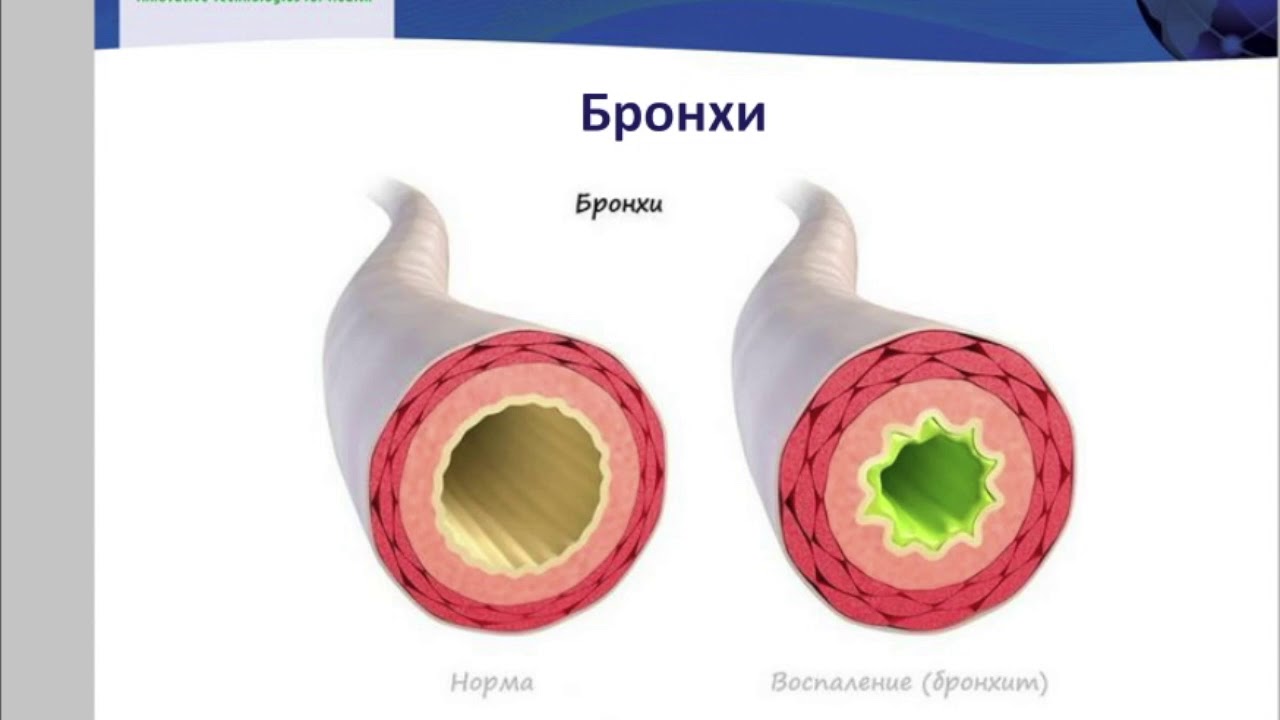 Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Поэтому если вашего ребенка беспокоит ночной кашель, проконсультируйтесь с врачом.
Как быть, если у ребенка кашель до рвоты?
Если у вашего ребенка появился приступообразный кашель до рвоты, обратитесь к педиатру, так как это может быть симптомом коклюша. Коклюш особенно опасен для детей первых месяцев жизни. Иногда коклюш развивается даже у детей, которые прививались от него, но после последней ревакцинации прошло много времени.
У некоторых детей рвотный рефлекс вызвать очень легко, и тогда у них может возникать рвота на фоне кашля, даже если кашель связан просто с насморком. Если на фоне кашля возникает рвота, кормите ребенка чаще, но маленькими порциями.
Длительный кашель
Нередко причиной длительного кашля бывают несколько последовательных вирусных инфекций. Ребенок не успевает выздороветь от одной инфекции и подхватывает другую.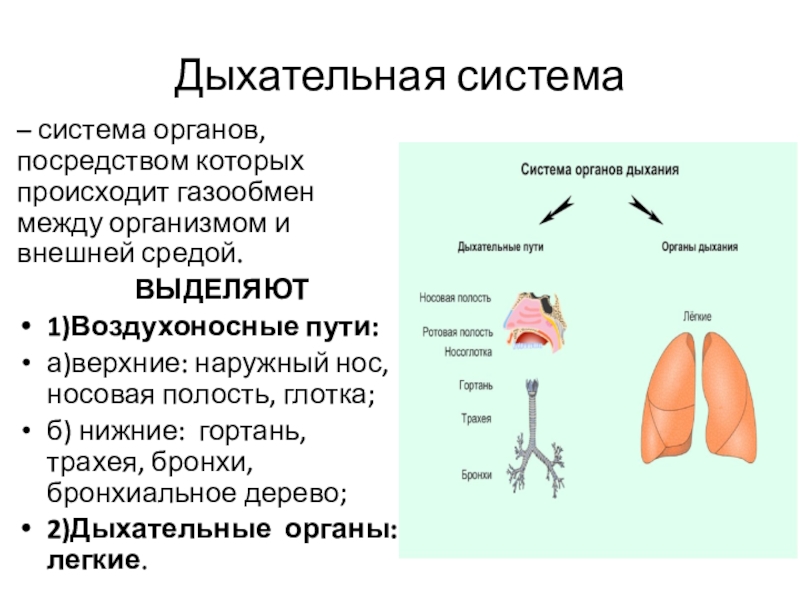 При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
При этом кашель может продолжаться несколько недель и сильно пугать родителей, хотя причина его тривиальна.
Однако длительный кашель может быть связан с аллергией, в том числе с бронхиальной астмой, а также с коклюшем и другими болезнями дыхательных путей и ЛОР-органов (хронический кашель может быть даже из-за серных пробок в ушах!), поэтому в случае длительного кашля проконсультируйтесь с врачом.
Как лечить кашель?
У кашля может быть множество причин, и лечение в каждом случае разное. Покажите ребенка врачу, чтобы понять, с чем связан кашель и как помочь ребенку.
Если кашель сопровождается отделением мокроты (влажный, продуктивный кашель), для облегчения откашливания нужно стимулировать выделение мокроты. Давайте ребенку больше пить (например, можно давать яблочный сок или теплый куриный бульон, если разрешено по возрасту и если нет аллергии на эти продукты). Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Если воздух в детской спальне сухой, установите увлажнитель воздуха.
Бороться с непродуктивным (сухим) кашлем можно, уменьшая раздражение верхних дыхательных путей. Чтобы смягчить кашель и успокоить дыхательные пути, давайте ребенку попить воды или яблочного сока, это помогает и при приступе кашля. Избегайте давать газированные напитки или напитки из цитрусовых, так как они могут вызвать раздражение воспаленных слизистых оболочек. Если ребенок переносит мед, попробуйте давать его. Детям старше 6 лет можно рассасывать леденцы от кашля. Если кашель мешает спать, ходить в детский сад и школу, обратитесь к врачу, он назначит противокашлевое средство.
При приступе кашля может помочь пар в ванной. Зайдите в ванную комнату, закройте дверь, включите горячий душ и подождите несколько минут. После того, как ванная наполнится паром, зайдите туда с ребенком, посидите минут 20. Попробуйте почитать книжку или поиграть с ребенком для того, чтобы он отвлекся.
Курить дома категорически воспрещается! Это способствует частым респираторным инфекциям у ребенка и отягощает их течение.
Лекарственные средства, такие как антибиотики и ингаляции с бронхорасширяющими, противовоспалительными и муколитическими препаратами назначаются только врачом и требуются далеко не в каждом случае.
Вверх
Лихорадка
Лихорадка – это повышение температуры тела более 38 ºС. Некоторые симптомы и лабораторно-инструментальные исследования помогают понять причину лихорадки и назначить необходимое лечение.
Если лихорадка сопровождается насморком, кашлем и «покраснением горла», наиболее вероятной причиной является вирусная инфекция. Поскольку антибиотики против вирусов эффекта не оказывают, антибактериальная терапия в случае вирусной инфекции не назначается.
Насторожить должна высокая лихорадка (более 39 ºС) с ознобом. Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Другими симптомами, которые требуют немедленно обратиться к врачу, являются отказ ребенка от еды и от питья, резкая вялость, отсутствие «глазного» контакта с ребенком.
Родители должны знать, как помочь лихорадящему ребенку.
В детском возрасте разрешено использовать только препараты ибупрофена (10 мг/кг на прием) и парацетамола (15 мг/кг на прием). Из препаратов на основе ибупрофена в аптеке можно купить нурофен, а из препаратов на основе парацетамола – панадол, цефекон, эффералган. Метамизол-натрий (или анальгин), в том числе в составе «литической смеси» могут вызвать тяжелые осложнения со стороны крови, а нимесулид (нимулид, найз) – жизнеугрожающее поражение печени. Если у ребенка нет тяжелой фоновой патологии, например порока сердца или эпилепсии, и если он удовлетворительно переносит лихорадку (интересуется окружающим, не отказывается от питья, не жалуется на боль), жаропонижающие препараты начинают давать при температуре 38,5 – 39 ºС и выше.
И не нужно добиваться снижения температуры тела сразу до 36,6 ºС! Хорошим эффектом считается снижение лихорадки до 38 ºС. Безопасны и эффективны методы физического охлаждения – обтирание водой комнатной температуры (не спиртом и не уксусом!), которые позволяют за несколько минут снизить температуру тела на 0,5 – 1,0 ºС. Однако если у ребенка озноб, если у него холодные руки и ноги, обтирание эффективным не будет. В таких случаях помогает массаж кистей и стоп, который уменьшает спазм сосудов и улучшает периферическое кровообращение, а также используются препараты спазмолитики, например, но-шпа.
Вверх
Ложный круп
У малышей ложный круп возникает довольно часто, поэтому мамам нужно о нем знать. Только родители могут вовремя заметить первые признаки сужения гортани и вовремя помочь ребенку
- Ложный круп — состояние, при котором ребенку становится трудно дышать из-за сужения дыхательных путей. Причина — вирусные инфекции.
 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще. - Если у простуженного малыша кашель становится «лающим», а голос осипшим, нужно, чтобы он подышал паром над горячей водой в ванной. Если это не помогает, и вдох становится шумным и затрудненным, вызывайте «скорую», не прекращая ингаляций пара.
Что такое ложный круп?
Круп — это затруднение дыхания из-за сужения гортани. Чтобы почувствовать, где находится гортань, можно приложить руку к передней поверхности шеи и произнести любой звук — гортань будет вибрировать.
Эта часть дыхательных путей достаточно узкая, и если слизистая оболочка отекает, она может полностью перекрыть просвет гортани, и воздух не будет попадать в легкие. У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
В отличие от ложного, истинный круп начинается при дифтерии, когда просвет гортани перекрывается плотными пленками. Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Благодаря прививкам (АКДС, АДС-М) эта болезнь, к счастью, стала редкой.
Причина ложного крупа — острые вирусные инфекции (например, вирус парагриппа или респираторно-синцитиальный вирус). Слизистая оболочка воспаляется, отекает, и хотя пленки, как при дифтерии, не образуются, результат выходит тот же — ребенку трудно дышать.
Как все начинается?
Обычно сначала появляются привычные симптомы ОРЗ, то есть насморк, кашель, повышение температуры. Первые признаки близости ложного крупа возникают или усиливаются к вечеру — это нарастающий сухой «лающий» кашель и осипший голос.
Затем вдох становится «шумным» — сначала только во время плача или беспокойства, то есть когда малыш глубже и быстрее дышит. Спустя время эти симптомы сохраняются и в спокойном состоянии.
При крупе малышу трудно именно вдохнуть, то есть вдох получается шумным, с усилием, а выдох остается нормальным. Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Во время вдоха можно заметить как втягивается внутрь ярёмная ямка (углубление в нижней части шеи между ключицами).
Можно ли предотвратить ложный круп?
Есть возбудители, которые чаще других вызывают круп: вирус парагриппа, гриппа и респираторно- синцитиальный вирус. Если ребенок заразился именно этой инфекцией, риск развития крупа высок, и, к сожалению, средств, которые от него защищают, нет.
Есть дети, которые переносят простуды без этого осложнения, но у некоторых слизистая оболочка более склонна к отеку, и если один эпизод затруднения дыхания при ОРЗ уже был, вероятно, такие состояния будут повторяться. Родителям нужно быть к ним готовыми — пока ребенок не подрастет, и круп перестанет ему угрожать.
Что делать при ложном крупе?
Если вы заметили его признаки, прежде всего, нужно успокоить себя и ребенка, потому что при волнении мышцы гортани сжимаются, и дышать становится еще тяжелее.
При «лающем» кашле, пока дыхание бесшумно и не затруднено, может помочь паровая ингаляция. Включите в ванной горячую воду, пусть ребенок подышит несколько минут влажным воздухом.
Если это не помогает, и дышать становится трудно (шумный вдох, втяжение яремной ямки), вызывайте «скорую» и продолжайте делать паровую ингаляцию до ее приезда. Врач назначит при крупе специальные ингаляции местным гормональным препаратом. Пусть вас не пугает слово «гормональный», потому что этот препарат действует только в дыхательных путях, устраняя воспаление, и никакое другое лекарство при ложном крупе не будет таким эффективным. В тяжелых случаях врач введет гормон (преднизолон или дексаметазон) внутримышечно. Не тревожьтесь по поводу побочных эффектов, потому что короткие курсы гормонов безопасны, а в таких ситуациях они спасают жизнь.
Если вам предлагают госпитализировать ребенка, не отказывайтесь, потому что после временного облегчения нарушения дыхания могут повториться.
Есть состояния, которые можно спутать с ложным крупом, например, воспаление надгортанника (хряща, который закрывает гортань при глотании). Эта болезнь называется эпиглоттит: температура у ребенка поднимается выше 39 градусов, возникает сильная боль в горле, с трудом открывается рот, и гормональные препараты ребенку не помогают.
При воспалении надгортанника ребенка кладут в больницу и лечат антибиотиками. Но эта болезнь встречается редко, а ложный круп вызывают вирусы, поэтому принимать антибиотики не имеет смысла.
Можно ли прервать приступ крупа своими силами?
Если ложный круп у ребенка возникает не первый раз, вы можете домой специальный прибор для ингаляций — небулайзер (выбирайте компрессорную модель, поскольку ультразвуковая может разрушать препараты, используемые при крупе). Врач напишет вам, какое лекарство иметь дома и в каких дозировках его использовать в случае необходимости.
Ребенок может вернуться в детский сад сразу, как только нормализуется температура тела и малыш будет чувствовать себя хорошо.
Вверх
Рвота и диарея
Острый гастроэнтерит характеризуется повышением температуры тела (от субфебрилитета до высокой лихорадки), рвотой, разжижением стула. Самой частой причиной гастроэнтерита является ротавирус. Наиболее тяжело протекает первый в жизни эпизод ротавирусного гастроэнтерита у детей с 6 месяцев до 2 – 3 лет. Пик заболеваемости этой инфекцией приходится на зиму – весну.
Опасность вирусного гастроэнтерита связана с быстрым обезвоживанием и электролитными нарушениями из-за потери воды и солей с жидким стулом и рвотой. Поэтому принципиально важным является выпаивание ребенка. Для того чтобы не спровоцировать рвоту, выпаивать нужно дробно (1 – 2 чайные ложки), но часто, при необходимости каждые несколько минут. Для удобства можно использовать шприц без иглы или пипетку. Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Ни в коем случае не нужно выпаивать ребенка просто водой, это лишь усугубляет электролитные нарушения! Существуют специальные солевые растворы для выпаивания – регидрон (оптимально ½ пакетика на 1 литр воды), Humana электролит и др.
Суточная потребность в жидкости представлена в таблице:
Вес ребенка Суточная потребность в жидкости
2 – 10 кг 100 мл/кг
10 – 20 кг 1000 мл + 50 мл/кг на каждый кг свыше 10 кг
> 20 кг 1500 мл + 20 мл/кг на каждый кг свыше 20 кг
Кроме того, учитываются текущие потери жидкости с жидким стулом и рвотой – на каждый эпизод диареи/рвоты дополнительно дается 100 – 200 мл жидкости.
Внутривенная регидратация (восполнение дефицита жидкости с помощью капельниц) проводится только при тяжелом обезвоживании и при наличии неукротимой рвоты. Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
Во всех остальных случаях нужно выпаивать ребенка – это безопасно, эффективно и безболезненно.
В качестве вспомогательных средств используются смекта (но не нужно давать смекту, если она провоцирует рвоту), эспумизан или Саб симплекс. Энтерофурил не рекомендуется к применению, так как он не эффективен ни при вирусных инфекциях, ни при инвазивных бактериальных кишечных инфекциях. В диете в острый период исключают свежие овощи и фрукты (кроме бананов), сладкие напитки, а цельное молоко ограничивают только у старших детей.
Для родителей нужно знать первые признаки обезвоживания – это уменьшение частоты и объема мочеиспусканий, жажда, сухость кожи и слизистых оболочек. При нарастании обезвоживания ребенок становится вялым, перестает мочиться, жажда исчезает, кожа теряет тургор, «западают» глаза. В этом случае терять время нельзя, необходимо вызвать врача и госпитализировать ребенка.
Должно насторожить появление крови и слизи стуле у ребенка, ведь это характерно для бактериальных энтероколитов. Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Стул при таких инфекциях необильный (в отличие от обильного водянистого стула при ротавирусной инфекции), могут отмечаться ложные позывы на дефекацию и боли в животе. Выпаивания в таких случаях может быть недостаточно, и, как правило, требуется назначение антибиотиков.
Вверх
Пневмония
Одной из серьезных болезней у детей является воспаление легких, или пневмония. Пневмония может представлять угрозу для жизни ребенка. К счастью, современная медицина научилась хорошо справляться с пневмонией, и эту болезнь в большинстве случаев можно вылечить полностью. Поэтому если ваш малыш заболел с повышением температуры тела и кашлем, обратитесь к педиатру. При подозрении на пневмонию врач может назначить рентгенографию легких, что позволяет подтвердить диагноз.
Что такое пневмония?
Пневмония — это воспаление ткани легкого, то есть самого глубокого отдела органов дыхания. В норме в легких происходит газообмен, то есть кислород из воздуха попадает в кровь, а углекислый газ выделяется из крови в окружающую среду.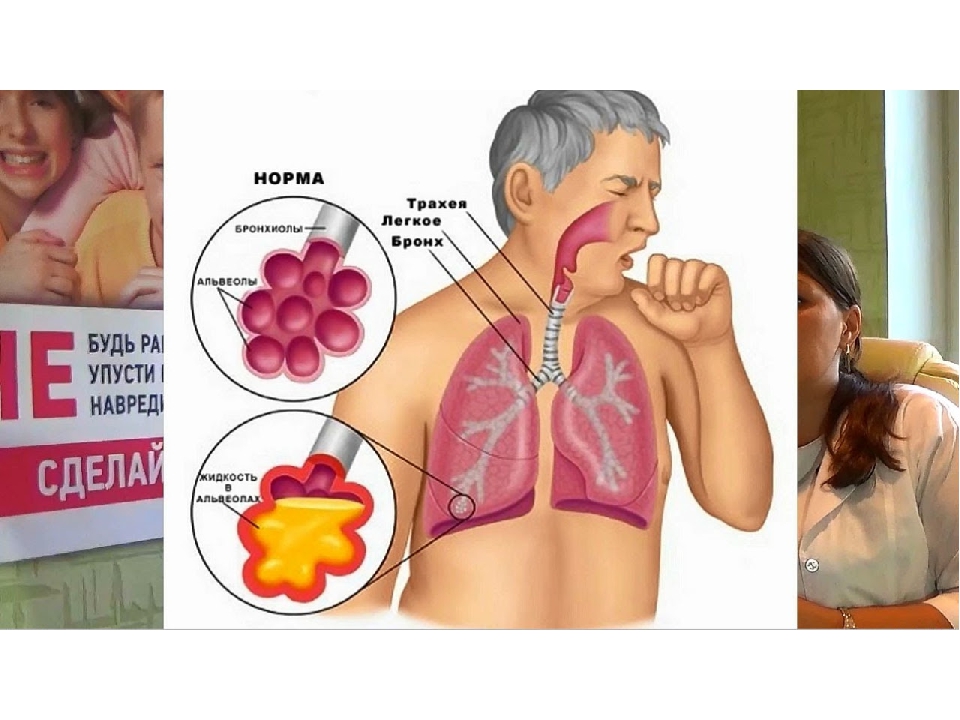 Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Когда часть легкого затронута воспалением, функция дыхания в пораженном отделе легкого страдает, и у ребенка появляется одышка, то есть учащенное и затрудненное дыхание. Вещества, образующиеся при борьбе иммунной системы с бактериями, вызывают повышение температуры (если температура тела повышается более 38 °С, это называется лихорадкой). Скопление мокроты в альвеолах и бронхах и отек слизистой оболочки стимулируют кашлевой рефлекс, и возникает кашель. Если очаг пневмонии находится рядом с оболочкой легкого, называемой плеврой, могут появиться боли в грудной клетке при дыхании и кашле.
Что является причиной пневмонии?
Инфекций, которые могут вызвать пневмонию, очень много. Самой частой причиной так называемой «типичной» пневмонии является пневмококк (Streptococcus pneumoniae). Пневмококковая пневмония сопровождается лихорадкой, кашлем, одышкой, вялостью и снижением аппетита. Реже пневмонию вызывают другие возбудители — гемофильная палочка (Haemophilus influenzae) типа b, пиогенный стрептококк (Streptococcus pyogenes) и золотистый стафилококк (Staphylococcus aureus). «Атипичную» пневмонию, которая обычно протекает легче и довольно заразна, вызывают микоплазмы и хламидии. Реже причиной пневмонии являются вирусы (аденовирус, РС-вирус) — такие пневмонии редки и могут протекать очень тяжело. Пневмония может развиться внезапно или быть осложнением гриппа.
Каковы симптомы пневмонии?
Наиболее важный симптом пневмонии — это лихорадка. У маленького ребенка лихорадка может быть единственным проявлением. Должны особенно насторожить лихорадка выше 39,5 °С с ознобом и лихорадка, которая плохо снижается после приема жаропонижающих препаратов. Хотя не всегда высокая лихорадка, которая плохо реагирует на жаропонижающие, — это симптом пневмонии. Это может быть проявлением респираторной вирусной инфекции.
Второй важный симптом пневмонии — это кашель. Имеет значение характер кашля. Особенно настораживают «глубокий» кашель, кашель в ночное время и кашель до рвоты.
Тяжелая пневмония обычно сопровождается одышкой, то есть учащенным и затрудненным дыханием. Иногда симптомом пневмонии являются боли в животе, которые возникают из-за раздражения плевры (оболочки легкого) при воспалении прилежащего к плевре участка легкого и из-за частого кашля и, соответственно, напряжения мышц живота.
Очень важные признаки, говорящие в пользу пневмонии — это симптомы интоксикации, такие как утомляемость, слабость, отказ от еды и даже питья. При этом, в отличие от пневмококковой пневмонии, при микоплазменной пневмонии ребенок может чувствовать себя хорошо.
Кашель и хрипы в легких являются симптомами не только пневмонии, но и бронхита. Очень важно, чтобы врач отличил пневмонию от бронхита, так как при бронхите антибиотики требуются далеко не всегда и только при подозрении на его микоплазменную этиологию.
Что может произойти, если не лечить пневмонию?
Это чревато осложнениями, которые чаще случаются, если пневмонию не лечить. Осложнениями пневмонии являются воспаление плевры (плеврит) и формирование полости в легком, заполненной гноем (абсцесс легкого). В таких случаях потребуется более длительный курс приема антибиотиков, а иногда и помощь хирурга.
Как лечить пневмонию?
При бактериальной пневмонии врач назначит антибиотик. Какой антибиотик выбрать решит врач в зависимости от предполагаемой причины пневмонии. В большинстве случаев ребенку можно дать антибиотик внутрь (в виде суспензии или таблеток), а не в уколах. Эффект антибиотика наступает в течение 24 — 48 часов. Если по прошествии 1 — 2 суток ребенку лучше не стало и повышение температуры сохраняется, обратитесь к врачу повторно.
Обычно при пневмонии ребенок может лечиться дома. Госпитализация требуется при тяжелом и осложненном течении пневмонии, когда ребенку нужны внутривенные введения антибиотика, дополнительный кислород, плевральные пункции и другие серьезные медицинские вмешательства.
При повышении температуры тела более 38,5 — 39 °С дайте ребенку жаропонижающие (ибупрофен или парацетамол). Противокашлевые средства, такие как бутамират (препарат «Синекод»), при пневмонии противопоказаны.
Можно ли предотвратить пневмонию?
Существуют вакцины, призванные защитить от пневмококка и гемофильной палочки, которые вызывают наиболее тяжелые формы пневмонии (против пневмококка — вакцины «Превенар», «Пневмо 23», против гемофильной палочки — «Акт-ХИБ», «Хиберикс», компонент против гемофильной палоки входит в состав вакциеы «Пентаксим», компоненты против пневмококка и гемофильной палочки одновременно входят в состав «Синфлорикс»). Так как пневмококковая пневмония нередко развивается как осложнение гриппа, полезной оказывается вакцинация от гриппа. Очень важно, чтобы родители не курили в присутствии ребенка, так как пассивное курение делает легкие слабыми и уязвимыми.
Вверх
Муколитические средства при хроническом бронхите или хронической обструктивной болезни легких
Актуальность вопроса
Хроническая обструктивная болезнь легких (ХОБЛ) и хронический бронхит являются длительно текущими заболеваниями дыхательной системы. Они вызывают такие симптомы, как одышка, кашель и избыток мокроты. У людей с ХОБЛ и хроническим бронхитом могут быть обострения, когда их симптомы усиливаются.
Муколитики — это лекарства, принимаемые перорально (внутрь), которые разжижают мокроту, облегчая [ее] отхаркивание. Муколитики могут оказывать другие полезные эффекты на легочную инфекцию и воспаление и могут уменьшать число обострений у людей с ХОБЛ и хроническим бронхитом. Муколитики можно также вдыхать, но мы не рассматривали ингаляционные муколитики в этом обзоре.
Характеристика исследований
Мы искали исследования продолжительностью не менее двух месяцев, в которых случайным образом решалось, получал ли человек муколитический препарат или плацебо. Мы не включали исследования с участием детей или людей с другими заболеваниями дыхания, такими как астма и муковисцидоз.
Мы нашли 38 исследований для включения в наш обзор. Эти исследования включали в общей сложности 10 377 взрослых с ХОБЛ или хроническим бронхитом. В исследованиях использовались различные муколитические препараты, включая N-ацетилцистеин, карбоцистеин и эрдостеин, с продолжительностью от двух месяцев до трех лет. Муколитики принимали внутрь от одного до трех раз в день. В этих исследованиях измеряли несколько различных исходов, чтобы выяснить, было ли лекарство полезно, включая обострения, госпитализации, качество жизни, функцию легких и побочные эффекты.
Основные результаты
Мы обнаружили, что у людей, принимающих муколитические препараты, реже возникают обострения по сравнению с теми, кто принимает плацебо. Приблизительно восемь человек должны были бы принимать лекарство в течение девяти месяцев, чтобы дополнительно один человек избежал обострения. Этот результат был основан на 28 исследованиях с участием 6723 человек. Однако исследования, проведенные ранее (с 1970-х по 1990-е годы), показывают большую пользу, чем те, которые проводились недавно. Более короткие исследования также, казалось, показали большую пользу, чем более длительные исследования. Это может быть связано с тем, что новые исследования были более масштабными и могут показывать, что муколитики менее полезны, чем показали предыдущие исследования. Или может быть, что до 2000-х годов, когда появился стимул сообщать обо всех результатах испытаний, независимо от того, показали ли они пользу или нет, публиковались только исследования, которые показали, что муколитики являются полезными.
У людей, принимающих муколитики, было меньше дней нетрудоспособности (то есть дней, когда они не могли заниматься своей обычной деятельностью) каждый месяц, но это была довольно небольшая разница — менее половины дня на человека в месяц. Также примерно на треть уменьшилась вероятность госпитализации, хотя этот результат основан только на пяти исследованиях, которые предоставили эту информацию.
Результаты исследования показывают, что муколитики не оказывают существенного влияния на качество жизни или функцию легких. Люди, принимающие муколитики, не испытывали больше нежелательных побочных эффектов, чем те, кто принимал плацебо. Но мы не могли быть уверены в их влиянии на смертность в течение периода исследования, потому что произошло только 35 смертей среди 3527 участников исследований, в которых случаи смерти учитывались и регистрировались.
Качество доказательств
Мы в средней степени уверены в результатах, которые мы представили. Наша уверенность снижается из-за результатов отдельных исследований, которые различаются между собой, а также из-за сочетания более старых и новых исследований, которые мы обнаружили. Кроме того, в некоторых случаях было недостаточно данных, чтобы быть уверенным, был ли муколитик лучше, хуже или таким же, как плацебо.
Выводы
Муколитики, по-видимому, полезны для уменьшения обострений, дней нетрудоспособности и госпитализации у людей с ХОБЛ или хроническим бронхитом, и они, по-видимому, не вызывают больше побочных эффектов. Однако они, по-видимому, не оказывают большого влияния на качество жизни или функцию легких, и мы не могли быть уверены в их влиянии на смертность.
Это резюме на простом языке актуально по состоянию на апрель 2019 года.
Бронхоэктатическая болезнь; Причины, симптомы, лечение и профилактика
Обзор
Нормальный и поврежденный бронх с бронхоэктазами.Что такое бронхоэктазия?
Бронхоэктазия — это заболевание легких, вызывающее отхаркивание слизи. Это (произносится brong-kee- ek -t uh -sis). В легких бронхи — это проходы, через которые воздух попадает в легкие. При бронхоэктазии внутренние поверхности бронхов со временем утолщаются из-за воспаления, которое оставляет рубцы.Более толстые стенки вызывают скопление слизи в этих проходах, потому что стенки недостаточно прочны, чтобы слизь могла выйти из легких. Кроме того, разрушаются реснички (тонкие пряди, похожие на волосы и помогающие отводить слизь). Когда это происходит, инфекции могут возникать легче, и дыхание становится затруднительным. Времена, когда дыхание или кашель ухудшаются, называются обострениями.
Насколько распространены бронхоэктазы?
По оценкам, в США 500 000 человек страдают бронхоэктазами, и один человек из 150 человек в возрасте 75 лет и старше страдает бронхоэктазами.Риск заболеть этим заболеванием увеличивается с возрастом. Однако молодые люди могут заболеть бронхоэктазами. У взрослых он гораздо чаще встречается у женщин, чем у мужчин. У детей он чаще встречается у мальчиков, чем у девочек. Рождение детей с бронхоэктазами возможно, но редко.
Каковы факторы риска бронхоэктазов?
Факторами риска развития бронхоэктазов считаются люди со следующими состояниями:
- Муковисцидоз
- Хронические воспалительные заболевания легких
- Хронические или тяжелые легочные инфекции, такие как туберкулез, нетуберкулезные микобактерии (НТМ) или пневмония
- Дефицит иммунной системы
- Повторное вдыхание (вдыхание) чего-либо, кроме воздуха, например частиц пищи, вызывающих повреждение легких
Симптомы и причины
Что вызывает бронхоэктазы?
Бронхоэктатическая болезнь может быть вызвана муковисцидозом (МВ), генетическим заболеванием, которое приводит к длительным инфекциям легких и снижению способности дышать.CF со временем ухудшается.
Причина бронхоэктазов, не связанных с МВ, не всегда известна. Это называется идиопатическим бронхоэктазом. Однако в других случаях причины включают:
- Тяжелая инфекция с повреждением легких, перенесенная в прошлом
- Генетические заболевания, такие как первичная цилиарная дискинезия или дефицит альфа-1-антитрипсина
- Состояние иммунной системы, затрудняющее борьбу с инфекциями
- Вдыхание (вдыхание) жидкостей, желудочного сока или пищи в легкие
- Аллергический бронхолегочный аспергиллез, аллергия на определенный вид грибка
- Другие состояния, такие как ревматоидный артрит, болезнь Крона и синдром Шегрена
- Закупорка дыхательных путей (дыхательные пути заблокированы чем-то вроде опухоли или вдыхаемого предмета)
Каковы симптомы бронхоэктазии?
Некоторые из наиболее частых симптомов:
- Кашель с выделением большого количества слизи
- Откашливание слизи с кровью (известное как кровохарканье)
- Боль или стеснение в груди из-за затрудненного дыхания
- Хрипы или свистящие звуки при дыхании
- Забивание ногтей
- Потеря веса
- Вспышки, которые обычно включают:
Диагностика и тесты
Как врач диагностирует бронхоэктазы?
Считается, что диагноз бронхоэктазии не установлен.Если ваши симптомы заставляют вашего врача подозревать это заболевание, вероятно, будут назначены следующие анализы:
- КТ грудной клетки или Рентген , визуализирующие тесты, чтобы показать состояние легких.
- Анализы крови и посев мокроты на наличие инфекций.
- Функциональные тесты легких , чтобы определить, насколько хорошо вы дышите / насколько хорошо работают ваши легкие.
- Бронхоскопия , способ заглянуть внутрь легких.В этом методе используется свет и камера на трубке, вводимой через нос или рот, а затем по трахее в легкие. В случае закупорки бронхоскопия также может найти и удалить объект, блокирующий дыхательные пути. Процедуру также можно использовать для получения секрета из легких.
Ведение и лечение
Какие методы лечения бронхоэктазов?
Бронхоэктатическая болезнь неизлечима, но поддается лечению. Ваш врач может прописать лекарства, использование определенных устройств или сочетание этих и, возможно, других методов.
Если бронхоэктатическая болезнь вызвана каким-либо основным заболеванием, например аспергиллезом или заболеванием иммунной системы, то это состояние необходимо лечить в первую очередь.
Варианты лечения могут включать лекарства, например:
- Антибиотики, препараты для лечения бактериальных инфекций. К ним относятся оральные (таблетки) и ингаляционные формы (вдыхаемые с помощью небулайзера).
- Макролиды, препараты, применяемые одновременно для лечения инфекций и воспалений.
- Лекарства, влияющие на слизь и помогающие отхаркивать слизь.
Лечение также может включать:
- Устройства очистки дыхательных путей для разрушения слизи и помощи при откашливании
- Устройства положительного давления на выдохе (PEP), которые можно держать в руках
- Ударные устройства, например жилетки, которые можно носить
- Физиотерапия похожа на хлопанье по груди, чтобы помочь вывести слизь из тела
Кроме того, лечение бронхоэктазов дополнительно подразделяется на то, на какой стадии вы находитесь: есть вещи, которые вы делаете ежедневно (поддержание), и действия, которые вы делаете, когда у вас обострение (ухудшение).
Профилактика
Как предотвратить бронхоэктазы?
Невозможно предотвратить врожденный бронхоэктаз (тот, с которым вы родились). Однако есть способы избежать повреждения легких, которое приводит к бронхоэктазу.
- Обязательно вакцинируйте своих детей от таких болезней, как корь и коклюш.
- Если у вас или у вашего ребенка разовьется какая-либо легочная инфекция, обратитесь за медицинской помощью.
- Помните об опасности вдыхания любого предмета.Если ваш ребенок или взрослый вдохнет какой-либо предмет, немедленно обратитесь за медицинской помощью.
- Держитесь подальше от переносимых по воздуху веществ, которые могут повредить ваши легкие, таких как дым, пары и газы.
Перспективы / Прогноз
Каков прогноз для пациентов с бронхоэктазами?
Перспективы людей с бронхоэктазами сейчас лучше, чем раньше. Люди, которых лечат, живут относительно нормальной продолжительностью жизни. Прогноз также зависит от возраста человека, общего состояния здоровья, количества обострений за определенный период времени и степени тяжести обострений.
Жить с
Какие советы помогут лучше жить с бронхоэктазами?
- Не курить. Если вы курите, обратитесь к врачу за помощью.
- Важно соблюдать ежедневную поддерживающую терапию, рекомендованную врачом.
- Соблюдайте здоровую диету.
- Пейте много воды, чтобы избежать обезвоживания и предотвращения липкости слизи.
- Выполняйте регулярные упражнения.
- Убедитесь, что вы ежегодно делаете прививку от гриппа и вакцину от пневмонии в соответствии с указаниями врача.
Когда мне следует обратиться к врачу по поводу бронхоэктазов?
Если в какой-то момент вы обнаружите, что сильно кашляете, часто кашляете слизью, кашляете кровью или испытываете проблемы с дыханием, вам следует проконсультироваться с врачом.
Если вам поставили диагноз бронхоэктазия, вам следует связаться с вашим лечащим врачом, если:
- У вас есть признаки инфекции, например лихорадка или озноб
- У вас проблемы с дыханием, чем обычно
- У вас болит грудь
- Вы устали намного больше, чем обычно
- Вы худеете непреднамеренно
- Вы кашляете еще больше слизи, слизи с кровью или слизи желтого или зеленого цвета
- Нет аппетита
Ресурсы
Существуют ли организации, которые поддерживают людей с бронхоэктазами и лиц, ухаживающих за ними?
Вам могут быть полезны следующие организации:
Какие они, функции, анатомия и условия
Обзор
Что такое бронхи?
Бронхи (BRAWN-kai) — это большие трубки, которые соединяются с трахеей (дыхательным горлом) и направляют воздух, которым вы дышите, в правое и левое легкие.Они у тебя в груди. Бронхи — это форма множественного числа от бронхов. Левый бронх переносит воздух в левое легкое. Правый бронх переносит воздух в правое легкое. Бронхи — важная часть дыхательной системы. Когда вы дышите и ваши легкие расширяются, бронхи распределяют воздух внутри легких.
Что такое трахеобронхиальное дерево?
Бронхи входят в состав трахеобронхиального дерева. Трахеобронхиальное дерево — это место, где воздух проходит в легкие и обменивается газами (кислородом и углекислым газом).
Трахеобронхиальное дерево включает:
- Трахея, которая начинается у вас на шее.
- Бронхи.
- Бронхиолы (BRAWN-key-ols), нижняя часть бронхов.
Функция
Каковы функции ваших бронхов?
Ваши бронхи переносят воздух в легкие и из них. Бронхи также помогают увлажнять воздух, которым вы дышите, и задерживают посторонние частицы.
Ваши дыхательные пути выстланы клетками, которые выделяют слизь.Слизь сохраняет влажность дыхательных путей. Он также улавливает бактерии, вирусы, грибки и другие частицы, чтобы защитить ваши легкие и предотвратить инфекцию.
Бронхи выстланы ресничками, крошечными волосковидными структурами. Реснички помогают выводить слизь (мокроту) и частицы из легких. Когда вы кашляете или глотаете, частицы слизи выходят из вашего тела или попадают в пищеварительный тракт, где они могут быть удалены.
Как бронхи взаимодействуют с дыхательной системой?
Ваши бронхи работают с дыхательной системой, помогая вам дышать.Когда дышишь:
- Воздух проходит изо рта в трахею.
- Ваша трахея делится на левый и правый бронхи.
- Бронхи переносят воздух в легкие.
- В конце бронхов бронхиолы переносят воздух в небольшие мешочки в легких, называемые альвеолами. Альвеолы осуществляют газообмен в вашем теле.
Что такое газовая биржа?
Когда вы вдыхаете, кислород попадает в кровоток. Когда вы выдыхаете, вы выводите углекислый газ.Этот процесс известен как газообмен.
Газообмен происходит в альвеолах легких. Для этой жизненно важной работы у вас есть около 480 миллионов альвеол. Ваши бронхи не участвуют в газообмене — они только снабжают воздухом альвеолы.
Анатомия
Какие части бронхов?
Ваши бронхи состоят из двух основных (или основных, или первых) частей:
- Правый главный бронх — это короткий и широкий проход для воздуха в правое легкое.
- Левый главный бронх — это узкий длинный проход в левое легкое.
Правый и левый главные бронхи — самые широкие части бронхов. Затем ваши бронхи делятся на ветви, которые становятся все меньше и меньше, начиная с:
- Долевые бронхи, которые переходят в часть (долю) легких.
- Сегментарные бронхи, которые проходят через сегмент каждой доли.
- Бронхиолы, самые маленькие сегменты ваших бронхов.
Как выглядят бронхи?
Ваше трахеобронхиальное дерево выглядит как перевернутое дерево, в котором трахея является стволом, а бронхи — ветвями.Трубки правого и левого главных бронхов делятся на более мелкие сегменты по мере продвижения в легкие. Точно так же ветви деревьев делятся и становятся все меньше и меньше, прежде чем оканчиваются листьями.
Где расположены бронхи?
У вас есть бронхи в обоих легких:
- Первичные (первые) бронхи — это левый и правый главные бронхи в верхней части легких.
- Вторичные бронхи около середины легких, также называемые долевыми бронхами.
- Третичные (третьи) бронхи на краю легких (также называемые сегментарными бронхами), непосредственно перед бронхиолами.
Состояния и расстройства
Какие состояния и нарушения влияют на бронхи?
На бронхи могут влиять несколько состояний, в том числе:
- Астма : Хроническое воспаление дыхательных путей, затрудняющее дыхание.
- Бронхоэктазия : Когда ваши бронхи расширяются и образуются рубцы, вызывающие откашливание слизи.
- Бронхит : Воспаление или инфекция в бронхах, которые могут быть краткосрочными (острыми) или длительными (хроническими).
- Бронхиолит : Вирусная легочная инфекция бронхиол.
- Бронхолегочная дисплазия: Заболевание дыхания, которое возникает, когда легкие младенца не развиваются должным образом.
- Хроническая обструктивная болезнь легких (ХОБЛ) : Группа воспалительных заболеваний легких, которые могут вызывать обструкцию дыхательных путей, включая бронхит и эмфизему.
- Астма, вызванная физическими упражнениями : Дыхательные пути сокращаются при физических нагрузках.
Какие тесты проверяют здоровье моих бронхов?
В зависимости от ваших симптомов ваш лечащий врач может использовать тесты функции легких, чтобы проверить состояние ваших бронхов и легких. Другие распространенные тесты включают:
- Бронхоскопия : Использование небольшой гибкой трубки с камерой для просмотра внутренней части бронхов.
- КТ-сканирование : С помощью специальных компьютеров и рентгеновских снимков можно посмотреть на легкие под разными углами.
- Эндобронхиальное ультразвуковое исследование (EBUS): Тип бронхоскопии для диагностики воспаления или рака.
- Тест на оксид азота в выдыхаемом воздухе: Измерение количества оксида азота, которое вы выдыхаете, которое может определить, воспалились ли ваши бронхи.
- Спирометрия : Измерение количества воздуха, которое вы можете удержать, и с какой силой вы можете его выдохнуть.
Насколько часто встречаются состояния, влияющие на дыхательную систему?
Определенные респираторные заболевания являются одними из самых распространенных заболеваний во всем мире.Примерно:
- 334 миллиона человек страдают астмой.
- 65 миллионов человек страдают ХОБЛ.
- 10,4 миллиона человек больны туберкулезом, инфекцией, поражающей легкие.
Забота
Как сохранить здоровье бронхов?
Чтобы сохранить здоровье своих бронхов, легких и всей дыхательной системы, вы можете:
- Добейтесь и поддерживайте здоровый вес для вашего пола, возраста и типа телосложения.
- Избегайте пассивного курения.
- Регулярно очищайте свой дом и меняйте воздушные фильтры.
- Регулярно выполняйте упражнения, чтобы укрепить сердце и легкие.
- Ограничьте воздействие загрязнения воздуха.
- Бросить курить.
- Используйте защитное снаряжение, например маску для лица, если вы регулярно находитесь рядом с пылью, аллергенами или химическими парами.
- Избегайте респираторных инфекций вручную и соблюдайте гигиену полости рта, избегайте скопления людей во время сезона гриппа, делайте ежегодную прививку от гриппа и спрашивайте своего врача, показана ли вам вакцина от пневмонии.
Часто задаваемые вопросы
Когда мне следует позвонить своему врачу?
Вам следует позвонить в службу 911 или обратиться в ближайшее отделение неотложной помощи, если вы испытываете какие-либо признаки респираторной недостаточности. Признаки респираторной недостаточности включают:
- Голубоватый, серый или бледный цвет вокруг или внутри рта.
- Грудь втягивается, когда кажется, что грудь опускается с каждым вдохом.
- Более быстрое дыхание без известной причины.
- Хрюканье.
- Расширение носа.
- Потоотделение без повышения температуры тела.
- Свистящее дыхание (плотный свистящий звук при выдохе).
Записка из клиники Кливленда
Бронхи — это проходы, соединяющие дыхательное горло с легкими. У вас есть два главных бронха в правом и левом легких, которые делятся и разветвляются на более мелкие сегменты, как ветки дерева. В конце бронхов альвеолы обмениваются кислородом и углекислым газом.Многие инфекции и состояния могут повлиять на бронхи. Но вы можете сохранить здоровье своих бронхов и легких, избегая дыма, химикатов, инфекций и загрязнения воздуха.
Хронический бронхит | Johns Hopkins Medicine
Что такое хронический бронхит?
Бронхит — это воспаление дыхательных путей. Эти дыхательные пути называются бронхи. Это воспаление вызывает слишком много слизи и другие изменения. Есть разные виды бронхитов. Но чаще всего бывают острыми и хроническими.
Хронический бронхит — хроническое воспаление бронхов. Это распространено среди курильщики. Люди с хроническим бронхитом, как правило, легче заражаются легочными инфекциями. Они также бывают эпизоды острого бронхита, когда симптомы ухудшаются.
Классифицировать как хронический бронхит:
- У вас должен быть кашель и слизь в большинстве дней, по крайней мере, 3 месяца в году, в течение 2 лет подряд.
- Необходимо исключить другие причины симптомов, например туберкулез или другие заболевания легких.
Люди с хроническим бронхитом страдают хронической обструктивной болезнью легких (ХОБЛ). Этот — это большая группа заболеваний легких, в которую входит хронический бронхит. Эти болезни могут блокируют поток воздуха в легких и вызывают проблемы с дыханием. 2 наиболее распространенных состояния ХОБЛ — хронический бронхит и эмфизема.
Что вызывает хронический бронхит?
Хронический бронхит не вызывается вирусами или бактериями. Большинство экспертов сходятся во мнении, что Основная причина хронического бронхита — курение сигарет.Загрязнение воздуха и ваша работа окружающая среда также может играть роль. Это особенно верно, если вы также курите.
Симптомы бронхита часто возникают при других заболеваниях легких, например:
- Астма
- Эмфизема легких
- Рубцевание легких (фиброз легких)
- Гайморит
- Туберкулез
- Инфекции верхних дыхательных путей
Каковы симптомы хронического бронхита?
Ниже приведены наиболее частые симптомы хронического бронхита.Но у каждого человека могут быть разные симптомы.
Симптомы могут включать:
- Кашель, часто называемый кашлем курильщика
- Откашливание слизи (отхаркивание)
- Свистящее дыхание
- Дискомфорт в груди
Люди с хроническим бронхитом часто кашляют и выделяют слизь много лет назад. у них одышка.
Хронический бронхит может вызвать:
- Инвалидность
- Частые и тяжелые инфекции, поражающие дыхательные пути
- Сужение и закупорка дыхательных трубок (бронхов)
- Проблемы с дыханием
Другие симптомы могут включать:
- Синеватые ногти, губы и кожа из-за низкого уровня кислорода
- Хрипы и потрескивания при дыхании
- Опухший ноги
- Сердечная недостаточность
симптомы хронического бронхита могут выглядеть как другие заболевания легких или проблемы со здоровьем.Обратитесь к своему врачу за диагнозом.
Как диагностируется хронический бронхит?
Ваш Поставщик медицинских услуг изучит полную историю болезни и проведет медицинский осмотр. Он или она может заказать следующие тесты:
Функциональные пробы легких
Эти тесты помогают измерить способность легких вводить и выводить воздух из легких. Тесты часто проводятся с помощью специальных аппаратов, в которых вы дышите. Они могут включают:
Спирометрия. В этом тесте используется спирометр, чтобы определить, насколько хорошо ваши легкие работают.Это один из самых простых и распространенных функциональных тестов легких. Это может использоваться по любой из этих причин или по всем этим причинам:
- Чтобы узнать, насколько хорошо ваши легкие вбирают, удерживают и перемещают воздух
- Следить за заболеванием легких
- Посмотреть, насколько хорошо работает лечение
- Чтобы узнать, насколько серьезно ваше заболевание легких
- Кому узнайте, является ли ваше заболевание легких ограничительным или обструктивным. Ограничительные средства в легкие попадет меньше воздуха.Препятствие означает, что меньше воздуха будет выходить из вашего легкие.
пик монитор потока. Этот тест измеряет максимальную скорость, с которой вы можете выдувать воздух. твои легкие. Воспаление и слизь в крупных дыхательных путях в легких сужают дыхательные пути. Это замедляет скорость выхода воздуха из легких. Его можно измерить монитор пикового расхода. Это измерение очень важно для определения того, насколько хорошо вы болезнь находится под контролем.
Газы артериальной крови
Этот анализ крови используется для проверки количества кислорода и углекислого газа в крови.Он также измеряет кислотность вашей крови.
Пульсоксиметрия
Оксиметр — это небольшой прибор, который измеряет количество кислорода в крови. Чтобы получить это измерение, небольшой датчик прикрепляется лентой или зажимается на палец или ногу. Когда машина включена, на датчике виден небольшой красный свет. Сенсор безболезненный, а красный свет не греется.
Рентген грудной клетки
Этот тест позволяет сделать снимки ваших внутренних тканей, костей и органов, включая легкие.
КТ
В этом тесте визуализации используется комбинация рентгеновских лучей и компьютерных технологий для получения изображения тела. Компьютерная томография показывает подробные изображения любой части тела, включая кости, мышцы, жир и органы. КТ-сканирование более детализировано, чем общий рентген.
Как лечится хронический бронхит?
Лечение хронического бронхита направлено на устранение причин и симптомов. Это может включают:
- Бросить курить
- Остаться вдали от пассивного курения и других раздражителей легких
- Принимая лекарства для приема внутрь (перорально) для открытия дыхательных путей и удаления слизи
- Прием ингаляционных лекарств, таких как бронходилататоры и стероиды
- Получение кислорода из переносных баллонов
- Операция по уменьшению легкого для удаления поврежденных участков легкого
- Пересадка легкого, в редких случаях
- Увлажнение воздуха
- Легочная реабилитация, чтобы помочь вам научиться жить с проблемами дыхания и оставаться активным
Основные сведения о хроническом бронхите
- Бронхит — это воспаление дыхательных путей (бронхов).Есть несколько типов бронхита, но наиболее распространены острый и хронический.
- Хронический бронхит часто является частью хронической обструктивной болезни легких (ХОБЛ). Это группа заболеваний легких, вызывающих закупорку воздушного потока и проблемы с дыханием.
- Самая главная причина хронического бронхита — курение сигарет. Загрязнение воздуха и ваша рабочая среда также могут иметь значение.
- Это Состояние вызывает кашель, который часто называют кашлем курильщика.Это также заставляет вас откашлять слизь, хрипы и дискомфорт в груди. Со временем они могут ухудшиться и привести к серьезным проблемам с дыханием.
- Тесты, которые помогают определить, насколько хорошо работают ваши легкие, используются для диагностики хронического бронхита. Также можно использовать тесты крови, дыхания и визуализации, чтобы увидеть, насколько серьезна проблема, и проследить ее с течением времени.
- г. цель лечения — жить более комфортно, контролируя симптомы. Ключевая часть лечение — бросить курить.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от визита к врачу:
- Знайте причину вашего визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Возьмите с собой кого-нибудь, кто поможет вам задать вопросы и запомнить, что вам говорит ваш лечащий врач.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты.Также запишите все новые инструкции, которые дает вам ваш лечащий врач.
- Узнайте, почему прописано новое лекарство или лечение и как они вам помогут. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить ваше состояние другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если вы не примете лекарство, не пройдете тест или процедуру.
- Если вам назначена повторная встреча, запишите дату, время и цель этого визита.
- Узнайте, как вы можете связаться с вашим лечащим врачом, если у вас возникнут вопросы.
Ваши легкие — Здоровье легких Сент-Винсента
Легкие — это пара наполненных воздухом органов в груди, которые позволяют дышать свежим воздухом и избавляться от застоявшегося воздуха.
Что такое легкие?
Что такое дыхательная система?
Что происходит, когда вы дышите?
Что произойдет, если у вас возникнут проблемы с легкими?
Как сохранить здоровье легких?
Что такое легкие?
Ваши легкие — это пара органов, которые расположены в груди за ребрами.Вместе легкие — один из крупнейших органов вашего тела.
Ваше левое легкое немного меньше правого, чтобы у вас было место для сердца. Правое легкое имеет три доли, а левое легкое — две доли.
Внутри легкие похожи на губки и наполнены воздухом. Вы можете почувствовать всю мощь своих легких, когда они расширяются при вдохе.
Легкие — это часть дыхательной системы вашего тела.
Что такое дыхательная система?
Дыхательная система — это группа органов и тканей, которые помогают вам дышать.В состав дыхательной системы входят:
- Альвеолы — миллионы крошечных воздушных мешочков на концах бронхиол, где происходит обмен кислорода и углекислого газа
- Бронхи — ваша трахея делится на две бронхи, которые пропускают воздух в каждое из ваших легких.
- Бронхиолы — бронхиолы похожи на небольшие «ответвления», по которым воздух переносится из главного бронха в альвеолы
- Капилляры — мелкие кровеносные сосуды, окружающие стенки альвеол; кислород выделяется из альвеол через стенку в капилляры, а углекислый газ выделяется из капилляров в альвеолы
- Нос, рот и горло — вы вдыхаете воздух через рот или нос; затем воздух проходит через горло и попадает в дыхательное горло
- Пазухи — воздушные пространства в лицевых костях над и под глазами, которые выделяют слизь для защиты носа от раздражителей.
- Дыхательное горло — также называемое трахеей, это трубка в задней части горла, которая ведет к легким через бронхи.
На изображении ниже показаны части легких. (Щелкните изображение, чтобы увеличить)
Помимо того, что ваша дыхательная система помогает вам дышать, она предотвращает попадание пыли, микробов и других вредных веществ из воздуха в легкие.
Ваша дыхательная система также поддерживает ваш нос и обоняние.
Когда вы дышите, ваша дыхательная система обеспечивает температуру и влажность воздуха, подходящую для вашего тела.
Что происходит, когда вы дышите?
Когда дышишь:
- Воздух через нос или рот попадает в дыхательное горло, в левый и правый бронхи
- Бронхи разветвляются на более мелкие трубки, называемые бронхиолами
- В конце бронхиол находятся миллионы маленьких мешочков, наполненных воздухом, называемых альвеолами.
- Альвеолы имеют очень тонкую (всего в одну клетку) стенку, которая позволяет кислороду проходить в мелкие кровеносные сосуды, называемые капиллярами, и в клетки крови.
- В свою очередь, углекислый газ выделяется в виде отходов из клеток крови в капилляры и в альвеолы
- Когда вы выдыхаете (выдыхаете), углекислый газ проходит через бронхиолы, вверх по бронхам, вверх по дыхательному горлу и выходит из носа или рта в воздух
- Этот процесс повторяется, и свежий кислород возвращается в легкие, когда вы делаете следующий вдох.
Что произойдет, если у вас возникнут проблемы с легкими?
Существует множество факторов, которые могут повлиять на ваше дыхание и вызвать проблемы с вашими легкими и дыхательной системой, в том числе:
- Астма — Если ваши дыхательные пути сужаются из-за чрезмерной реакции на аллергены или повышенной чувствительности, у вас могут возникать периодические проблемы с дыханием
- Сгустки крови — сгусток крови в легком называется тромбоэмболией легочной артерии, и это может произойти после операции или при длительном бездействии
- Инфекции — бронхит и пневмония являются распространенными легочными инфекциями, которые могут возникать, если микробы и вредные вещества не попадают в дыхательную систему во время дыхания.
- Рубцы — Ваши легкие могут покрыться рубцами по многим причинам, некоторые из которых до конца не изучены
- Курение — сигаретный дым повреждает легкие и вызывает серьезные заболевания, такие как ХОБЛ и рак легких.
Как сохранить здоровье легких?
Для людей любого возраста важно уделять первоочередное внимание здоровью легких. Многие заболевания легких могут длиться долго, и от них трудно избавиться, поэтому профилактика — лучшая стратегия. Вот как с возрастом сохранить здоровье легких:
- Избегайте загрязнителей воздуха — постоянное воздействие загрязнителей воздуха, таких как химические вещества, плесень, пыль и пестициды, может привести к хроническим заболеваниям легких; обязательно проветривайте дом и рабочее место и надевайте защитную одежду, если вы работаете с химическими веществами.
- Избегайте вторичного табачного дыма — вторичный дым вреден для некурящих, поэтому избегайте курящих и мест для курения
- Не кури — курение — известная причина заболеваний легких, поэтому, если вы курите, пора бросить курить; позвоните по телефону 13QUIT, чтобы начать работу (никогда не поздно бросить курить)
- Обратитесь за советом на на раннем этапе — многие заболевания легких хорошо поддаются ранней диагностике и лечению, поэтому, если вы беспокоитесь о своих легких или имеете семейные заболевания легких в анамнезе, обратитесь к врачу для проверки состояния легких до
- Прививки — своевременно обновляйте вакцины против гриппа и пневмококка и говорите со своим врачом о своем статусе риска
- Регулярно мойте руки — мытье рук предотвращает распространение болезней, вызывающих инфекции легких.
Дыхательная система | Функция легких и анатомия грудной клетки
Где находятся легкие?
Легкие находятся в груди справа и слева. Спереди они простираются чуть выше ключицы (ключицы) в верхней части груди примерно до шестого ребра вниз. В задней части грудной клетки легкие заканчиваются вокруг десятого ребра. Защитные оболочки, покрывающие легкие (плевру), продолжаются до двенадцатого ребра. Спереди и сзади легкие заполняют грудную клетку, но разделены сердцем, которое находится между ними.
Воздух, которым мы вдыхаем, попадает в нос или рот, проходит через горло (глотку) и голосовой ящик (гортань) и попадает в дыхательное горло (трахею). Трахея делится на две полые трубки, называемые бронхами. Правый главный бронх («бронх» — это один из бронхов) снабжает правое легкое; левый главный бронх снабжает левое легкое. Затем эти бронхи делятся на более мелкие бронхи. Маленькие бронхи делятся на все меньшие и меньшие полые трубки, которые называются бронхиолами — самые маленькие воздушные трубки в легких.Медицинский термин для обозначения всех воздушных трубок от носа и рта до бронхиол — «дыхательные пути». Нижние дыхательные пути от гортани.
В конце мельчайших бронхиол находятся крошечные воздушные мешочки, называемые альвеолами. Альвеолы выстланы очень тонким слоем клеток. У них также отличное кровоснабжение. Крошечные альвеолы - это место, где кислород попадает в кровь и где углекислый газ (CO 2 ) покидает кровь.
Что делают легкие?
Основная функция легких — помочь кислороду из воздуха, которым мы дышим, проникнуть в эритроциты крови.Затем красные кровяные тельца переносят кислород по телу, который используется клетками нашего тела. Легкие также помогают организму избавляться от газа CO 2 , когда мы выдыхаем. Легкие выполняют ряд других задач, в том числе:
- Изменение pH крови (будь то кровь более кислой или щелочной) путем увеличения или уменьшения количества CO 2 в организме.
- Фильтрация мелких пузырьков газа, которые могут возникнуть в кровотоке.
- Преобразование химического вещества в крови под названием ангиотензин I в ангиотензин II.Эти химические вещества важны для контроля артериального давления.
Как работают легкие и дыхание?
Вдыхание называется вдохом. Самая важная мышца вдоха — диафрагма. Под легкими находится диафрагма — куполообразная мышца. Когда эта мышца становится более напряженной (сокращается), она уплощается, а легкие увеличиваются в размерах. Это всасывает воздух в легкие.
Некоторое количество кислорода из воздуха может попасть в кровоток.Некоторая часть углекислого газа в вашей крови переносится в воздух, который находится в ваших легких. Это контролирует уровень кислорода и углекислого газа в кровотоке. См. Также отдельную брошюру «Сердце и кровеносные сосуды» для получения дополнительной информации о том, как кровь перекачивается в легкие и остальную часть вашего тела.
Выдох (выдох) противоположен вдоху. Диафрагма и другие мышцы груди расслабляются. Это заставляет легкие уменьшаться в размерах, так что воздух выталкивается из легких обратно через рот или нос.
Основной ритм дыхания контролируется мозгом. В части мозга, называемой стволом мозга, есть специальная область, предназначенная для поддержания вашего дыхания. Нервные импульсы ствола мозга управляют сокращениями диафрагмы и других дыхательных мышц. Все это делается не задумываясь. Однако другие части мозга могут временно управлять стволом мозга. Таким образом мы можем сознательно задерживать дыхание или изменять свой режим дыхания.
В то время как мозг контролирует основной ритм дыхания, он также получает информацию от датчиков в теле.Эти датчики являются нервными клетками и предоставляют информацию, которая влияет на частоту и глубину дыхания. Основные датчики контролируют уровни CO 2 в крови.
Когда уровень CO 2 повышается, датчики посылают в мозг электрические импульсы. Эти импульсы заставляют мозг посылать больше электрических сигналов дыхательным мышцам. Затем дыхание становится глубже и быстрее, и выдыхается (выдыхается) больше CO 2 . Затем уровень CO 2 в крови снижается до нормального уровня.
Некоторые заболевания дыхательных путей, легких и грудной клетки
Некоторые инфекции дыхательных путей
На приведенной ниже диаграмме показано, в какой части дыхательных путей расположены некоторые из инфекций:Воздействие ХОБЛ на легкие
Обзор темы
Хроническая обструктивная болезнь легких (ХОБЛ) медленно повреждает легкие и влияет на то, как вы дышите.
Воздействие ХОБЛ на дыхание
При ХОБЛ дыхательные пути легких (бронхи) воспаляются и сужаются.Они имеют тенденцию разрушаться при выдохе и могут забиваться слизью. Это уменьшает поток воздуха через бронхи, состояние, называемое обструкцией дыхательных путей, что затрудняет попадание воздуха в легкие и из них.
Воспаление бронхов делает нервы в легких очень чувствительными. В ответ на раздражение тело выталкивает воздух через дыхательные пути за счет быстрого и сильного сокращения дыхательных мышц — кашля. Быстрое движение воздуха в дыхательных трубках помогает удалить слизь из легких в горло.Люди с ХОБЛ часто сильно кашляют по утрам после того, как за ночь скопилось большое количество слизи (кашель курильщика).
Обмен кислорода и углекислого газа
Легкие — это место, где кровь забирает кислород для доставки по всему телу и где она избавляется от углекислого газа, который является побочным продуктом процессов в организме. ХОБЛ влияет на этот процесс.
Эмфизема может привести к разрушению альвеол, крошечных воздушных мешочков, которые позволяют кислороду попадать в кровь.Их разрушение приводит к образованию в легких больших воздушных карманов, называемых буллами. Эти пузыри не обмениваются кислородом и углекислым газом, как нормальная ткань легких. Также пузыри могут становиться очень большими. Нормальная легочная ткань рядом с буллами не может должным образом расширяться, что снижает функцию легких.
Хронический бронхит влияет на обмен кислорода и углекислого газа, поскольку отек дыхательных путей и образование слизи также могут сужать дыхательные пути и уменьшать поток богатого кислородом воздуха в легкие и углекислого газа из легких.
Повреждение альвеол и дыхательных путей затрудняет обмен углекислого газа и кислорода во время каждого вдоха. Пониженный уровень кислорода в крови и повышенный уровень углекислого газа заставляют дыхательные мышцы сокращаться сильнее и быстрее. Нервы в мышцах и легких ощущают эту повышенную активность и сообщают об этом в мозг. В результате возникает одышка.
Кредиты
Текущий по состоянию на: 26 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
E.Грегори Томпсон, врач внутренних болезней
Адам Хусни, доктор медицины, семейная медицина
Кен Йонеда, доктор медицины, пульмонология
По состоянию на 26 октября 2020 г.
9 продуктов, которые могут помочь в улучшении функции легких
Бразильские орехи богаты селеном и может быть полезным для здоровья легких
Основные моменты
- Забота о легких сейчас важнее, чем когда-либо
- Ешьте противовоспалительные продукты, чтобы защитить легкие
- Отказ от курения — залог здоровья легких
Забота о легких стала как никогда важной.Диета с высоким содержанием воспалительных продуктов, сигаретного дыма и токсинов окружающей среды может повредить легкие. Забота о легких особенно важна для людей, страдающих астмой, хронической обструктивной болезнью легких и бронхитом, и это лишь некоторые из них. Внесение изменений в диету и образ жизни может помочь защитить ваши легкие и уменьшить их повреждение. В этой статье мы поговорим о некоторых продуктах, которые могут помочь улучшить здоровье легких.
Продукты, улучшающие функцию легких
1.Яблоки: Регулярное употребление яблок в пищу может улучшить функцию легких. За это могут отвечать антиоксиданты, флавоноиды и витамин С.
2. Куркума: Куркумин в куркуме обладает антиоксидантным и противовоспалительным действием, что может быть полезно для поддержки функции легких.
3. Травяные чаи: Чай с добавлением имбиря, куркумы, лимона, меда или корицы может быть полезным для улучшения функции легких. Кроме того, зеленый чай содержит катехины, которые обладают антиоксидантными и противовоспалительными свойствами, которые могут быть полезны для функции легких.
Пейте травяные чаи для улучшения здоровья легких
Фото предоставлено: iStock
Также прочтите: 5 простых напитков для естественной детоксикации легких
4. Краснокочанная капуста: Антоцианы — это растительные пигменты, придающие краснокочанной капусте ее глубокий цвет. Исследования показали, что антоцианы могут уменьшить снижение функции легких.
5. Оливковое масло: Оливковое масло содержит антиоксиданты, полифенолы и витамин Е, которые могут быть полезны для защиты от респираторных заболеваний, таких как астма.
6. Бразильские орехи: Эти орехи являются богатым источником селена, питательного вещества, которое снижает риск рака легких и улучшает дыхательную и иммунную функцию у людей, страдающих астмой.
7. Чечевица: Магний, железо, медь и калий являются питательными веществами в чечевице, которые могут помочь в укреплении функции легких.
Также прочтите: Продукты, богатые белком: вегетарианцы, вот интересные способы добавить больше белка в свой рацион
8. Черника: Они обеспечивают ряд преимуществ для здоровья, включая защиту от инфекций легких.Как и краснокочанная капуста, они также содержат антоцианы, такие как пеонидин, цианидин, мальвидин, дельфинидин и петунидин. Это мощные пигменты, которые могут защитить легкие от окислительного повреждения.
9. Помидоры: Помидоры содержат ликопин, каротиноидный антиоксидант, который, как было доказано, улучшает здоровье легких. Исследования также показали, что помидоры могут уменьшить воспаление дыхательных путей у астматиков и улучшить функцию легких у людей с ХОБЛ.
Помидоры могут помочь улучшить функцию легких.
Фото: iStock
В целом, сбалансированное здоровое питание может защитить здоровье легких.Свежие фрукты и овощи, особенно темная зелень, могут быть полезны для ваших легких.
Также прочтите: Эта трава — все, что вам нужно для здоровья легких, глаз и пищеварительной системы.

 И. Спасокукоцкого Понедельник, 25 января 2021 г.
И. Спасокукоцкого Понедельник, 25 января 2021 г.
 У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.
У детей до 5 — 6 лет дыхательные пути более узкие, чем у взрослых, поэтому и круп развивается гораздо чаще.