Как горло прочистить: Как избавиться от слизи в дыхательных путях
как снять, чем полоскать и чем лечить горло при воспалении?
Для прочтения нужно: 3 мин.
Боль в горле — самая частая жалоба на приеме у терапевта и ЛОР-врача. Настолько распространенная, что пациентом она уже не воспринимаются всерьез. А напрасно: игнорирование симптомов может привести к развитию серьезных осложнений даже при легкой простуде. Чтобы не выпасть из обоймы жизни надолго, необходимо правильно определить причину воспаления горла и знать, какие меры можно предпринять. Об этом и поговорим в статье.
Причины воспалительных процессов
Холодное время года у многих ассоциируется со вспышками инфекционных заболеваний и повышенной вероятностью свалиться дома с недомоганием. И действительно: переохлаждение, сниженный иммунитет и авитаминоз, которые характерны для этой поры, значительно подрывают защитные функции организма. Но на самом деле инфекции — далеко не единственная причина воспалительных процессов в горле. Рассмотрим основные из них.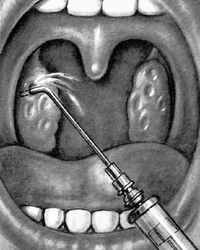
Инфекционные заболевания различной этиологии — самая распространенная причина болезненных ощущений. Они могут вызываться бактериями, вирусами и даже грибками. Возбудитель и локализация инфекционного процесса оказывают влияние на особенности клинической картины и подходы к лечению.
- ОРВИ (острая респираторная вирусная инфекция) — широкая группа клинически и морфологически схожих заболеваний, причиной возникновения которых являются вирусы. Наиболее распространенными возбудителями ОРВИ являются: риновирус, аденовирус, вирус гриппа, парагриппа и другие — всего более 200 вариантов. Взрослый человек переносит одну из форм ОРВИ около двух или трех раз в год. В зависимости от возбудителя и особенностей иммунитета клиническая картина может несколько меняться, но основными признаками остаются воспаление слизистой горла с катаральными симптомами (покраснение, боль и першение в горле, насморк, кашель, чихание), а также слабость, повышение температуры, головная боль.

На заметку
На долю ОРВИ приходится более 90% всех инфекционных заболеваний[1]. Ежегодно в России регистрируется до 41,2 миллионов случаев ОРВИ. Именно они являются причиной почти 40% нетрудоспособности в больничных листах работников[2].
- Фарингит — воспалительное заболевание глотки, которое возникает под влияние вирусной, бактериальной (стрептококки, стафилококки) и грибковой (кандида) инфекции. На развитие фарингита также влияют неблагоприятные климатические факторы, вдыхание загрязненного воздуха, травмы и аллергии. Клиническая картина фарингита включает в себя интенсивную гиперемию (покраснение) слизистой глотки, боль и першение в горле, кашель, субфебрильную температуру. Выделяют острое и хроническое течение. Хроническая форма развивается после недолеченной острой, из-за частых инфекционно-воспалительных заболеваний, курения и плохой экологической обстановки. Симптомы хронического фарингита более сглажены, но во время обострений становятся такими же, как при острой форме.

- Тонзиллит — инфекционно-воспалительное заболевание глоточных миндалин. Основной причиной являются бактерии, но встречаются вирусные и грибковые возбудители. Наблюдается острое начало с сильной болью в горле, усиливающейся при глотании. Процесс ограничен лакунами миндалин или распространяется на лимфоидную и другие окружающие ткани. Пораженные миндалины имеют рыхлый вид с гнойными пробками. Могут присоединиться лимфаденит и признаки интоксикации. Недолеченная острая форма иногда переходит в хроническую и может стать причиной таких серьезных осложнений, как паратонзиллярный абсцесс, болезни почек, сердца и коллагенозы.
- Ларингит — воспаление гортани, которое возникает на фоне простудно-инфекционных заболеваний, переохлаждения, загрязненного воздуха или перенапряжения гортани. В клинике воспаление слизистой гортани сильно выражено, видна гиперемия и инфильтрация тканей. Все это сопровождается першением, сухостью в горле, изнуряющим «лающим» кашлем, охриплостью голоса, признаками интоксикации.

Это важно!
У детей младшего возраста в связи с анатомическими особенностями может развиться опасный вариант ларингита — ложный круп. Это обструктивная форма, которая требует экстренной госпитализации ребенка, причем не в ЛОР-отделение, а в отделение интенсивной терапии или реанимационное[3]. Из-за выраженного отека сильно сужается просвета гортани, что приводит к резкому затруднению дыхания. Необходимо немедленно доставить ребенка в больницу или вызвать неотложную помощь.
- Трахеит — воспалительный процесс в трахее. Этиология такая же, как у предыдущих заболеваний. Часто сочетается с ларингитом (ларинготрахеит). Возникает приступообразный кашель (чаще сухой), особенно при глубоких вдохах и выдохах, что не дает дышать «полной грудью». Также наблюдаются другие симптомы: боли в горле, грудной клетке и мышцах, пропадает голос, повышается температура и так далее.
Опухолевые заболевания глотки и гортани развиваются постепенно и первое время могут никак не давать о себе знать. По мере роста новообразования возникают ощущения, которые можно перепутать с симптомами инфекционных заболеваний: изменение тембра голоса, неприятные ощущения при глотании (причем в первую очередь твердой пищи), боли в горле, кровохарканье, затруднение дыхания. Необходимо знать, что при простудных заболеваниях эти проявления редко сохраняются больше двух недель. С визитом к врачу не стоит затягивать в любом случае, но если принято решение лечиться самостоятельно, а симптомы держатся уже три и более недель, то обратиться к специалисту необходимо в срочном порядке. К общим проявлениям относится слабость, недомогание, потеря веса.
По мере роста новообразования возникают ощущения, которые можно перепутать с симптомами инфекционных заболеваний: изменение тембра голоса, неприятные ощущения при глотании (причем в первую очередь твердой пищи), боли в горле, кровохарканье, затруднение дыхания. Необходимо знать, что при простудных заболеваниях эти проявления редко сохраняются больше двух недель. С визитом к врачу не стоит затягивать в любом случае, но если принято решение лечиться самостоятельно, а симптомы держатся уже три и более недель, то обратиться к специалисту необходимо в срочном порядке. К общим проявлениям относится слабость, недомогание, потеря веса.
Стоматит — распространенное инфекционно-воспалительное заболевание слизистой оболочки полости рта, которое часто возникает на фоне сниженного иммунитета, плохой гигиены, случайных травм при приеме пищи, ношении некачественных зубных протезов. В зависимости от природы поражающего фактора выделяют вирусный, бактериальный, грибковый и химический стоматит. Появляются покраснения, гнойнички, пузырьки, налеты и эрозии на слизистой. Обычно очаги стоматита локализуются на внутренней стороне губ, щек и под языком, но процесс может переходить на нёбо и миндалины. Все это сопровождается болезненными ощущениями. Системные явления обычно не наблюдаются.
Появляются покраснения, гнойнички, пузырьки, налеты и эрозии на слизистой. Обычно очаги стоматита локализуются на внутренней стороне губ, щек и под языком, но процесс может переходить на нёбо и миндалины. Все это сопровождается болезненными ощущениями. Системные явления обычно не наблюдаются.
Чем лечить воспаление гортани
Важно как можно больше знать о том, как снять воспаление горла, ведь это состояние встречается повсеместно. Если принять меры вовремя, то можно не только предотвратить осложнения, но и «задушить инфекцию на корню», избежав долгих мучений с высокой температурой и изнуряющим кашлем. Сегодня доступно много способов, чтобы облегчить свое состояние и вернуться к привычному образу жизни как можно скорее.
Симптоматические средства:
- Обильное теплое питье. Инфекционное заболевание — это всегда интоксикация организма, и достаточное употребление жидкости помогает с ней справиться. Но не стоит увлекаться: хватит 30 мл на 1 кг собственного веса.
 При этом следует помнить, что слишком горячие напитки будут оказывать дополнительное раздражающее действие. Достаточно, чтобы температура потребляемой жидкости немного превышала температуру тела.
При этом следует помнить, что слишком горячие напитки будут оказывать дополнительное раздражающее действие. Достаточно, чтобы температура потребляемой жидкости немного превышала температуру тела. - Таблетки от боли в голе — это симптоматическое средство против воспаления горла: позволяет снять дискомфортные ощущения в нем, а также немного «промыть» пораженный очаг.
Противовирусные препараты:
- Аэрозоли и спреи. Современные формы, которые активно применяются в медицинской практике как эффективные средства от воспаления горла. Специальные микрораспылители помогают равномерно распределить лекарственное вещество в точной дозировке и избежать побочных эффектов при парентеральном применении. Маленький размер частиц обеспечивает высокую степень проникновения даже в труднодоступные места. К примеру, в этой форме выпускаются некоторые препараты на основе интерферона альфа-2b.
- Средства для полоскания. Один из самых эффективных и проверенных методов, который позволяет получить противовирусный, антисептический и дезинфицирующий эффект.
 Без полоскания нельзя обойтись при лечении сильного воспаления горла и миндалин. Оно оказывает симптоматическое действие и борется с возбудителем. Можно использовать народные средства (соду, травы с антибактериальным эффектом — ромашку, шалфей, календулу), средства с антисептическим действием («Мирамистин», «Гексэтидин»). Кроме того, в форме средств для полоскания сегодня доступны препараты с прямым противомикробным действием, такие как нитрофурал.
Без полоскания нельзя обойтись при лечении сильного воспаления горла и миндалин. Оно оказывает симптоматическое действие и борется с возбудителем. Можно использовать народные средства (соду, травы с антибактериальным эффектом — ромашку, шалфей, календулу), средства с антисептическим действием («Мирамистин», «Гексэтидин»). Кроме того, в форме средств для полоскания сегодня доступны препараты с прямым противомикробным действием, такие как нитрофурал. - Порошки и таблетки от воспаления горла. Препараты для приема внутрь позволяют оказывать системное воздействие на организм. С вирусами борются аналоги специальных ферментов — пуриновых нуклеозидов, необходимых всему живому для быстрого клеточного роста. Искусственно синтезированные нуклеозиды с внесенными в их молекулу изменениями, принимаются вирусами за натуральные, поглощаются и включаются в цепочку вирусной ДНК, вызывая обрыв цепи. Другие вещества, такие как римантадин, как бы сковывают, ингибируют (подавляют) высвобождение вирусного ДНК в человеческой клетке.
 А, например, вещество умифеновир блокирует слияние липидной оболочки вируса и клеточных мембран. Все эти биохимические механизмы препятствует репликации (размножению) вируса внутри клетки человека.
А, например, вещество умифеновир блокирует слияние липидной оболочки вируса и клеточных мембран. Все эти биохимические механизмы препятствует репликации (размножению) вируса внутри клетки человека.
Системные антибиотики:
- Мишенью антибиотиков является бактериальная флора. Они не эффективны против вирусов. Чтобы избежать побочных эффектов, токсичного воздействия и привыкания микроорганизмов из-за бесконтрольного применения антибиотиков, принимать их следует только в строгом соответствии с назначениями лечащего врача.
Итак, в начале заболевания может быть достаточно местной терапии: симптоматических средств и полосканий. Но не стоит затягивать с лечением, чтобы не усугубить развитие инфекции. В более тяжелых случаях придется прибегать к комплексной терапии: противовирусные средства или антибиотики для приема внутрь (в зависимости от возбудителя) в сочетании с местной терапией. Рекомендуется чередовать полоскания с приемом таблеток от боли в горле и применением аэрозолей.
Профилактические меры
Лучший способ борьбы с воспалением горла и гортани — это предотвращение развития заболевания. Невозможно уберечься от всего на свете, но риск заражения значительно снизится, если следовать этим советам.
- Отказ от курения: курильщики в большей степени подвержены простудным заболеваниям, поскольку сигаретный дым снижает местный иммунитет и является дополнительным раздражающим фактором, а никотин суживает сосуды, мешая кровоснабжению очагов поражения.
- Здоровая диета: острая, жареная и сильносоленая пища оказывает раздражающее действие на слизистую и усиливает отек, а также создает дополнительную нагрузку на ЖКТ. Следует сбалансировать свой рацион, добавляя в него больше блюд с высоким содержанием витаминов.
- Увлажнение воздуха: относительная влажность воздуха должна составлять 50–70%. Сухой воздух значительно увеличивает риск осложнений и мешает организму бороться с инфекциями. Это особенно важно для детей, у которых есть риск развития ложного крупа.

- Проветривания позволят снизить концентрацию микробов в воздухе и нормализовать микроклимат. Но не стоит постоянно держать окна приоткрытыми, создавая сквозняки и риск незаметного переохлаждения. В холодное время проветривать нужно, открывая окна настежь несколько раз в день, но всего на три минуты, чтобы большая часть объема воздуха обновилась.
- Соблюдение гигиены подразумевает тщательное мытье рук, применение дезинфицирующих средств, частую смену постельного белья, избегание контакта с кашляющими и чихающими людьми и прочее.
Каадзе Анастасия Геннадьевна Ответственный редактор
Гнойные пробки в горле: описание болезни, причины, симптомы, лечение
Гнойные пробки в горле являются признаком не долеченной острой ангины или хронического тонзиллита. Если лечение отсутствует, то обострение воспаления горла происходит от трёх раз в год и может вызывать развитие тяжёлых осложнений.
Хронический тонзиллит, из-за которого и появляются пробки гноя в горле, встречается у 7% взрослых и 15% детей. Пробки присутствуют при болезни не всегда, а появляются периодически в тот момент, когда имеют место провоцирующие ухудшение состояния факторы. Размеры таких образований могут быть от 1 мм до 1 см. Рекордный вес пробки 40 г. Именно появлением гнойных пробок объясняется, почему в горле белые комочки.
Образовываться такие скопления гноя могут только в нёбных миндалинах, так как это связано с особенностями их строения. В них есть особые каналы, в выходе из которых и появляется пробка. Если гланды удалены, то образование гнойных пробок в горле становится невозможным и проблема решается раз и навсегда. Без операции вылечить заболевание при грамотной терапии вполне возможно. Затягивание с обращением к врачу значительно повышает вероятность того, что потребуется операция по иссечению миндалин.
Можно ли самостоятельно удалять?
Что делать, если в горле пробки гнойные, надо знать всем. Самолечение при них крайне не желательно.
Самолечение при них крайне не желательно.
Врачи не рекомендуют самостоятельно проводить процедуры по удалению пробок из миндалин. Риск навредить в такой ситуации намного выше, чем возможность вылечить больное горло. В результате подобных манипуляций есть опасность травмировать лимфоидные ткани, из-за чего из них возникнет обильное кровотечение, которое может потребовать срочной медицинской помощи. Также неправильное очищение гланд иногда провоцирует распространение инфекции по организму, что опасно для здоровья.
Единственным относительно безопасным методом удаления пробок своими силами медики считают выдавливание языком. Им надавливают на миндалины, вызывая выход пробок наружу. После этого горло полощут, чтобы удалить их. Проглатывать гнойные скопления крайне вредно. Язык не травмирует нежные ткани слизистой и не окажет опасного сильного давления, при котором может происходить выход гноя внутрь, когда появляется высокая вероятность развития сепсиса.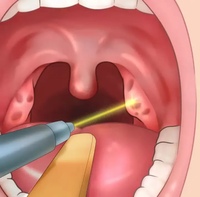 Человек при таком очищении вреда себе не нанесёт.
Человек при таком очищении вреда себе не нанесёт.
Также, хотя врачи и не рекомендуют это, иногда проводят домашнее очищение миндалин при помощи ватного тампона или палочки. Способ рискованный и травмоопасный, так как можно нажать слишком сильно и спровоцировать выход гноя в глубокие ткани с последующим развитием опасных осложнений.
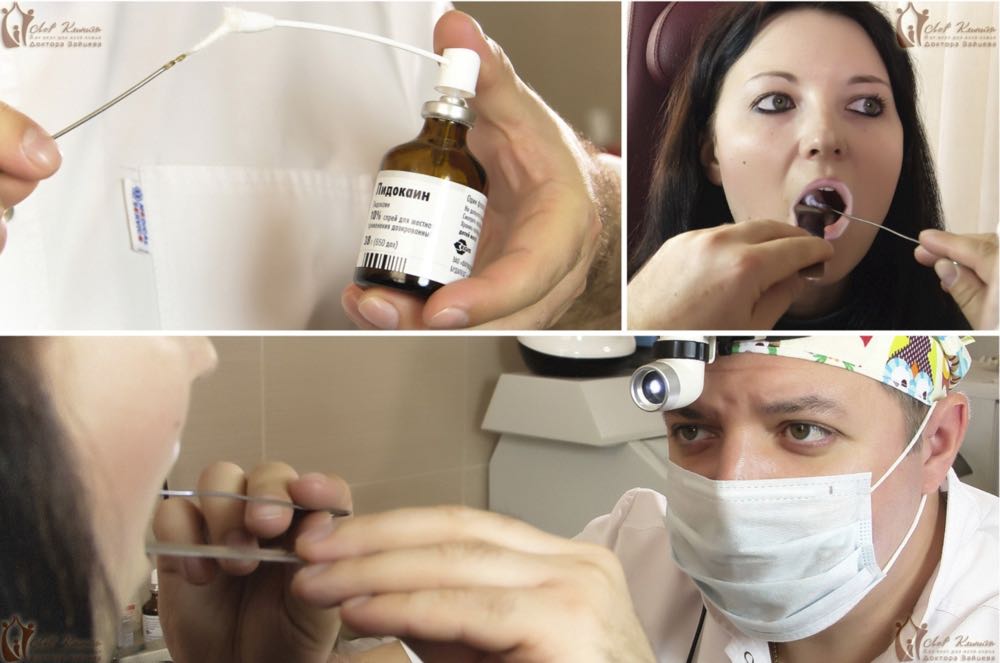
Если возможности посетить врача нет, но требуется очистить миндалины, процедуру проводят в домашних условиях. Это можно сделать не ранее чем через 2 часа после еды. Зубы нужно почистить, а рот и горло прополоскать раствором антисептика. Тампон, сделанный из стерильной ваты, или ватную палочку, обработанную антисептиком, прикладывают к основанию миндалины и с нажимом проводят по направлению вверх. Боли во время процедуры не должно возникать. Если после 3 попыток гнойная пробка не вышла, то продолжать нельзя.
Профилактика
Предотвратить проблемы с горлом и возникновение пробок и ангины можно, если не забывать о ряде профилактических мер.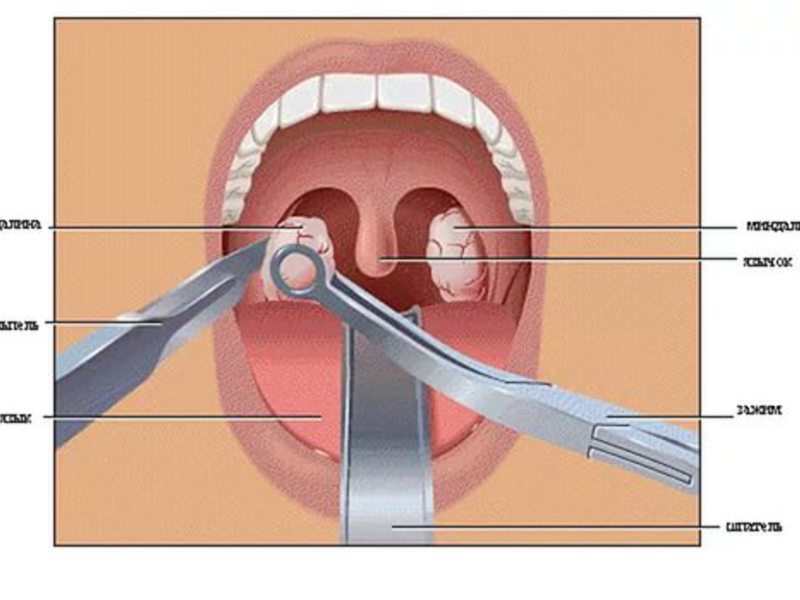 Они позволяют сохранять хороший местный и общий иммунитет и предупреждать развитие вялотекущих воспалительных процессов в миндалинах. Профилактические меры нужны такие:
Они позволяют сохранять хороший местный и общий иммунитет и предупреждать развитие вялотекущих воспалительных процессов в миндалинах. Профилактические меры нужны такие:
-
чистка зубов утром и вечером с использованием не только щётки, но и нити;
-
лечение больных зубов и дёсен;
-
полоскание рта после еды;
-
употребление в день не менее 2 литров воды, не считая жидкой пищи;
-
отказ от курения – токсины в составе никотинового дыма губительно влияют на лимфоидные ткани и значительно усугубляют состояние больного;
-
правильное питание, при котором организм будет получать все необходимые вещества ежедневно;
-
ношение одежды по погоде, чтобы не мёрзнуть и не перегреваться;
-
отказ от крепкого алкоголя – он обжигает миндалины и вызывает усугубление воспалительного процесса;
-
полноценное лечение острых воспалений горла с обращением к врачу и нахождении на больничном.

-
лечение воспаления носа.
Если переносить на ногах вирусные инфекции и острый тонзиллит, то можно очень серьёзно подорвать себе здоровье. В такой ситуации даже профилактические меры не смогут предупредить проблему.
Врач рассказал об ошибках при лечении больного горла — Российская газета
Попытки самостоятельного лечения больного горла могут привести к серьезным проблемам.
Об этом рассказывает Aif.ru со ссылкой на врача-оториноларинголога Владимира Зайцева. Так, например, излишнее увлечение ингаляциями может привести к увеличению отека горла и удушью. Особенно нежелательными являются паровые ингаляции.
«Опасность ингаляции в такой ситуации заключается в том, что из-за нагрева усиливается отечность, и человек легко может просто задохнуться», — отмечает эксперт. Кроме того, нельзя использовать ингаляцию при высокой — более 37,5 градусов — температуре у больного. Это тоже может стать причиной отечности и удушья.
Это тоже может стать причиной отечности и удушья.
При боли в горле следует избегать и самолечения антибиотиками. Ведь в том случае, если болезнь вызвана вирусами, антибиотики не помогут. Однако и впадать в другую крайность, принципиально отказываясь от использования антибиотиков даже при назначении врача, не стоит. Например, при ангине требуется именно антибактериальная терапия. Владимир Зайцев напоминает, что ангина может дать серьезные осложнения на сердце, почки и суставы.
Нельзя использовать при лечении горла и такое «народное» средство, как керосин. Подобное «целительство» является смертельно опасным. «Керосин — канцерогенный состав. Ни полоскать горло, ни смазывать, ни пытаться горло почистить им нельзя. Всегда следует помнить, что такая манипуляция вызывает развитие онкологических заболеваний — рак корня языка, рак в полости рта, рак небных миндалин, рак гортани», — предупреждает врач.
Полоскание горла содой, солью или йодом тоже могут привести к плачевным результатам. Например, соль пересушивает слизистую задней стенки глотки, а сода может усилить болевые ощущения в горле. Поедание же в больших количествах лука, чеснока или имбиря при больном горле может привести к ожогу слизистой. Лучше в период болезни питаться мягкой не горячей и не холодной пищей.
Например, соль пересушивает слизистую задней стенки глотки, а сода может усилить болевые ощущения в горле. Поедание же в больших количествах лука, чеснока или имбиря при больном горле может привести к ожогу слизистой. Лучше в период болезни питаться мягкой не горячей и не холодной пищей.
Еще одна ошибка — недозированное использование ультрафиолетовых ламп, которые также способны сжечь слизистую. Продолжительность подобной терапии не должна превышать минуты, а при лечении ребенка — еще меньше. А, например, таблетки для рассасывания нужно использовать в соответствии с назначенным курсом и не более. Иначе они могут вызвать сбои в организме.
Промывание лакун небных миндалин – клиника доктора КОРЕНЧЕНКО в Санкт-Петербурге
Промывание лакун небных миндалин проводится при хроническом тонзиллите в компенсированной и субкомпенсированной стадии. В первом случае пациент жалуется лишь на небольшое недомогание, а врач при осмотре диагностирует небольшое воспаление лимфоидной ткани.
Во втором случае пациент достаточно часто страдает от ОРЗ и их осложнений, а лимфоидная ткань более не может выполнять свои иммунные и барьерные функции. Если на этой стадии промывание миндалин не помогает, то необходимо прибегать к их частичной деструкции.
Промывание лакун небных миндалин – так ли это страшно?
Процедура промывания миндалин может выполняться различными методами, суть которых сводится к удалению остатков еды и гнойного содержимого с поверхности лимфоидной ткани. Основная проблема заключается в том, что миндалина обладает не гладкой, а неоднородной поверхностью со множеством «карманов». Такие «карманы» называются в медицине лакунами, и в них обычно задерживаются остатки пищи и другие субстанции, которые становятся отличной средой для роста и интенсивного размножения болезнетворных бактерий.
Промывание лакун миндалин может осуществляться как в домашних условиях, так и в специализированной клинике. Первый метод является более гигиенической процедурой, нежели этапом терапии. Промывание в клинике проводится как шприцем, так и с использованием новейших технологий. Суть процедуры сводится к тому, что из «карманов» вымывается гнойное содержимое, а сама лимфоидная ткань обрабатывается антибактериальным или дезинфицирующим раствором.
Вакуумное промывание миндалин – модная процедура или последний способ избежать операции?
Практикующие ЛОР-врачи считают, что курс промывания миндалин, состоящие не менее чем из десяти последовательных процедур, позволяет кардинально улучшить состояние пациента, и, возможно, избавить его от необходимости хирургического вмешательства. Главными условиями, которые обеспечивают результат, являются своевременность процедур (компенсированная и субкомпенсированная стадия хронического тонзиллита) и эффективность методики.
Классическое промывание миндалин проводится при помощи специального шприца с загнутой канюлей. Носик, через который подается раствор, направляется непосредственно в заполненный гнойным содержимым «карман». Дезинфицирующий раствор подается под давлением и вымывает содержимое из лакун. Недостатком метода является его потенциальная травматичность для нежной лимфоидной ткани и невозможность промыть углубления небольших размеров.
Вакуумное промывание миндалин проводится при помощи специального аппарата, который помимо подачи лечебного раствора под высоким давлением обеспечивает вакуумную аспирацию содержимого лакун. Это позволяет очистить «карманы» любых размеров, а главное, спасает от необходимости тесно соприкасаться с миндалиной, а значит, и не повреждает ее. Помимо вакуумной аспирации, новая методика предусматривает обработку тканей ультразвуком, что способствует быстрому отхождению пробок любых размеров и консистенции.
Промывание носа и горла дома – получится ли сэкономить?
Существует необходимый минимум гигиенических процедур, которые не только можно, но и нужно проводить дома, например, полоскание горла или увлажнение слизистой носа физиологически раствором. Промывание миндалин к таким процедурам не относится, так как осуществить его в домашних условиях практически невозможно. Дома эта манипуляция проводится практически вслепую, что значительно увеличивает риски повреждения слизистой и уменьшает эффективность избавления от пробок. Опытные ЛОР-врачи отмечают, что микротравмы на миндалинах способствуют усугублению воспалительного процесса, поэтому для промываний лучше обратиться в медицинскую клинику.
Промывание миндалин к таким процедурам не относится, так как осуществить его в домашних условиях практически невозможно. Дома эта манипуляция проводится практически вслепую, что значительно увеличивает риски повреждения слизистой и уменьшает эффективность избавления от пробок. Опытные ЛОР-врачи отмечают, что микротравмы на миндалинах способствуют усугублению воспалительного процесса, поэтому для промываний лучше обратиться в медицинскую клинику.
Ларингит — (клиники Di Центр)
Ларингит, воспаление гортани, обычно проходит за неделю безо всякого лечения. Но если охриплость не исчезает за две недели, это сигнал о возможном развитии серьёзного осложнения — ложного крупа.
Ларингитом называют воспаление гортани. Этот орган расположен в верхней части дыхательных путей, между глоткой и трахеей. Если посмотреть на шею снаружи, то гортань будет сразу за хрящевым выступом, более выделяющимся у мужчин — кадыком. Отек и раздражение слизистой оболочки могут быть острыми (длительность болезни до недели) и хроническим, когда симптомы беспокоят более долгий период времени. Большинство случаев ларингита возникают после вирусной инфекции либо после громкого разговора. Длительная охриплость может быть сигналом о каких-то серьезных проблемах со здоровьем. В большинстве случаев ларингит проходит через неделю без какого-либо лечения, у взрослых его не считают опасным заболеванием.
Большинство случаев ларингита возникают после вирусной инфекции либо после громкого разговора. Длительная охриплость может быть сигналом о каких-то серьезных проблемах со здоровьем. В большинстве случаев ларингит проходит через неделю без какого-либо лечения, у взрослых его не считают опасным заболеванием.
Причины и факторы риска
Воспаление гортани чаще всего возникает из-за инфекции, чрезмерной нагрузки голосовых связок криком, пением, громким разговором или раздражения химическими веществами.
Наиболее частой причиной ларингита бывает инфекция. Обычно это те же вирусы, которые вызывают ОРВИ.
Другими провоцирующими факторами острого воспаления гортани могут быть:
-
аллергия
-
бактериальная инфекция
-
гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
-
травмы гортани
-
пневмония
-
бронхит
-
фарингиты и синуситы.

Причиной хронического ларингита считают:
-
злокачественные опухоли в области шеи, легких
-
доброкачественные разрастания слизистой оболочки (полипы) в области связок
-
паралич связок после инсульта
-
потерю тонуса связок в пожилом возрасте. В этом случае нередко нарушен механизм закрывания надгортанником просвета гортани во время глотания. Частицы пищи попадают в дыхательные пути и провоцируют воспаление.
Что происходит при ларингите
Внутри гортани находятся голосовые связки — это две складки слизистой оболочки, покрывающие мышцы и хрящи. В норме голосовые связки открываются и закрываются плавно, образуя звуки при прохождении через них воздуха./GettyImages-588502209-576b6b773df78cb62c9092a3.jpg) При ларингите связки воспалены и отекают, что приводит к искажению звука, проходящего через них. Голос становится сиплым и хриплым, в тяжелых случаях он исчезает совсем. У детей некоторые формы ларингита очень опасны, так как возможно затруднение дыхания из-за частичного или полного перекрытия воздуховодных путей воспаленными, набухшими тканями. У взрослых полного блока дыхательных путей практически не бывает.
При ларингите связки воспалены и отекают, что приводит к искажению звука, проходящего через них. Голос становится сиплым и хриплым, в тяжелых случаях он исчезает совсем. У детей некоторые формы ларингита очень опасны, так как возможно затруднение дыхания из-за частичного или полного перекрытия воздуховодных путей воспаленными, набухшими тканями. У взрослых полного блока дыхательных путей практически не бывает.
Как заподозрить ларингит
Симптомы ларингита у взрослых и детей обычно включают:
-
изменение голоса — хриплый или шипящий
-
полную или частичную потерю голоса
-
боль, чувство «щекотания» в горле, которое провоцирует сухой кашель, дискомфорт при глотании
-
небольшое повышение температуры
-
увеличение и болезненность лимфоузлов шеи.

Если, кроме гортани, воспалены другие отделы дыхательного тракта (трахея, бронхи, легкие), глотка или миндалины, то будут характерные для этих болезней признаки.
Какие обследования помогут поставить диагноз?
Обычно врачу достаточно услышать, как пациент разговаривает, чтобы установить правильный диагноз. Но в некоторых случаях необходима консультация оториноларинголога (ЛОР-врача). Специалист сможет более подробно осмотреть гортань с помощью специального инструмента — ларингоскопа, чтобы определить, как двигаются голосовые связки.
Более современный методом считают эндоскопию. Её проводят с помощью специальной гибкой трубки с видеокамерой на конце — эндоскопа. Если на каком-то участке гортани есть видимые глазом изменения, врач может взять этот фрагмент ткани на микроскопическое исследование — биопсию. Для точной диагностики опухолевых поражений — рака гортани — выполняют КТ или МРТ.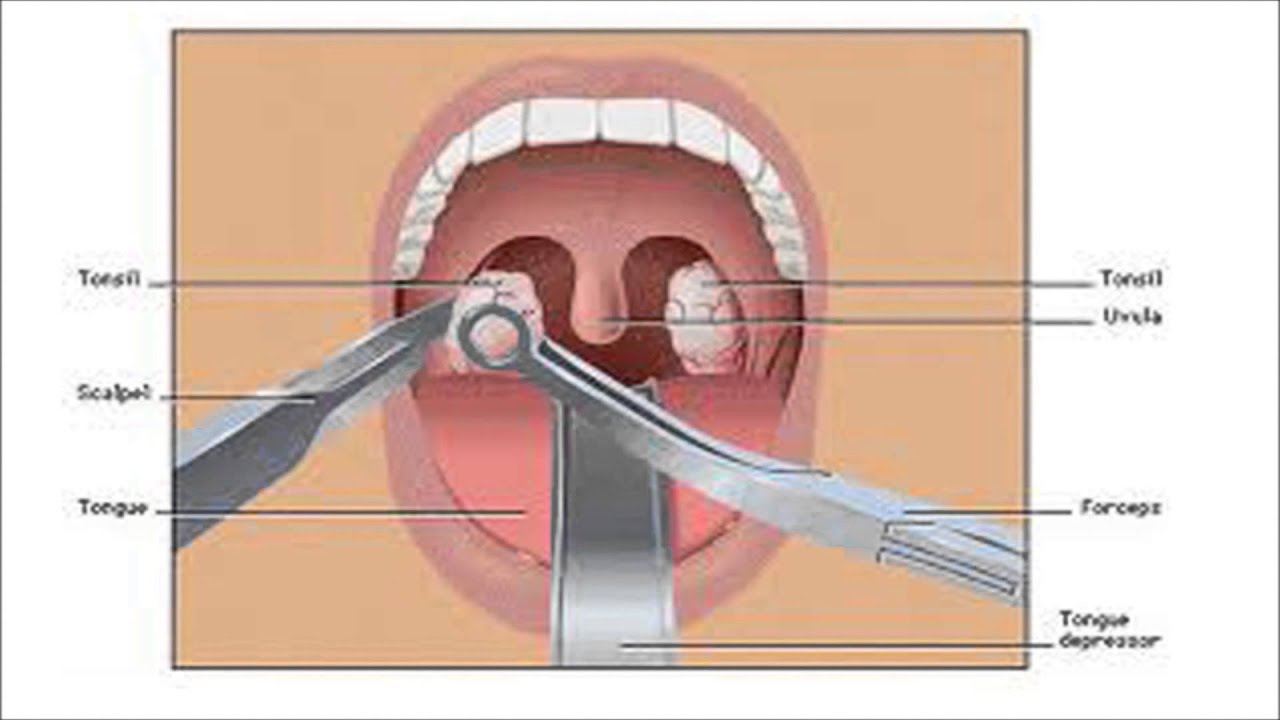
Для диагностики аллергии проводят аллергопробы. Иногда необходим рентген шеи и/или легких, чтобы определить, есть ли обструкция (закупорка) дыхательных путей.
Лечение ларингита
При ларингите лечение не всегда нужно. Врач может попросить поменьше говорить, чтобы щадить голосовые связки. При повышении температуры назначают жаропонижающие средства — ибупрофен, парацетамол. Антибиотики при ларингите показаны только в случае подозрения на бактериальную инфекцию, что бывает довольно редко. Для снятия воспаления в тяжелых случаях используют кортикостероиды в ингаляциях или в инъекциях.
Если хронический ларингит вызван полипами голосовых связок, врач порекомендует удаление этих наростов. Эту процедуру обычно проводят в амбулаторных условиях, без госпитализации. Иногда хроническая охриплость вызвана слабостью голосовых связок. В этом случае возможны инъекции коллагена в голосовые связки или пластика связок.
Аллергические реакции, вызвавшие ларингит, требуют назначения антигистаминных средств, а гастроэзофагеальная рефлюксная болезнь — назначения блокаторов протонной помпы, прокинетиков и т. д.
Лечение ларингита в домашних условиях
Не стоит лечить ларингит народными средствами, которые не всегда эффективны, а нередко и опасны. При ларингите в домашних условиях можно использовать немедикаментозные средства:
-
Увлажнять воздух в помещении, в том числе специальными парогенераторами.
-
Давать голосовым связкам как можно больше отдыха, избегать крика. Шепотом говорить тоже не стоит, так как он гораздо больше нагружает голосовые связки, чем нормальная речь.
-
Полоскать горло теплым раствором морской соли.
-
Пить много жидкости, но избегать алкоголя, кофе, крепкого чая.
 Эти напитки способствуют обезвоживанию.
Эти напитки способствуют обезвоживанию.
Осложнения ларингита
Если ларингит вызван инфекцией, она может вызвать поражение других частей дыхательного тракта: бронхит или воспаление легких.
Потеря голоса при ларингите — это не осложнение, а один из наиболее характерных симптомов.
Что такое ложный круп?
Серьезные последствия бывают редко. К ним относят ложный круп (стеноз гортани вследствие отека голосовых связок) и эпиглоттит (воспаление надгортанника — одного из хрящей гортани, который закрывает в нее вход в момент проглатывания пищи). Истинный круп возникает при закупорке дыхательных путей инородным телом или дифтерийными пленками. Ложный круп возникает после инфицирования вирусами (аденовирусами, вирусами парагриппа, вирусом гриппа, энтеровирусами, вирусом кори). Воспаление распространяется не только на область голосовых связок, но и на нижележащие отделы гортани. Т.к. гортань образована хрящами, то не может растягиваться и отек мягких тканей внутри нее вызывает сужение просвета. Реже ложный круп возникает при аллергии, забросе желудочного сока в пищевод, вдыхании раздражающих веществ. Болеют ложным крупом преимущественно дети младшего возраста — от 6 месяцев до 3−4 лет, чаще поздней осенью или ранней зимой. Для заболевания характерны затруднение дыхания, «лающий» кашель, похожий на лай тюленя, хриплый голос и стридор (свистящее шумное дыхание в грудной клетке, которое слышно на расстоянии). Стридор становится более заметен, когда ребенок кричит или плачет.
Воспаление распространяется не только на область голосовых связок, но и на нижележащие отделы гортани. Т.к. гортань образована хрящами, то не может растягиваться и отек мягких тканей внутри нее вызывает сужение просвета. Реже ложный круп возникает при аллергии, забросе желудочного сока в пищевод, вдыхании раздражающих веществ. Болеют ложным крупом преимущественно дети младшего возраста — от 6 месяцев до 3−4 лет, чаще поздней осенью или ранней зимой. Для заболевания характерны затруднение дыхания, «лающий» кашель, похожий на лай тюленя, хриплый голос и стридор (свистящее шумное дыхание в грудной клетке, которое слышно на расстоянии). Стридор становится более заметен, когда ребенок кричит или плачет.
Круп возникает постепенно, обычно вначале есть только обычные признаки простуды, затем возникает кашель. Он нарастает до максимума через 2 дня от появления, приобретает лающий характер. Далее дыхание становится шумным, шипящим на вдохе. Ухудшение обычно наступает ночью, затруднение дыхания может быть интенсивным вплоть до полного перекрытия дыхательных путей.
Когда при ложном крупе нужен врач?
Немедленная медицинская помощь нужна в следующих случаях:
-
есть свистящий вдох или выдох
-
беспокоит затрудненное глотание и дыхание
-
выраженное слюнотечение, но зубы в этот момент не режутся
-
у ребенка до 3 месяцев возникает охриплость голоса
-
кожа приобретает темный, слишком бледный или голубоватый оттенок
-
кожа в области межреберных промежутков втягивается при дыхании, делая ребра более четкими и видимыми глазом
-
охриплость у ребенка любого возраста более недели
-
охриплость у взрослого более 2 недель.

Все эти симптомы могут указывать и на отечность надгортанника, и на трахеит, но определить это можно только специалист во время осмотра.
Как помочь ребенку при крупе?
В домашних условиях, до приезда врача при крупе можно предпринять несколько мер для облегчения состояния:
-
Обеспечить приток свежего прохладного воздуха. Иногда может помочь нахождение в ванной комнате, где включен душ для создания повышенной влажности. Этот метод не доказал своей эффективности, но иногда может помочь.
-
Дать парацетамол в возрастной дозе для уменьшения неприятных ощущений и снижения температуры, если она повышена.
-
Успокоить ребенка, так как крик усиливает симптомы нехватки воздуха. Для этого можно посадить ребенка к себе на колени или держать на руках вертикально.
 Желательно, чтобы малыш дышал глубоко и медленно.
Желательно, чтобы малыш дышал глубоко и медленно.
Следует прекратить прием лекарств от кашля до консультации с врачом и не давать аспирин (ацетилсалициловую кислоту) детям до 16 лет.
Лечение ложного крупа
Для снятия приступа под контролем медицинского работника используют ингаляцию с пульмикортом. Если это не помогло, вводят преднизолон или дексаметазон внутримышечно.
При серьезном состоянии нужна госпитализация для обеспечения ребенка кислородом через кислородную маску. В угрожающих жизни ситуациях проводят интубацию — вводят трубку через ноздри или горло для обеспечения проходимости дыхательных путей. Интубацию делают под общей анестезией, поэтому ребенок не будет чувствовать никакой боли.
Профилактика ларингита
Чтобы предотвратить ларингит у детей и взрослых, стоит учитывать несколько рекомендаций:
-
избегать крика как самой распространенной причины «сорванного» голоса
-
чаще мыть руки и стараться по возможности не контактировать с людьми, больными простудными заболеваниями
-
контролировать уровень влажности в помещениях, особенно в зимнее время
-
своевременно лечить воспалительные заболевания дыхательной системы
-
пользоваться респираторами при работе с токсическими веществами
-
меньше курить, не бывать в местах, где курят
-
ограничить употребление острой, пряной пищи, так как она провоцирует секрецию соляной кислоты в желудке и возможно попадание в пищевод и глотку
-
ограничить потребление алкоголя и кофеина
-
не прокашливаться, пытаясь прочистить горло.
 Вместо этого лучше делать глотательные движения.
Вместо этого лучше делать глотательные движения.
-
не спать без подушки, так как это провоцирует обратный заброс кислого содержимого из желудка в глотку.
-
ежегодно проводить вакцинацию от гриппа по рекомендации врача.
Удаление инородного тела из дыхательных путей ребенка в Москве
У детей инородные тела в горле встречаются гораздо реже, чем в носу или ухе, однако представляют не меньшую опасность. Чаще всего с подобной проблемой сталкиваются родители детей в возрасте 3–7 лет. Под горлом в целом мы подразумеваем три отдела глотки: носоглотку, ротоглотку и гортаноглотку. В большинстве случаев посторонние предметы оказываются в ротоглотке. Мелкие кости от рыбы и обломки мясных костей, осколки стекол, пластиковых деталей от игрушек, иголки, пуговицы – все это наши врачи удаляли из горла маленьких пациентов.
Если ребенок жалуется на неприятные ощущения в области горла или вы подозреваете, что в глотке у него могло что-то застрять, как можно скорее обратитесь к ЛОР-врачу. Пытаясь удалить предмет самостоятельно или с помощью народных методов, вы рискуете усугубить ситуацию. Опытные отоларингологи клиники «СМ-Доктор» извлекут любое инородное тело быстро и без боли.
Симптомы инородного тела в горле
Симптомы попадания постороннего предмета в горло зависят от отдела глотки, в котором он оказался. Если инородное тело застряло в слизистой ротоглотки (небных миндалины, дужках, задней стенке, корне языка), ребенок может жаловаться на боль в горле при глотании, которая отдает в ухо. При осмотре ротовой полости обнаруживается небольшое покраснение в зоне нахождения постороннего предмета.Если же у малыша сильно затруднено глотание, наблюдаются проблемы с дыханием, значит, значит, инородное тело оказалось в нижнем отделе глотки, что требует немедленного обращения к врачу.
Гораздо реже посторонние предметы попадают в носоглотку – обычно в результате рвоты. В таком случае у детей затрудняется носовое дыхание, возникает заложенность носа, непрекращающийся насморк.
В таком случае у детей затрудняется носовое дыхание, возникает заложенность носа, непрекращающийся насморк.
Диагностика инородного тела в горле
Прежде чем удалять инородное тело, необходимо выяснить, что именно оказалось в горле у ребенка и местоположение постороннего предмета. Врачи нашей клиники владеют различными методами диагностики, позволяющими точно определить локализацию инородного тела.Первый этап – традиционный осмотр без инструментов и пальпация, с помощью которых легко обнаруживается посторонний предмет в ротоглотке. Если этих мер недостаточно, доктор проводит более тщательное обследование – фарингоскопию. В некоторых случаях врач назначает рентген области глотки.
При подозрении на инородное тело в носоглотке выполняется риноскопия.
Проведение процедуры
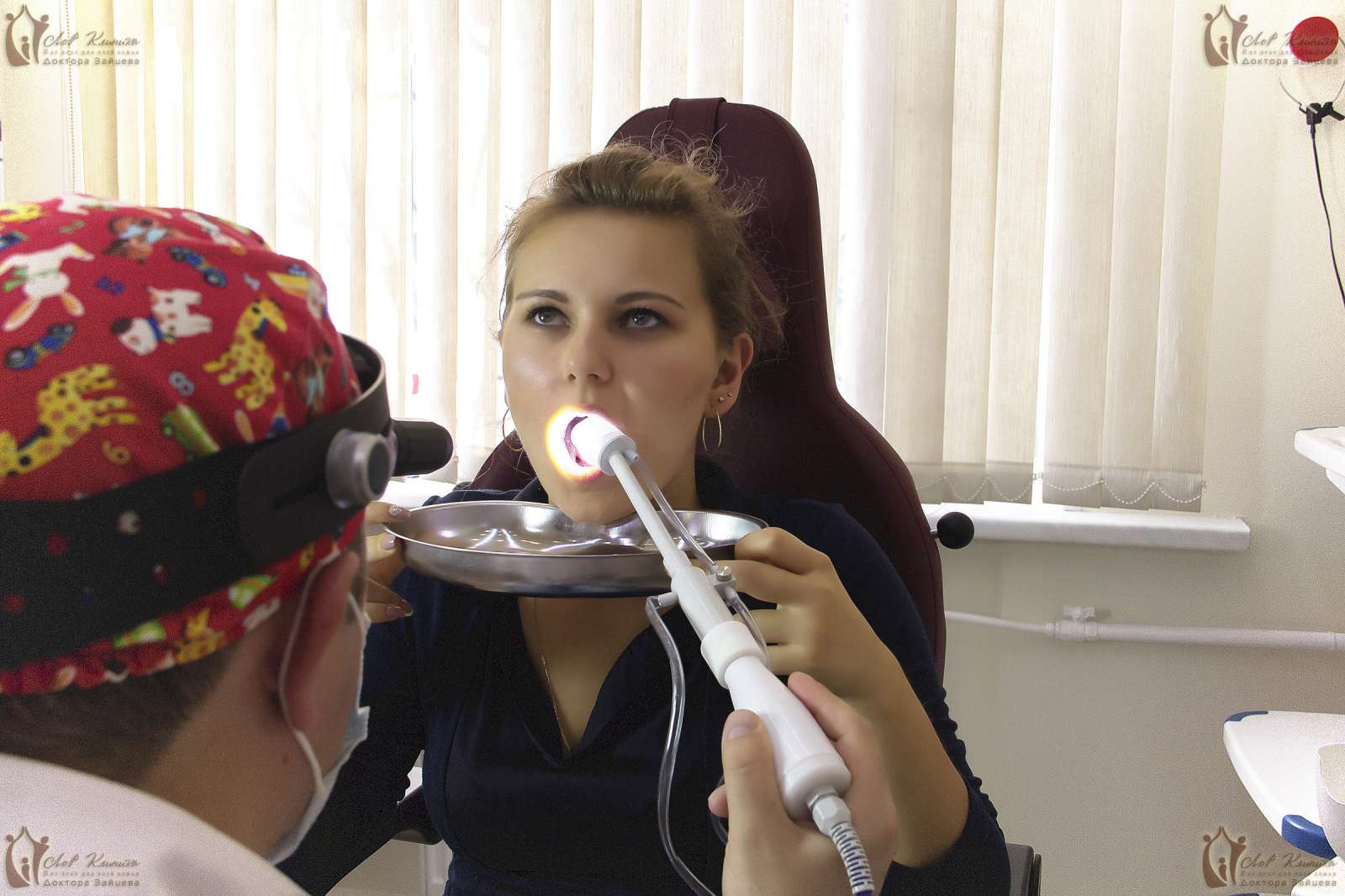
В нашей клинике удаление инородных тел из горла проводится в амбулаторных условиях. Если посторонний предмет оказался в ротоглотке ребенка и хорошо просматривается, его устраняют с помощью специальных пинцетов или щипцов.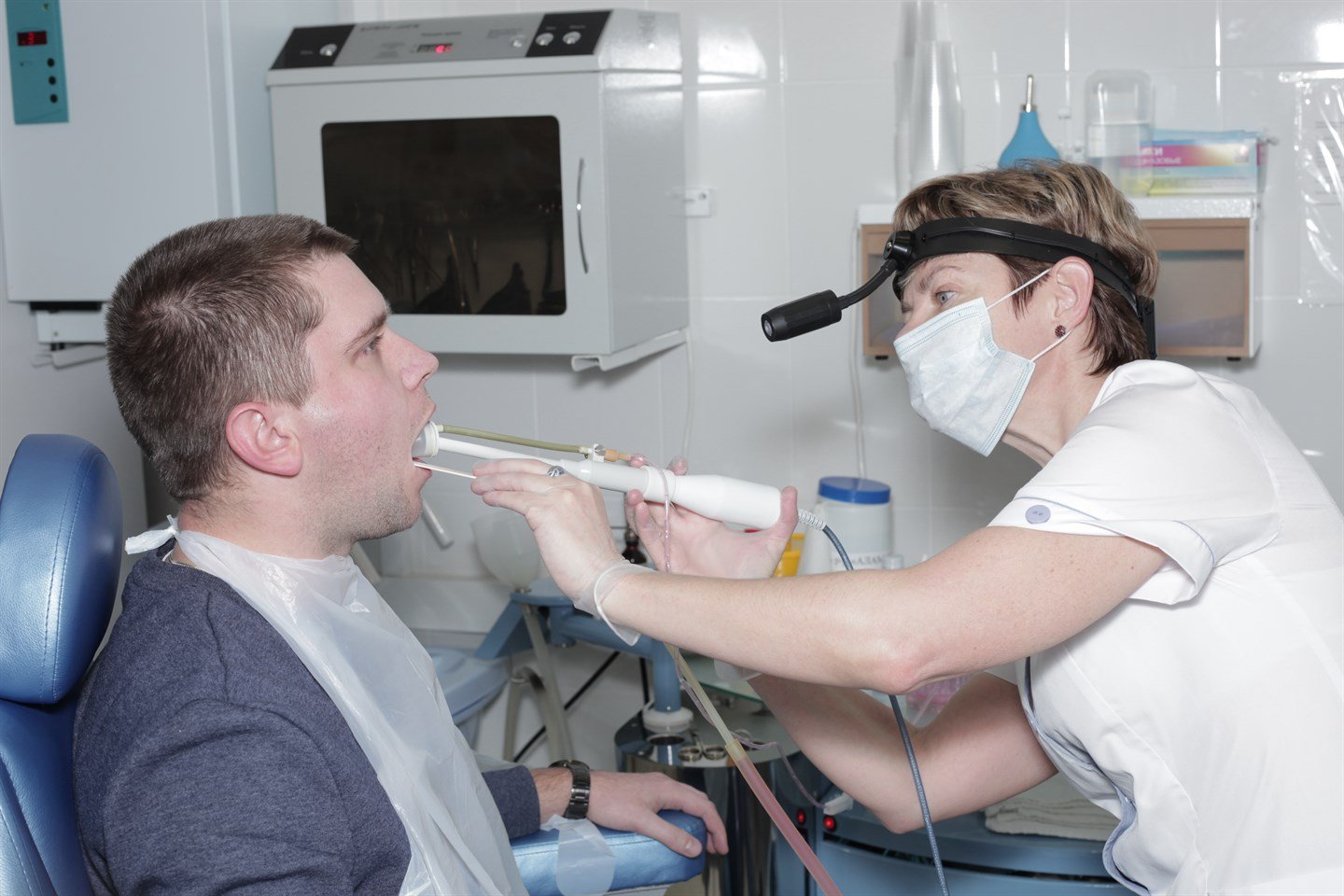 При обнаружении инородного тела в гортанной области врач использует гортанное зеркало и особые щипцы. Эта процедура не очень приятна, поэтому для снижения дискомфортных ощущений у маленьких пациентов мы применяем местную анестезию или седацию.
При обнаружении инородного тела в гортанной области врач использует гортанное зеркало и особые щипцы. Эта процедура не очень приятна, поэтому для снижения дискомфортных ощущений у маленьких пациентов мы применяем местную анестезию или седацию.Боль и першение в горле могут сохраняться еще несколько дней после процедуры по удалению. На это время наши врачи рекомендуют кормить ребенка негрубой пищей, полоскать горло антисептиками и принимать антибактериальные препараты.
Преимущества проведения процедуры в клинике «СМ-Доктор»
- Наши квалифицированные отоларингологи обладают солидным практическим опытом удаления инородных тел из горла у детей разного возраста.
- Процедура проходит с минимальным дискомфортом, при необходимости мы используем обезболивание.
- После удаления инородного тела нет необходимости находится в клинике – вместе с ребенком вы сможете сразу отправиться домой.
Записаться на приём или задать вопросы можно круглосуточно по телефону +7 (495) 292-59-86
Врач рассказал, как правильно промывать нос и горло в период коронавируса
Фото: depositphotos/ilona75
Главный врач ЛОР-клиники, кандидат медицинских наук Владимир Зайцев рассказал Москве 24 о соблюдении профилактических мероприятий в период распространения коронавируса.
Он рассказал, что в этот период следует уделить особое внимание носу и горлу. Так, Зайцев посоветовал утром натощак закапывать противовирусные капли в нос и обрабатывать его оксолиновой мазью, а вечером следует промыть нос соляным раствором.
Для горла Зайцев рекомендовал использовать настой календулы, который способен смягчить слизистую оболочку, а также полоскать горло антисептиками на водной основе.
«Категорически не нужно промывать мылом в носу. Если мыльный раствор попадает в нос, то в носу будет жжение, зуд. Кто-то еще умудряется засовывать в нос ломтики мыла. То, что есть у нас в квартире мыло, соль, сода, не значит, что теперь нужно всем этим спасаться», – заявил врач.
Он посоветовал в период повышенной заболеваемости употреблять аскорбиновую кислоту и витамины С, Д. Дома он рекомендовал поставить увлажнители воздуха, чаще мыть руки или пользоваться гелем на спиртовой основе.
В качестве мер по профилактике распространения заболевания с 18 марта до 1 мая в Россию недоступен въезд иностранных граждан и лиц без гражданства. В Москве ввели новые ограничения. В частности, нельзя проводить любые досуговые мероприятия с числом участников более 50 человек единовременно.
В Москве ввели новые ограничения. В частности, нельзя проводить любые досуговые мероприятия с числом участников более 50 человек единовременно.
В российских школах объявят каникулы с 23 марта по 12 апреля. В учреждениях организуют дистанционное обучение. Сдача досрочных ЕГЭ переносится на основной период – на июнь.
Первые случаи заражения коронавирусом COVID-19 были обнаружены в китайском городе Ухань в конце декабря 2019 года. 11 марта ВОЗ объявила пандемию коронавируса в мире.
Всего в России число заболевших достигло 147. Все госпитализированные находятся в инфекционных боксах. В мире заражено более 179 тысяч человек.
На базе службы скорой помощи создан call-центр по COVID-19
Читайте также
9 причин, средств правовой защиты, когда обращаться за помощью и т. Д.
Мы включаем продукты, которые, по нашему мнению, полезны для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Вот наш процесс.
Обзор
Все время от времени прочищают горло. Будь то желание привлечь чье-то внимание, нервная привычка или ощущение, что у вас что-то застряло, есть ряд причин, которые заставляют нас пойти кхм .
Однако, когда откашливание становится постоянным, важно выяснить, что его вызывает.Хроническое прочистка горла может со временем повредить голосовые связки и часто является причиной основного заболевания. Выявление причины — ключ к сдерживанию откашливания горла.
Прочтите, чтобы узнать больше об прочистке горла, почему мы это делаем и когда это может быть признаком более серьезной проблемы.
Хроническое очищение горла — это не только диагноз, но и симптом другого основного заболевания. Некоторые частые причины хронического очищения горла включают:
1. Рефлюкс
Большинство людей, жалующихся на хроническое очищение горла, имеют заболевание, называемое ларингофарингеальным рефлюксом (LPR).Это происходит, когда вещество из желудка — как кислое, так и некислотное — перемещается в область горла, вызывая неприятное ощущение, которое заставляет вас откашляться. Большинство людей с LPR не испытывают других симптомов, обычно сопровождающих рефлюкс, таких как изжога и несварение желудка.
Большинство людей с LPR не испытывают других симптомов, обычно сопровождающих рефлюкс, таких как изжога и несварение желудка.
В некоторых тяжелых случаях лечение LPR может включать прием лекарств и хирургическое вмешательство. Во многих случаях могут оказаться эффективными изменения в образе жизни и домашние средства. Вот несколько вещей, которые вы можете попробовать дома:
- Поднимите изголовье кровати на 30 градусов или больше.
- Не ешьте и не пейте в течение трех часов после того, как ложитесь.
- Избегайте кофеина и алкоголя.
- Избегайте острой, жирной и кислой пищи.
- Соблюдайте средиземноморскую диету, которая может быть столь же эффективной, как и лекарства для устранения симптомов LPR.
- Похудеть.
- Снижение стресса.
2. Постназальный дренаж
Другой частой причиной прочистки горла является постназальное выделение. Постназальное выделение жидкости происходит, когда ваше тело начинает выделять излишки слизи. Вы можете почувствовать, как он стекает по горлу из задней части носа. Другие симптомы могут включать:
Вы можете почувствовать, как он стекает по горлу из задней части носа. Другие симптомы могут включать:
- кашель, усиливающийся ночью
- тошнота, которая может быть вызвана перемещением избытка слизи в желудок
- боль, першение в горле
- неприятный запах изо рта
Аллергия — частая причина постназальных капать. Другие причины включают:
Лечение выделений из носа зависит от причины. Например, если это связано с аллергией, отказ от аллергена или прием лекарств могут остановить капельницу.Другие методы лечения постназального подтекания могут включать:
3. Дивертикул Ценкера
Хотя это случается редко, иногда в пищеводе есть аномальный мешок, который препятствует попаданию пищи в желудок. Это называется дивертикул Ценкера. Это состояние иногда приводит к застреванию содержимого мешочка и слизи в горле.
Лечение дивертикула Ценкера обычно включает хирургическое вмешательство.
4. Хроническое моторное тическое расстройство
Хроническое моторное тическое расстройство включает короткие, неконтролируемые, похожие на спазмы движения или звуковые тики. Обычно он начинается в возрасте до 18 лет и длится от четырех до шести лет.
Обычно он начинается в возрасте до 18 лет и длится от четырех до шести лет.
Другие симптомы хронического моторного тика могут включать:
- гримасу на лице
- моргание, подергивание, подергивание или пожимание плечами
- внезапные неконтролируемые движения ног, рук или тела
- хрюканье и стоны
Лечение варьируется в зависимости от от тяжести симптомов, но может включать поведенческую терапию и лекарства.
5. Синдром Туретта
Синдром Туретта — это неврологическое заболевание, которое вызывает как физический тик, так и вспышку голоса.Другие симптомы синдрома Туретта могут включать:
- моргание и бросание глаз
- подергивание носа
- движения рта
- подергивание головы
- хрюканье
- кашель
- повторение собственных слов или фраз или слов других людей
Лечение Синдром Туретта может включать неврологическое лечение, лекарства и терапию.
6.
 Детское аутоиммунное психоневрологическое заболевание, вызванное стрептококком (PANDAS)
Детское аутоиммунное психоневрологическое заболевание, вызванное стрептококком (PANDAS)PANDAS Заболевания обычно возникают внезапно после стрептококковой ангины или скарлатины у детей.Помимо прочистки горла и других вокальных тиков, симптомы PANDAS могут включать:
- двигательные тики
- навязчивые идеи и компульсии
- капризность или раздражительность
- панические атаки
Лечение PANDAS может включать терапию, консультирование и использование лекарств.
7. Пищевая аллергия
В некоторых случаях пищевая аллергия или повышенная чувствительность могут вызвать першение в горле, заставляющее его прочистить. Молочные продукты являются частой причиной этого, но такие продукты, как яйца, рис и соя, также могут вызывать это ощущение.В таких случаях лечение заключается в отказе от еды, которая вызывает симптомы.
8. Побочный эффект лекарств
Некоторые лекарства от артериального давления могут вызывать першение в горле, что способствует хроническому откашливанию горла. Если вы принимаете лекарства от кровяного давления и часто прочищаете горло, поговорите со своим врачом о возможном заменителе.
Если вы принимаете лекарства от кровяного давления и часто прочищаете горло, поговорите со своим врачом о возможном заменителе.
9. Привычка
В некоторых случаях может не быть основного состояния, вызывающего прочистку горла. Вместо этого это может быть привычка или что-то, что вы подсознательно делаете, когда беспокоитесь или испытываете стресс.
Следующие методы могут помочь вам избавиться от этой привычки:
- Пейте больше жидкости.
- Следите за тем, как откашливается горло, или попросите кого-нибудь помочь вам контролировать это.
- Найдите альтернативный вид деятельности, например глотание или постукивание пальцами.
Если прочистка горла не проходит или оказывает негативное влияние на вашу жизнь, обратитесь за лечением. Ваш врач проведет обследование и, возможно, порекомендует эндоскопию, чтобы лучше понять, что происходит в горле.Также может быть рекомендовано тестирование на аллергию.
Долгосрочное лечение хронического очищения горла зависит от определения основного состояния, его вызвавшего. Лечение может включать изменение образа жизни, прием лекарств или, в некоторых случаях, операцию.
Лечение может включать изменение образа жизни, прием лекарств или, в некоторых случаях, операцию.
Домашние средства
Если вы заметили, что чаще прочищаете горло, вы можете попытаться решить эту проблему с помощью простых домашних средств. Когда вы почувствуете желание прочистить горло, попробуйте вместо этого один из следующих способов:
- глоток воды
- сосать леденцы без сахара
- глотать дважды
- зевать
- кашлять
Все время от времени прочищают горло.Но когда он становится постоянным, это может быть признаком основного заболевания. Хроническое прочистка горла также может со временем повредить голосовые связки.
Если простые домашние средства не помогают остановить откашливание горла, как можно скорее обратитесь за медицинской помощью, чтобы определить причину и начать лечение.
Mucinex Побочные эффекты
Введение
Если слизь находится в дыхательных путях, бактерии также могут сидеть и расти там. Эти бактерии могут привести к инфекции. Если вам нужна небольшая помощь для устранения заложенности в груди, вы можете подумать о Муцинексе.
Эти бактерии могут привести к инфекции. Если вам нужна небольшая помощь для устранения заложенности в груди, вы можете подумать о Муцинексе.
Основным активным ингредиентом Муцинекса является гвайфенезин. Вполне возможно, что вы можете использовать Муцинекс без побочных эффектов. Фактически, большинство людей этого не делают. Тем не менее, у некоторых людей этот препарат может вызывать некоторые побочные эффекты.
Побочные эффекты, которые люди могут испытывать при приеме Муцинекса, обычно от легкой до умеренной. Некоторые из общих побочных эффектов обычно влияют на три разные системы организма.
Пищеварительная система
Муцинекс может вызывать следующие проблемы с пищеварением:
- боль в животе
- тошнота
- рвота
- диарея
нервная система
муцинекс может также вызывать:
- головокружение
- головная боль
- сонливость
Кожа
Муцинекс иногда может вызывать сыпь.
Вы можете обнаружить, что получаете необходимое лечение от Муцинекса, но его побочные эффекты вызывают беспокойство. Есть несколько способов облегчить эти побочные эффекты. Например, если муцинекс вызывает расстройство желудка, попробуйте принимать его с едой или стаканом молока.
Как правило, если вы используете Муцинекс по назначению, у вас не должно возникать серьезных побочных эффектов. Однако чрезмерное или неправильное употребление препарата может вызвать проблемы. Использование этого препарата в слишком высокой дозировке может увеличить риск образования камней в почках.
Подробнее: Симптомы камней в почках »
Муцинекс — отхаркивающее средство. Он используется для лечения заложенности груди и кашля. Он помогает уменьшить заложенность грудной клетки, разжижая слизь, застрявшую в дыхательных путях, чтобы вы могли ее откашлять.
Муцинекс выпускается в виде таблеток или жидкости. Таблетки должны принимать только люди в возрасте 12 лет и старше. Они не одобрены для использования детьми младше 12 лет. Тем не менее, дети в возрасте от 4 лет могут использовать жидкие муцинекс или мини-расплавы Муцинекс, которые представляют собой гранулы, которые вы посыпаете на язык ребенка.Оба продукта имеют специальную маркировку для детей на упаковке.
Они не одобрены для использования детьми младше 12 лет. Тем не менее, дети в возрасте от 4 лет могут использовать жидкие муцинекс или мини-расплавы Муцинекс, которые представляют собой гранулы, которые вы посыпаете на язык ребенка.Оба продукта имеют специальную маркировку для детей на упаковке.
Если вашему ребенку меньше 4 лет, поговорите со своим врачом о том, как лучше всего лечить кашель. Побочные эффекты Муцинекса у детей в целом такие же, как у взрослых.
В целом, при использовании Муцинекса по назначению у вас, вероятно, не будет побочных эффектов. И если они у вас есть, побочные эффекты обычно легкие. Если муцинекс вызывает расстройство желудка, может помочь прием его с пищей или молоком.Вы должны использовать Муцинекс только при кашле и заложенности грудной клетки из-за скопления слизи. Если у вас есть другие типы кашля или вы не уверены, что вызывает кашель, проконсультируйтесь с врачом перед использованием Муцинекса. Вы также должны сначала проконсультироваться с врачом перед использованием Муцинекса, если вы принимаете другие лекарства или имеете другие медицинские условия.
Q:
Могу ли я использовать Муцинекс для лечения кашля?
A:
Муцинекс следует использовать только для лечения кашля и заложенности носа, связанных с простудой и гриппом.Вы не должны использовать его при хроническом кашле, таком как кашель курильщика и эмфизема. Эти типы кашля не вызваны скоплением слизи, поэтому Муцинекс не поможет в их лечении. Поговорите со своим врачом о способах лечения этого типа кашля.
Ответы отражают мнение наших медицинских экспертов. Весь контент носит исключительно информационный характер и не может рассматриваться как медицинский совет.5 натуральных отхаркивающих средств от кашля
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям.Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Что такое отхаркивающее средство?
Кашель влияет на вашу работу и сон, а также может беспокоить окружающих.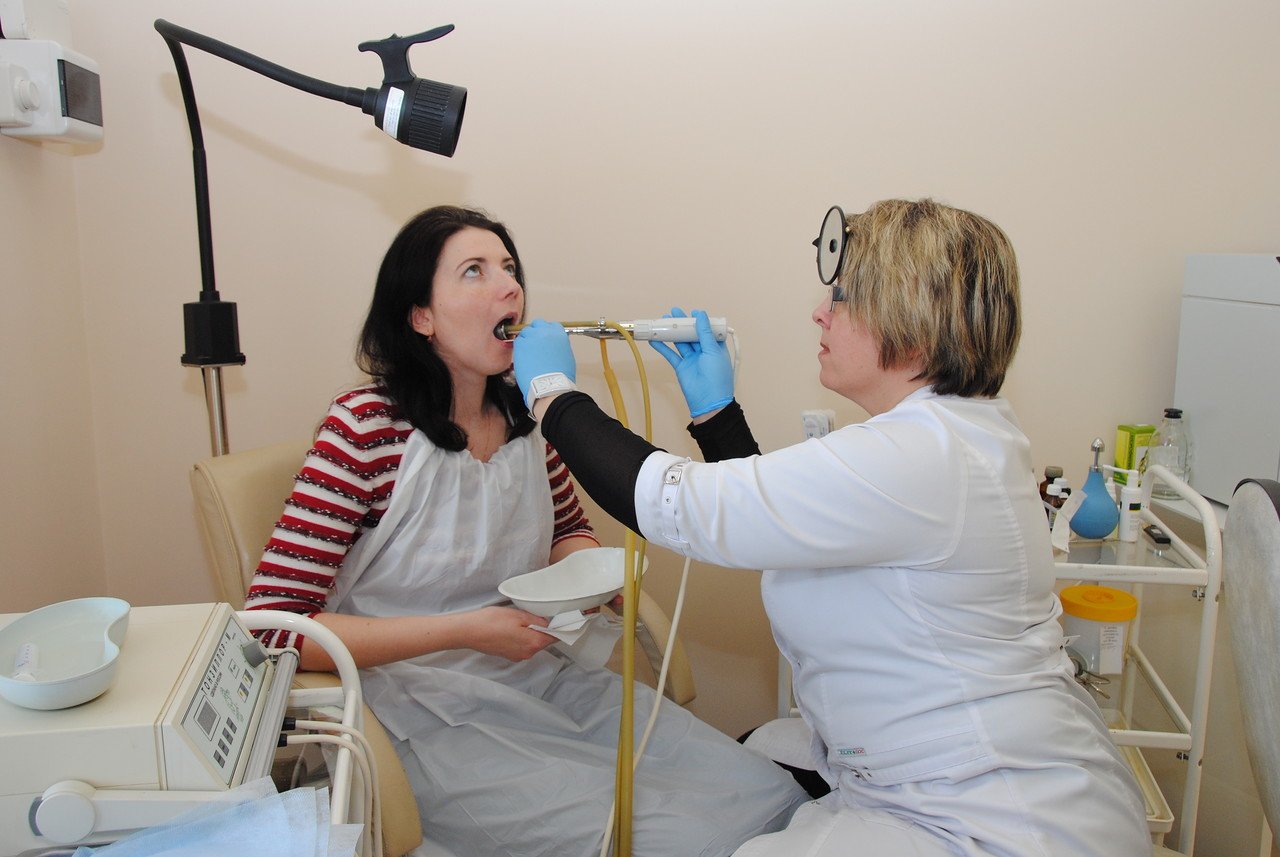
Отхаркивающее средство — это средство, которое помогает разжижать слизь, чтобы вы могли ее откашлять. Это достигается за счет увеличения содержания воды в слизи, ее разжижения и повышения продуктивности кашля.
Отхаркивающее средство не вылечит инфекцию, вызывающую ваши симптомы, но поможет вам хорошо выспаться и почувствовать себя немного лучше, пока ваша иммунная система выполняет свою работу.
Отхаркивающие средства, отпускаемые без рецепта, не всегда эффективны, поэтому многие люди обращаются к естественным методам лечения. Поколения бабушек использовали собственные натуральные средства от кашля, но насколько они эффективны?
Простой и естественный способ уменьшить заложенность грудной клетки — это принять горячий душ с паром. Теплый и влажный воздух может помочь облегчить стойкий кашель, разжижая слизь в дыхательных путях. Вы также можете попробовать увлажнить воздух, которым дышите, с помощью увлажнителя. Есть много вариантов для покупки в Интернете.
Поддержание водного баланса тела поможет ему функционировать наилучшим образом. Увеличьте потребление жидкости при кашле или простуде. Питьевая вода или травяной чай — отличный способ получить больше жидкости.
Старайтесь избегать употребления кофеина и алкоголя во время кашля. Вместо этого выберите воду или сок. Умеренное употребление кофеина не проблема, если вы здоровы, если пьете достаточно воды.
Мед вкусный, натуральный и успокаивающий. Это может даже ослабить грязь в груди.
Однако было проведено несколько исследований, чтобы проверить эффективность этого сладкого пчелиного продукта при лечении кашля. Одно исследование с участием детей с инфекциями верхних дыхательных путей показало, что мед облегчает кашель и улучшает сон детей. Однако в ходе исследования были собраны данные из анкет, взятых родителями, которые иногда могут быть предвзятыми или неточными.
Попробуйте смешать чайную ложку меда с чашкой теплого молока или чая или просто выпить чайную ложку меда перед сном. Мед нельзя давать детям младше 1 года из-за риска заболевания ботулизмом.
Мед нельзя давать детям младше 1 года из-за риска заболевания ботулизмом.
Мята перечная ( Mentha piperita ) часто используется в качестве ароматизатора для жевательной резинки, зубной пасты и чая, но также может быть именно тем, что вы искали для лечения кашля. Мята перечная содержит соединение, известное как ментол. Ментол может помочь разжижить слизь и разжижить мокроту.
Чай с мятой перечной широко доступен в магазинах или в Интернете и считается безопасным. Вы также можете просто добавить несколько свежих листьев мяты перечной в горячую воду, чтобы приготовить себе чай. Он не имеет побочных эффектов и не представляет опасности, если у вас нет аллергии.Согласно одному исследованию, аллергические реакции на мяту не редкость.
Чистый ментол считается ядовитым, и его нельзя принимать внутрь. Ментол или масло перечной мяты, нанесенные на кожу, могут вызвать у некоторых людей сыпь. Если вы решите нанести разбавленное масло на кожу, сначала проверьте небольшой участок и подождите 24–48 часов, чтобы увидеть, есть ли реакция.
Лист вечнозеленого вьющегося растения плюща ( Hedera helix) оказался эффективным отхаркивающим средством. Клиницисты считают, что сапонины, содержащиеся в листе плюща, помогают уменьшить толщину слизистой, чтобы вы могли ее откашлять.Чай из листьев плюща можно найти в продуктовых магазинах и в Интернете.
Одно небольшое исследование показало, что комбинация трав, состоящая из сухого экстракта листьев плюща, тимьяна, аниса и корня алтея, улучшает симптомы кашля. Однако исследование не включало плацебо и не разбивало комбинацию на отдельные компоненты.
Несколько других исследований показали, что лист плюща эффективен при лечении кашля. Недавние исследования помогли понять механизм действия.
Кашель, вызванный инфекциями верхних дыхательных путей, такими как простуда, — одна из самых серьезных жалоб врачей, особенно педиатров.Отхаркивающее средство разжижает слизь в груди и помогает сделать мокрый кашель более продуктивным. Эти эффекты помогают вам чувствовать себя лучше, пока ваше тело борется с инфекцией.
Было проведено несколько плацебо-контролируемых исследований, чтобы доказать эффективность естественных методов лечения. Если кашель не проходит более двух недель, обратитесь к врачу. Они могут исключить более серьезную инфекцию.
Преимущества, применение, побочные эффекты и дозировка
Эхинацея, также называемая пурпурной эхинацеей, является одной из самых популярных трав во всем мире.
Коренные американцы веками использовали его для лечения различных заболеваний.
Сегодня он наиболее известен как отпускаемое без рецепта лечебное средство от простуды или гриппа. Однако его также используют для лечения боли, воспалений, мигрени и других проблем со здоровьем.
В этой статье рассматриваются преимущества, использование, побочные эффекты и дозировка эхинацеи.
Эхинацея — это название группы цветковых растений семейства ромашковых.
Они родом из Северной Америки, где растут в прериях и открытых лесных районах.
Всего в этой группе девять видов, но только три используются в травяных добавках — Echinacea purpurea, Echinacea angustifolia и Echinacea pallida (1).
Как верхние части растения, так и корни используются в таблетках, настойках, экстрактах и чаях.
Растения эхинацеи содержат впечатляющее разнообразие активных соединений, таких как кофейная кислота, алкамиды, фенольные кислоты, розмариновая кислота, полиацетилены и многие другие (2).
Кроме того, исследования связывают эхинацею и ее соединения со многими преимуществами для здоровья, такими как уменьшение воспаления, повышение иммунитета и снижение уровня сахара в крови.
РезюмеЭхинацея — это группа цветковых растений, используемых в качестве популярного лечебного средства на травах. Они связаны со многими преимуществами для здоровья, такими как уменьшение воспалений, повышение иммунитета и снижение уровня сахара в крови.
Растения эхинацеи богаты растительными соединениями, которые действуют как антиоксиданты.
Антиоксиданты — это молекулы, которые помогают защитить ваши клетки от окислительного стресса, состояния, которое связано с хроническими заболеваниями, такими как диабет, болезни сердца и многие другие.
Некоторыми из этих антиоксидантов являются флавоноиды, цикориевая кислота и розмариновая кислота (3).
Эти антиоксиданты, по-видимому, выше в экстрактах плодов и цветов растений по сравнению с другими частями, такими как листья и корень (4, 5, 6).
Кроме того, растения эхинацеи содержат соединения, называемые алкамидами, которые могут дополнительно усиливать антиоксидантную активность. Алкамиды могут восстанавливать изношенные антиоксиданты и помогать антиоксидантам лучше достигать молекул, склонных к окислительному стрессу (7).
РезюмеЭхинацея богата антиоксидантами, такими как флавоноиды, цикориевая кислота и розмариновая кислота, которые могут помочь защитить ваш организм от окислительного стресса.
Исследования эхинацеи показывают, что она имеет ряд впечатляющих преимуществ для здоровья.
Положительное влияние на иммунную систему
Эхинацея наиболее известна своим благотворным действием на иммунную систему.
Многочисленные исследования показали, что это растение может помочь вашей иммунной системе бороться с инфекциями и вирусами, что может помочь вам быстрее оправиться от болезней (8, 9, 10).
Это одна из причин, по которой эхинацею часто используют для профилактики или лечения простуды.
Фактически, обзор 14 исследований показал, что прием эхинацеи может снизить риск развития простуды более чем на 50% и сократить продолжительность простуды на полтора дня (11).
Однако многие исследования по этой теме плохо спланированы и не показывают реальной пользы. Из-за этого трудно понять, есть ли польза от простуды от приема эхинацеи или просто случайно (12).
Короче говоря, хотя эхинацея может повысить иммунитет, ее влияние на простуду неясно.
Может снизить уровень сахара в крови
Высокий уровень сахара в крови может повысить риск серьезных проблем со здоровьем.
Это включает диабет 2 типа, болезни сердца и ряд других хронических состояний.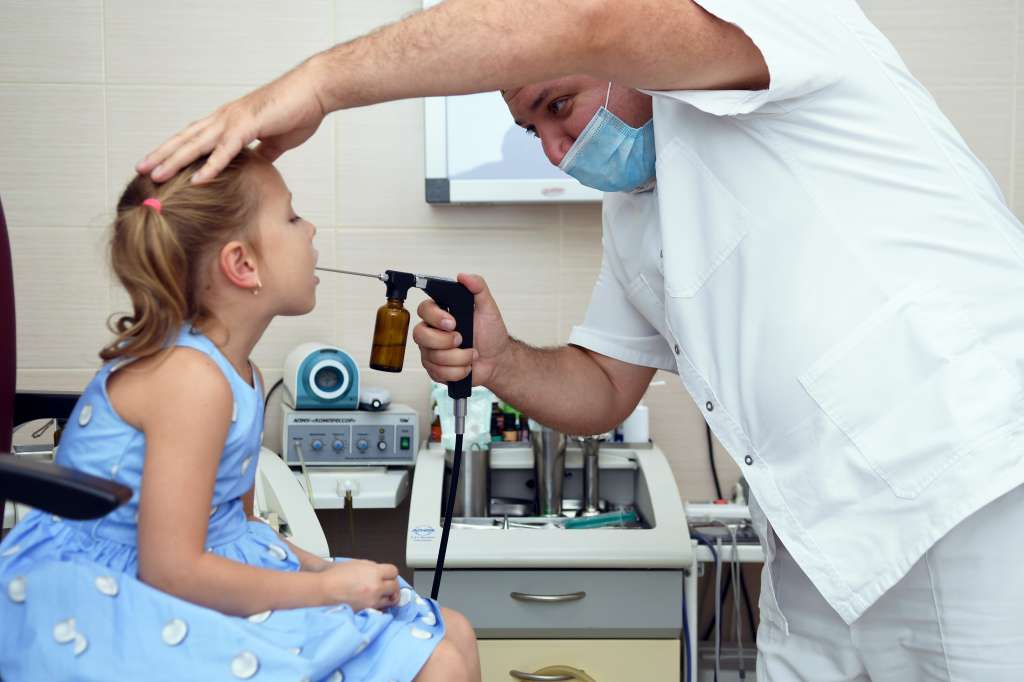
Исследования в пробирках показали, что растения эхинацеи могут помочь снизить уровень сахара в крови.
В исследовании в пробирке было показано, что экстракт Echinacea purpurea подавляет ферменты, переваривающие углеводы. Это снизит количество сахара, попадающего в вашу кровь при употреблении (13).
Другие исследования в пробирках показали, что экстракты эхинацеи делают клетки более чувствительными к действию инсулина за счет активации рецептора PPAR-y, который является общей мишенью для лекарств от диабета (14, 15).
Этот рецептор работает, удаляя излишки жира из крови, который является фактором риска инсулинорезистентности. Это облегчает клеткам реакцию на инсулин и сахар (16).
Тем не менее, человеческие исследования воздействия эхинацеи на уровень сахара в крови отсутствуют.
Может уменьшить чувство тревоги
Тревога — распространенная проблема, от которой страдает почти каждый пятый взрослый американец (17).
В последние годы эхинацея стала потенциальным средством от беспокойства.
Исследования показали, что растения эхинацеи содержат соединения, которые могут уменьшить чувство тревоги. К ним относятся алкамиды, розмариновая кислота и кофейная кислота (18).
В одном исследовании на мышах три из пяти образцов эхинацеи помогли снизить тревожность. Кроме того, они не сделали мышей менее активными, в отличие от более высоких доз стандартного лечения (18).
Другое исследование показало, что экстракт Echinacea angustifolia быстро снижает чувство тревоги как у мышей, так и у людей (19).
Однако на данный момент существует лишь несколько исследований по эхинацеи и тревожности. Прежде чем продукты с эхинацеей можно будет рекомендовать в качестве возможного лечения, необходимы дополнительные исследования.
Противовоспалительные свойства
Воспаление — это естественный способ вашего организма способствовать заживлению и защите.
Иногда воспаление может выйти из-под контроля и длиться дольше, чем необходимо и ожидается. Это может повысить риск хронических заболеваний и других проблем со здоровьем.
Это может повысить риск хронических заболеваний и других проблем со здоровьем.
Несколько исследований показали, что эхинацея помогает уменьшить чрезмерное воспаление.
В исследовании на мышах соединения эхинацеи помогли снизить важные воспалительные маркеры и потерю памяти, вызванную воспалением (20).
В другом 30-дневном исследовании у взрослых с остеоартритом было обнаружено, что прием добавки, содержащей экстракт эхинацеи, значительно снижает воспаление, хроническую боль и отек.
Интересно, что эти взрослые плохо реагировали на обычные нестероидные противовоспалительные препараты (НПВП), но нашли полезными добавки, содержащие экстракт эхинацеи (21).
Может помочь при кожных проблемах
Исследования показали, что растения эхинацеи могут помочь при лечении распространенных кожных заболеваний.
В ходе исследования в пробирке ученые обнаружили, что противовоспалительные и антибактериальные свойства эхинацеи подавляют рост Propionibacterium , частую причину появления прыщей (22).
В другом исследовании с участием 10 здоровых людей в возрасте 25–40 лет было обнаружено, что средства по уходу за кожей, содержащие экстракт эхинацеи, улучшают увлажнение кожи и уменьшают морщины (23).
Аналогичным образом, крем, содержащий экстракт Echinacea purpurea , улучшает симптомы экземы и помогает восстановить тонкий защитный внешний слой кожи (24).
Однако экстракт эхинацеи, по-видимому, имеет короткий срок хранения, что затрудняет включение в коммерческие продукты по уходу за кожей.
Может обеспечивать защиту от рака.
Рак — это заболевание, при котором происходит неконтролируемый рост клеток.
Исследования в пробирках показали, что экстракты эхинацеи могут подавлять рост раковых клеток и даже вызывать гибель раковых клеток (25, 26).
В одном исследовании в пробирке было показано, что экстракт Echinacea purpurea и хикоровая кислота (естественным образом обнаруженная в растениях эхинацеи) вызывают гибель раковых клеток (25).
В другом исследовании в пробирке экстракты растений эхинацеи ( Echinacea purpurea, Echinacea angustifolia и Echinacea pallida ) убивали раковые клетки человека из поджелудочной железы и толстой кишки, стимулируя процесс, называемый апоптозом или контролируемой гибелью клеток (26).
Считается, что этот эффект происходит из-за иммуностимулирующих свойств эхинацеи (27).
Были некоторые опасения, что эхинацея может взаимодействовать с традиционными методами лечения рака, такими как доксорубицин, но более новые исследования не обнаружили взаимодействия (28, 29).
При этом, прежде чем давать какие-либо рекомендации, необходимы исследования на людях.
РезюмеБыло показано, что эхинацея улучшает иммунитет, уровень сахара в крови, тревожность, воспаление и здоровье кожи. Он может даже обладать противораковыми свойствами. Однако исследования этих преимуществ на людях часто ограничены.
Продукты из эхинацеи безопасны и хорошо переносятся при краткосрочном использовании.
Были случаи, когда люди испытывали побочные эффекты, такие как (3):
- Сыпь
- Кожный зуд
- Крапивница
- Отек
- Боль в желудке
- Тошнота
- Одышка
Однако эти побочные эффекты чаще встречаются у людей с аллергией на другие цветы, такие как ромашки, хризантемы, календулы, амброзия и другие (30, 31).
Поскольку эхинацея стимулирует иммунную систему, людям с аутоиммунными заболеваниями или людям, принимающим иммунодепрессанты, следует избегать ее приема или сначала проконсультироваться с врачом (3).
Хотя он кажется безопасным для краткосрочного использования, его долгосрочные эффекты все еще относительно неизвестны.
РезюмеЭхинацея кажется безопасной и хорошо переносимой в краткосрочной перспективе, но ее долгосрочные эффекты относительно неизвестны. Это может быть небезопасно для людей с определенными заболеваниями или принимающих определенные лекарства.
В настоящее время нет официальных рекомендаций по дозировке эхинацеи.
Одна из причин заключается в том, что результаты исследований эхинацеи сильно различаются.
Кроме того, продукты из эхинацеи часто могут не содержать того, что написано на этикетке. Одно исследование показало, что 10% образцов продуктов с эхинацеей не содержали эхинацеи (32).
Вот почему вы должны покупать продукты из эхинацеи от проверенных брендов.
Тем не менее, исследования показали, что следующие дозы эффективны для поддержания иммунитета (11):
- Сухой порошкообразный экстракт: 300–500 мг Echinacea purpurea три раза в день.
- Настойки с жидким экстрактом: 2,5 мл три раза в день или до 10 мл в день.
Однако лучше всего следовать инструкциям, прилагаемым к вашей конкретной добавке.
Имейте в виду, что эти рекомендации предназначены для краткосрочного использования, поскольку долгосрочное воздействие эхинацеи на организм еще относительно неизвестно.
РезюмеПродукты с эхинацеей сильно различаются, что затрудняет установку стандартной рекомендуемой дозировки.Дозировки зависят от формы эхинацеи, которую вы используете.
Было показано, что эхинацея улучшает иммунитет, уровень сахара в крови, тревожность, воспаления и здоровье кожи. Он может даже обладать противораковыми свойствами. Однако исследования на людях часто ограничены.
Считается безопасным и хорошо переносится при краткосрочном использовании.
Предлагаемые дозировки зависят от формы эхинацеи, которую вы используете.
Хотя он обычно используется для лечения простуды, результаты в этой области неоднозначны.Хотя исследования показали, что он может помочь предотвратить простуду, сократить ее продолжительность или облегчить симптомы, многие исследования были плохо спланированы или не показали реальной пользы.
Тем не менее, существует не так много таких продуктов, как эхинацея, с аналогичным потенциальным иммуностимулирующим действием, поэтому, возможно, стоит попробовать их.
Изжога: причины, симптомы и лечение
Изжога — распространенная проблема, вызванная кислотным рефлюксом, состоянием, при котором часть содержимого желудка выталкивается обратно в пищевод.Создает жгучую боль внизу груди.
Стойкий кислотный рефлюкс, который случается чаще двух раз в неделю, называется гастроэзофагеальной рефлюксной болезнью (ГЭРБ). Изжога ощущается, когда желудочная кислота попадает обратно в пищевод, трубку, по которой пища проходит изо рта в желудок. Изжога — это симптом ГЭРБ.
По оценкам Американского колледжа гастроэнтерологии, по меньшей мере 15 миллионов американцев испытывают изжогу каждый день. Узнайте больше о желудочной жидкости, сфинктере между пищеводом и желудком и о том, как рефлюкс может быть вредным.
Краткие сведения о изжоге:
- Причины включают диету, ожирение и отсутствие физических упражнений.
- Первичный симптом — ощущение жжения в горле или груди от желудочной кислоты.
- Во многих случаях изжога мало влияет на общее состояние здоровья.

- Существует множество методов лечения, включая препараты ИПП (ингибиторы протонной помпы).
Периодическая изжога — это нормально и редко вызывает серьезное беспокойство.
Рецидивирующий кислотный рефлюкс ставит диагноз гастроэзофагеальной рефлюксной болезни (ГЭРБ или ГЭРБ) и может иметь серьезные последствия для здоровья и указывать на другие основные проблемы со здоровьем.
Гастроэзофагеальная рефлюксная болезнь встречается у людей любого возраста, и ее причина часто связана с факторами образа жизни, такими как ожирение, курение и низкий уровень физической активности.
Подробнее о причинах гастроэзофагеальной рефлюксной болезни (ГЭРБ) см. Здесь.
Симптомы изжоги довольно очевидны для большинства больных. Наиболее распространенным является ощущение тепла или жара, иногда жжения в груди и горле, вызванное кислотой желудка.
Другие симптомы включают:
- ощущение жжения в середине грудной клетки.
- Боль нарастающая, возможно, достигающая челюсти.

- жжение и боль, похожая на несварение желудка.
- неприятный резкий привкус во рту.
Если человек часто испытывает симптомы кислотного рефлюкса, ему следует проконсультироваться со своим врачом, который может направить его к гастроэнтерологу — специалисту по кишечной медицине — для дальнейшего исследования. Узнайте больше о ГЭРБ.
Основное лечение повторной изжоги, вызванной гастроэзофагеальной рефлюксной болезнью, заключается в снижении выработки желудочной кислоты.
Средства для образа жизни могут помочь предотвратить или уменьшить изжогу.
Предложения, собранные исследователями от врачей, включают:
- соблюдение здоровой диеты с ограниченным потреблением жиров
- избегать еды перед тем, как лечь, и сидеть прямо во время еды
- избегать подъема тяжестей и напряжения
- наблюдение и предотвращение триггеров, например, алкоголь, кофеин, острая пища, цельное молоко, газированные продукты, такие как безалкогольные напитки, и кислые продукты, такие как томатный, лимонный или апельсиновый сок
- снижение веса, при необходимости
- отказ от курения
- поддержание формы упражнения
- есть небольшими порциями, чаще
- есть обзор существующих лекарств
Не все из них были подтверждены исследованиями. Если да, это может означать, что меньше людей нуждаются в лекарствах.
Если да, это может означать, что меньше людей нуждаются в лекарствах.
Изжога и несварение желудка часто возникают во время беременности из-за гормональных изменений и давления ребенка на живот.
Есть изменения в диете и образе жизни, которые часто могут помочь облегчить симптомы.
Американская ассоциация беременных предлагает:
- есть пять-шесть небольших приемов пищи в течение дня
- не ложиться в течение часа после еды
- избегать жирной и острой пищи
Перед едой можно съесть немного йогурта или выпейте молока, возможно, с ложкой меда.
Помимо изменения образа жизни, изжогу можно уменьшить с помощью таких препаратов, как:
- антациды
- ингибиторы протонной помпы (ИПП)
- блокаторы гистамина-2
Однако они могут иметь побочные эффекты.
Лекарства для борьбы с COVID-19: что нужно знать
Мы включаем продукты, которые, по нашему мнению, полезны для наших читателей. Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Если вы покупаете по ссылкам на этой странице, мы можем заработать небольшую комиссию. Вот наш процесс.
Ни одно современное лекарство не может предотвратить или вылечить COVID-19, но некоторые лекарства могут помочь облегчить симптомы и уменьшить воздействие вируса.
Коронавирус, известный как SARS-CoV-2, вызывает заболевание COVID-19. Он вызывает воспалительную реакцию во всем организме, которая может привести к повреждению легких и различных систем организма.
Когда вирус появился в 2019 году, врачи не знали, как его лечить. С тех пор ученые круглосуточно работали над определением вариантов лечения, и теперь некоторые методы лечения становятся доступными.
В этой статье рассматриваются лекарства, доступные в настоящее время для лечения симптомов дома и в больнице.Также рассматриваются варианты вакцин.
Ацетаминофен (тайленол), также известный как парацетамол, может помочь облегчить такие симптомы, как легкая ломота в теле, боли и жар.
Ацетаминофен — болеутоляющее и жаропонижающее средство. Анальгетики помогают облегчить боль от легкой до умеренной. Жаропонижающие средства помогают снизить температуру, предотвращая выработку простагландинов, влияющих на регулирование температуры тела.
Анальгетики помогают облегчить боль от легкой до умеренной. Жаропонижающие средства помогают снизить температуру, предотвращая выработку простагландинов, влияющих на регулирование температуры тела.
Ацетаминофен продается без рецепта и в Интернете.
Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен и аспирин, могут уменьшить жар, боль и воспаление.
Подобно ацетаминофену, НПВП снижают температуру. Они также обладают противовоспалительным и противовоспалительным действием.
В начале пандемии COVID-19 авторы одного исследования предположили, что ибупрофен может ухудшить COVID-19 за счет увеличения экспрессии фермента, который способствует заражению SARS-CoV-2. Фермент известен как ангиотензин-превращающий фермент 2 (ACE2). Они считали, что это может увеличить риск развития серьезных симптомов.
Однако в исследовании не рассматривались конкретно люди, принимавшие ибупрофен с COVID-19.
Европейское агентство по лекарственным средствам (EMA) и Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) заявляют, что недостаточно доказательств, позволяющих предположить, что использование НПВП окажет негативное влияние на клинические исходы COVID-19.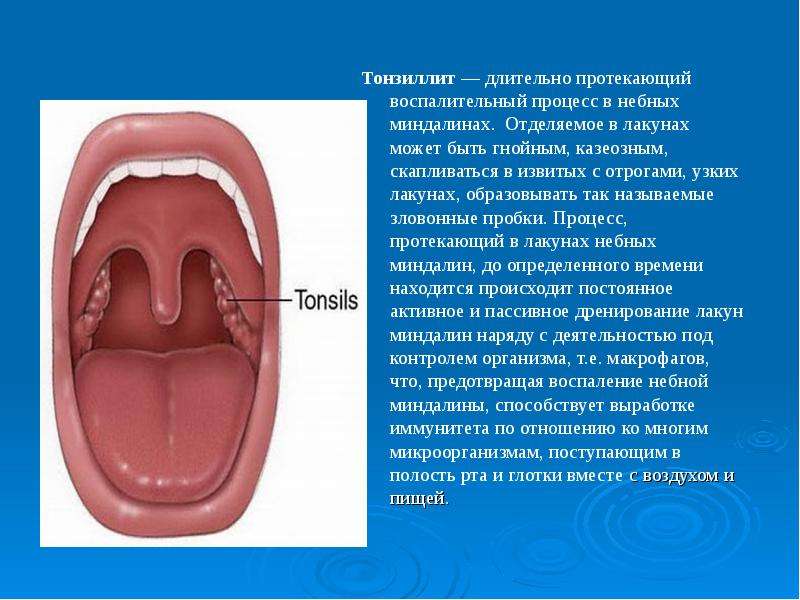
Ибупрофен можно приобрести без рецепта или через Интернет.
Узнайте больше об ацетаминофене и ибупрофене.
Лекарства от кашля могут помочь справиться с кашлем и болью в горле. Есть два разных типа лекарств от кашля.
Отхаркивающие средства, такие как Робитуссин и Муцинекс, помогают разжижать и разжижать слизь, облегчая ее вывод из легких.
Средства от кашля, такие как декстрометорфан (Дельсим) и кодеин, подавляют рефлекс кашля в организме. Этот тип лекарств может помочь в лечении стойкого сухого кашля.
Ряд лекарств от кашля можно купить в Интернете.
Узнайте больше о лекарствах от кашля и простуды.
Ремдесивир (Веклуры) — новый противовирусный препарат широкого спектра действия, который может замедлить развитие вируса в организме.
Противовирусные препараты могут снизить интенсивность и продолжительность вирусных инфекций.Некоторые антивирусные препараты предотвращают репликацию вирусов, в то время как другие помогают остановить вирус от заражения новых клеток.
Исследования показывают, что ремдесивир может сократить время выздоровления у людей, получающих стационарное лечение от легочной инфекции, вызванной COVID-19.
Веклуры был первым препаратом, одобренным FDA для лечения COVID-19.
В некоторых случаях врачи могут назначать дексаметазон или другой кортикостероид не по назначению пациентам, находящимся в больнице с тяжелыми симптомами COVID-19.
Дексаметазон может помочь уменьшить воспаление и справиться с септическим шоком. Наряду с противовирусной терапией он может помочь предотвратить тяжелые симптомы и повреждение легких и различных систем организма.
Предварительный отчет, опубликованный в июле 2020 года, предполагает, что это может снизить риск летального исхода из-за тяжелых симптомов.
Однако кортикостероиды могут иметь серьезные побочные эффекты, поэтому врач должен внимательно следить за их действием. Они предназначены только для краткосрочного использования.
В ноябре 2020 года FDA выдало разрешение на использование в экстренных случаях (EUA) для врачей, чтобы в некоторых случаях прописывать бамланивимаб.
Бамланивимаб — нейтрализующее моноклональное антитело. Он нацелен на часть белка-шипа, который позволяет SARS-CoV-2 проникать в клетки. Другими словами, это может остановить проникновение вируса в клетки.
Врачи могут использовать его для людей с симптомами COVID-19, которые не находятся в больнице, но имеют высокий риск развития тяжелого заболевания из-за своего возраста или существующего состояния здоровья.
Однако существует мало свидетельств того, работает это или нет. Кроме того, запасы этого препарата ограничены.Пока исследование не будет завершено, специалисты не рекомендуют широко использовать этот препарат.
EUA — это не то же самое, что полное одобрение FDA. Если дополнительные данные свидетельствуют о том, что риски использования препарата перевешивают преимущества, FDA может отозвать EUA.
Барицитиниб — ингибитор киназы Януса (JAK), одобренный для лечения ревматоидного артрита. Это может помочь снизить иммунный ответ и справиться с воспалением.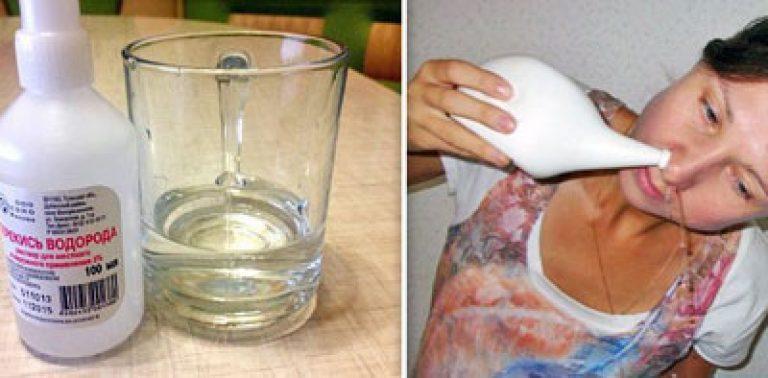
Согласно рекомендациям Национального института здоровья (NIH), врачи могут использовать барицитиниб с одобрения EUA.Они могут использовать его для лечения COVID-19 у людей в возрасте 2 лет и старше, которые находятся в больнице и получают ремдесивир (Veklury) и кислородную терапию или вспомогательное дыхание.
Плазмотерапия выздоравливающих включает передачу плазмы человека, у которого развились антитела к определенному вирусу, человеку, у которого такая же инфекция. Таким образом, он может помочь в лечении инфекционных заболеваний.
При плазмотерапии выздоравливающих при COVID-19 медицинские работники собирают плазму у людей, вылечившихся от COVID-19.В плазме содержатся антитела к вирусу SARS-CoV-2.
В США EUA позволяет медицинским работникам использовать плазму выздоравливающих для лечения COVID-19 у людей, находящихся в больнице. Продолжаются исследования его эффективности и передовых методов его использования.
Плазмотерапия выздоравливающих — это не то же самое, что лечение вакциной.
Различные организации по всему миру работают над разработкой вакцины для защиты людей от COVID-19. Некоторые вакцины уже одобрены, и многие страны начали программы вакцинации.
В США в настоящее время одобрены две вакцины: вакцина Pfizer-BioNTech от COVID-19 и вакцина Moderna от COVID-19.
Вакцинация началась в декабре 2020 года, и органы здравоохранения работают над вакцинацией как можно большего числа населения. Вакцина бесплатна для всех жителей США. Каждому человеку потребуется две дозы.
Узнайте больше о COVID-19 и вакцинах здесь.
Несколько других методов лечения в настоящее время проходят испытания, но еще не получили разрешения на использование.
К ним относятся:
- тоцилизумаб (Актемра), противоартритный препарат
- буцилламин, другой противоартритный препарат
- гепарин, разжижитель крови
- ивермектин, противопаразитарный препарат, который может оказывать противовирусное и противовоспалительное действие.

- фавипиравир, противовирусный препарат, который эффективен против лихорадки Эбола
Фавипиравир уже одобрен для использования в Италии, Китае и некоторых других странах, но еще не одобрен для использования в США.
А как насчет гидроксихлорохина и хлорохина?
Гидроксихлорохин и хлорохин — пероральные препараты, которые врачи используют для лечения малярии.
В марте 2020 года FDA выпустило EUA для обоих препаратов для лечения COVID-19. Однако они отозвали это разрешение через 3 месяца после того, как появились доказательства того, что потенциальные риски перевешивают преимущества.
Если у человека есть симптомы COVID-19 от легкой до умеренной, врач, скорее всего, порекомендует ему изолироваться дома, отдохнуть и использовать безрецептурные лекарства для облегчения боли, лихорадки и кашля.
Они могут порекомендовать бамланивимаб, препарат с моноклональными антителами, если человеку не нужно ехать в больницу, но у него есть риск развития тяжелых симптомов.
Людям, находящимся в больнице с симптомами средней и тяжелой степени тяжести, врач может назначить ремдесивир (Веклури), противовирусный препарат, который может помочь замедлить рост вируса. Они также могут назначить дексаметазон, кортикостероид, который может помочь уменьшить воспаление.
Вакцины начинают появляться, и первые люди получили свою первоначальную дозу в декабре. Однако на то, чтобы охватить всех, потребуется время, а некоторым людям вакцину не сделают.
В то время как эксперты продолжают работать над эффективными методами лечения COVID-19, лучшая стратегия — предотвратить распространение SARS-CoV-2.Способы сделать это включают частое мытье рук, по возможности избегание контактов с другими людьми и ношение маски для лица в общественных местах.
Вот еще несколько советов по предотвращению передачи COVID-19.
Воздействие коронавируса на организм: риски и осложнения
Коронавирусы могут вызывать широкий спектр заболеваний, включая простуду и COVID-19. Обычно они влияют на дыхательную систему, но могут влиять и на другие системы.
Обычно они влияют на дыхательную систему, но могут влиять и на другие системы.
Коронавирусы присутствуют у многих видов, включая верблюдов и летучих мышей.Некоторые из этих вирусов могут инфицировать людей, а некоторые вызываемые ими болезни могут быть смертельными.
У человека может быть более высокий риск развития серьезных симптомов, если он старше, имеет ослабленную иммунную систему или другое заболевание.
У людей коронавирусы могут вызывать простуду, тяжелый острый респираторный синдром (SARS) и ближневосточный респираторный синдром (MERS).
Коронавирус также вызывает коронавирусную болезнь 19 (COVID-19). Это заболевание возникает в результате заражения тяжелым острым респираторным синдромом коронавирусом 2 (SARS-CoV-2).Этот вирус является причиной продолжающейся пандемии и более 2 миллионов смертей.
Ниже мы исследуем, как коронавирусы влияют на организм, и внимательно изучаем конкретные заболевания, включая COVID-19.
Будьте в курсе последних новостей о текущей вспышке COVID-19 и посетите наш центр по коронавирусу для получения дополнительных советов по профилактике и лечению.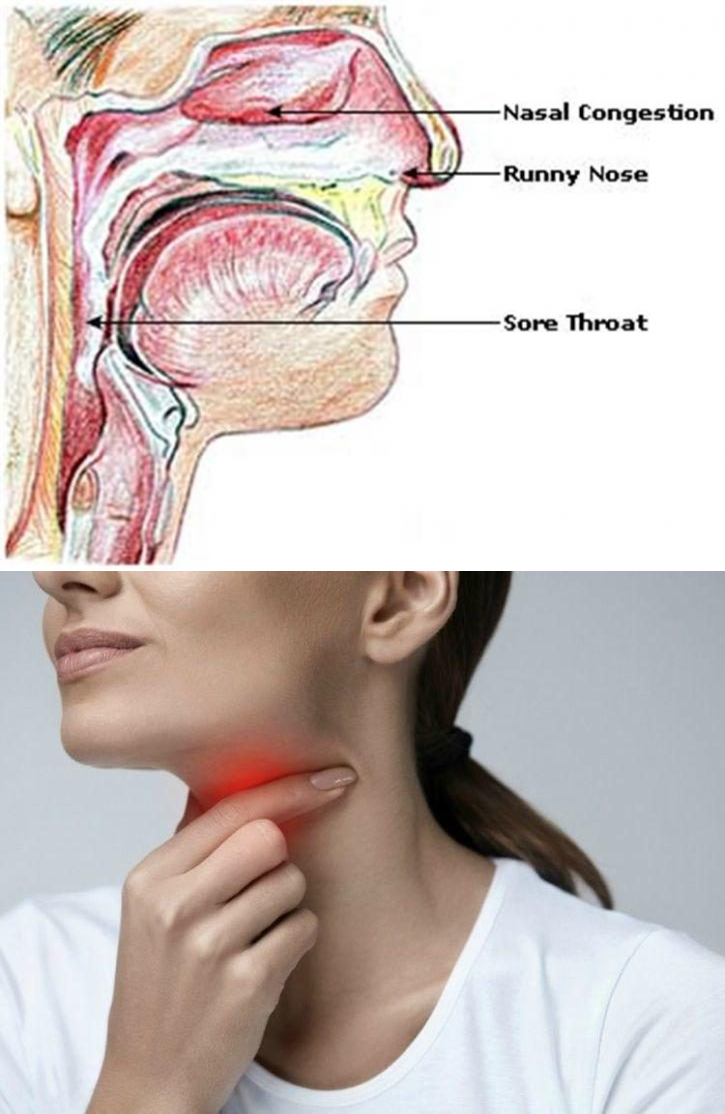
Вирусы действуют путем захвата клеток. Они проникают в клетки-хозяева и воспроизводятся, а затем распространяются на новые клетки по всему телу.
Как патогены, которые организм не распознает, вирусы вызывают иммунный ответ. Это может вызвать воспаление и другие эффекты.
Коронавирусы — это большие одноцепочечные РНК-вирусы с короноподобными белковыми шипами на поверхности. Эти шипы помогают им прикрепляться к клеткам и проникать в них.
Коронавирусы распространяются среди людей воздушно-капельным путем при кашле, чихании или дыхании. Капли могут попасть на другого человека на такой предмет, как дверная ручка. Если кто-то прикоснется к ручке, вирус может перейти к нему, если он коснется своего рта, носа или глаз.
Попадая в организм, коронавирусы в основном поражают дыхательную систему, включая нос и легкие. Однако некоторые вирусы и вызываемая ими иммунная реакция могут иметь более широкое влияние.
Откуда появился COVID-19 и как он распространяется?
После заражения SARS-CoV-2 человек подвергается риску развития COVID-19. У кого-то с инфекцией могут быть симптомы, а могут и не быть.
У кого-то с инфекцией могут быть симптомы, а могут и не быть.
Как и другие коронавирусы, SARS-CoV-2, по-видимому, передается от человека к человеку через респираторные капли.Попадая в организм, он в первую очередь поражает легкие.
Через 2–14 дней могут развиться следующие симптомы:
- постоянный кашель
- одышка
- боль и стягивание в груди
- лихорадка
- усталость
- потеря вкусовых ощущений и запах
Около 80% людей с COVID-19 выздоравливают без специального лечения, часто примерно через 2 недели. Эти люди могут испытывать легкие симптомы гриппа.
Но в других случаях COVID-19 оказывает серьезное воздействие на легкие, приводя к:
- затрудненному дыханию
- низкому уровню кислорода в крови
- травмам легких
- пневмонии
- отеку легких
пока точно не известно, как вирус влияет на клетки легких. Однако кажется очевидным, что иммунная реакция организма, воздействие вируса на клетки и недостаток кислорода могут иметь опасные для жизни последствия.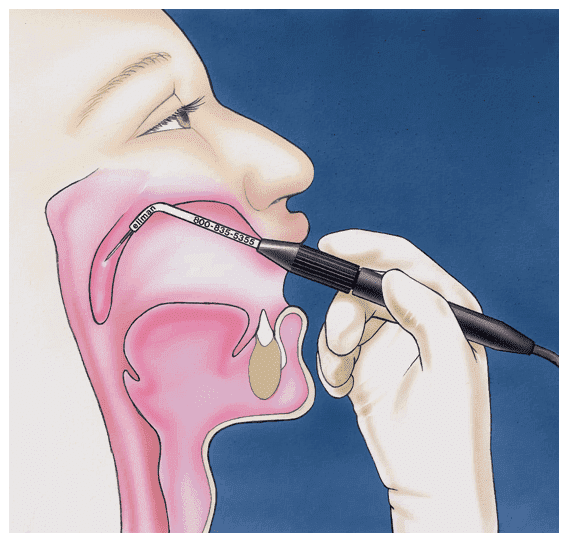
Людям, которым требуется стационарное лечение, часто требуется помощь при дыхании, которая может включать интубацию и искусственную вентиляцию легких. Это тоже может увеличить риск травм легких.
Кроме того, наличие COVID-19 может увеличить риск повреждения:
- крови
- почек
- нервной системы и мозга
- сердечно-сосудистой системы
- желудочно-кишечной системы
У некоторых людей сначала проявляются легкие симптомы, но чтобы испытывать проблемы со здоровьем в течение недель или месяцев.
Стойкие симптомы могут включать:
- усталость
- одышку
- кашель
- боль в суставах
- боль в груди
- головную боль
- мышечную боль
- лихорадку, которая приходит и уходит
COVID-19 также может вызывать:
Кроме того, может существовать риск гормональных, дерматологических и скелетно-мышечных осложнений, хотя пока недостаточно доказательств, подтверждающих это.
Это COVID-19, простуда или грипп? Здесь научитесь различать.
Более 200 вирусов могут вызывать простуду, в том числе некоторые коронавирусы.
Симптомы в основном затрагивают верхние дыхательные пути и могут включать:
Симптомы простуды обычно не тяжелые и проходят примерно через 7 дней. Однако они могут сохраняться неделями. Кроме того, могут возникнуть осложнения, например:
Люди с астмой, эмфиземой и хроническим бронхитом могут иметь более высокий риск появления симптомов и осложнений.
Любому человеку, у которого симптомы простуды сохраняются или проявляются лихорадкой, болью в ушах или болью в носовых пазухах, следует обратиться за медицинской помощью.
Какие стадии простуды?
Коронавирус также вызывает атипичную пневмонию — серьезное заболевание, которое возникло в Китае в 2003 году и распространилось в более чем 30 стран, прежде чем было локализовано.
Симптомы атипичной пневмонии включают:
В первую очередь поражает дыхательную систему и может повредить легкие. Эксперты считают, что это результат иммунного ответа, который вызывает вирус.
Эксперты считают, что это результат иммунного ответа, который вызывает вирус.
Симптомы обычно появляются через 5–7 дней, и 95% людей, у которых развиваются симптомы SARS, проявляются к 10-му дню.Примерно 30% чувствуют себя лучше через неделю.
В тяжелых случаях симптомы часто ухудшаются к концу второй недели. Если это произойдет, у человека может развиться любое из следующих осложнений:
SARS стал причиной 774 смертей. Примерно половину из них составляли люди старше 60 лет, а 21% от общего числа — медицинские работники. Летальность составила более 9,6%.
Эксперты считают, что вирус атипичной пневмонии перешел от подковы к пальмовой циветте, а затем и к человеку.
Чем отличаются SARS и MERS с COVID-19?
MERS появился в 2012 году в Саудовской Аравии и вызывал тяжелые респираторные симптомы.Он был смертельным примерно в 30–40% случаев, в основном среди людей с основным заболеванием или ослабленной иммунной системой.
Симптомы обычно проявляются через 5–6 дней после заражения, но могут возникать в течение 2–14 дней.
У человека с MERS могут быть:
У человека могут быть легкие симптомы или их отсутствие, или симптомы, напоминающие простуду. У некоторых людей сначала наблюдались легкие симптомы, а затем развивалась пневмония.
Помимо респираторных эффектов, MERS может также влиять на желудочно-кишечную и нервно-мышечную системы.Как и в случае с другими заболеваниями, вызванными коронавирусами, симптомы MERS могут быть результатом самого вируса и иммунной реакции на него.
Большинство людей с MERS контактировали с верблюдами.
В настоящее время нет лекарства от вирусной инфекции. Лучшее лечение вышеперечисленных заболеваний зависит от типа коронавируса, конкретных симптомов и их тяжести, а также доступных лекарств.
Вирусы не реагируют на антибиотики. Врачи рекомендуют по возможности лечить симптомы этих инфекций в домашних условиях, используя безрецептурные обезболивающие и лекарства от кашля.
Они также могут порекомендовать противовирусные или другие лекарства для замедления прогрессирования заболевания и снижения риска серьезных симптомов.


 При этом следует помнить, что слишком горячие напитки будут оказывать дополнительное раздражающее действие. Достаточно, чтобы температура потребляемой жидкости немного превышала температуру тела.
При этом следует помнить, что слишком горячие напитки будут оказывать дополнительное раздражающее действие. Достаточно, чтобы температура потребляемой жидкости немного превышала температуру тела. Без полоскания нельзя обойтись при лечении сильного воспаления горла и миндалин. Оно оказывает симптоматическое действие и борется с возбудителем. Можно использовать народные средства (соду, травы с антибактериальным эффектом — ромашку, шалфей, календулу), средства с антисептическим действием («Мирамистин», «Гексэтидин»). Кроме того, в форме средств для полоскания сегодня доступны препараты с прямым противомикробным действием, такие как нитрофурал.
Без полоскания нельзя обойтись при лечении сильного воспаления горла и миндалин. Оно оказывает симптоматическое действие и борется с возбудителем. Можно использовать народные средства (соду, травы с антибактериальным эффектом — ромашку, шалфей, календулу), средства с антисептическим действием («Мирамистин», «Гексэтидин»). Кроме того, в форме средств для полоскания сегодня доступны препараты с прямым противомикробным действием, такие как нитрофурал. А, например, вещество умифеновир блокирует слияние липидной оболочки вируса и клеточных мембран. Все эти биохимические механизмы препятствует репликации (размножению) вируса внутри клетки человека.
А, например, вещество умифеновир блокирует слияние липидной оболочки вируса и клеточных мембран. Все эти биохимические механизмы препятствует репликации (размножению) вируса внутри клетки человека.



 Эти напитки способствуют обезвоживанию.
Эти напитки способствуют обезвоживанию.

 Желательно, чтобы малыш дышал глубоко и медленно.
Желательно, чтобы малыш дышал глубоко и медленно.
 Вместо этого лучше делать глотательные движения.
Вместо этого лучше делать глотательные движения.