Синусовая аритмия брадикардия: Лечение Аритмии
Лечение Аритмии
что такое аритмия?
Аритмия – это нарушение ритма сердца, а именно нормальной частоты и/или последовательности сердечных сокращений. В зависимости от частоты сердечных сокращений аритмию различают:
Тахикардия
– повышенная частота сердечных сокращений (более 90-100 ударов в минуту у взрослого человека).
Брадикардия
– пониженная частота сердечных сокращений (менее 60 ударов в минуту в состоянии покоя).
Нарушения сердечного ритма – аритмия – довольно частая патология в практике кардиолога.
В чем причины аритмии?
Происходит это в том случае, когда очаги возбуждения, которые инициируют сердечные сокращения возникают нерегулярно, располагаются атипично, или имеется препятствие для их нормального прохождения по миокарду. Нередко встречается сочетание этих факторов.
Причины аритмии можно условно разделить на две группы: кардиологические и функциональные. Спровоцировать нарушение сердечного ритма могут различные заболевания сердечно-сосудистой системы, а также расстройства нервного, эндокринного и вегетативного типа, интоксикации, черепно-мозговые травмы.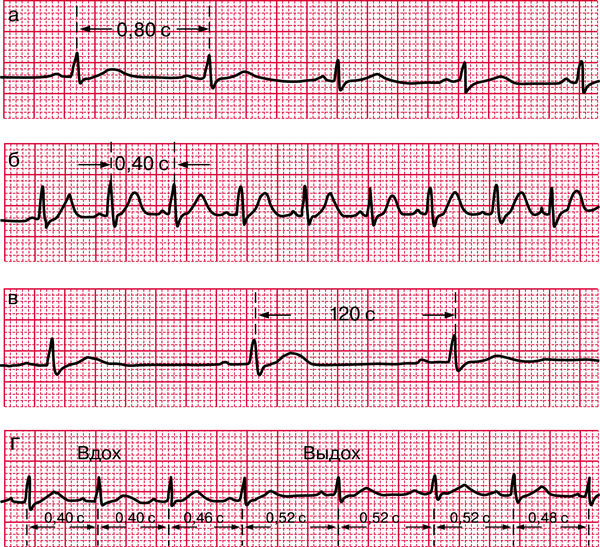
аритмия развивается при следующих нарушениях:
- усиление, угнетение или полное подавление активности синусового узла;
- повышение активности очагов автоматизма низшего порядка; укорочение и удлинение рефракторного периода;
- снижение или полное прекращение проводимости по проводящей системе или сократительному миокарду;
- патологическое проведение импульса в направлении, противоположном нормальному (ретроградное проведение), или по путям, в нормальных условиях не функционирующим.
- Большая часть аритмий обусловлена возникновением в сердце патологической циркуляции волны возбуждения.
разновидности аритмии:
Синусовая тахикардия. Главным в области миокарда – образования электро-импульсов – является синусовый узел. Когда человек болен синусовой тахикардией, частота сокращения сердечной мышцы превышает 90 ударов в минуту.
Синусовая брадикардия. Она проявляется в виде уменьшения частоты сердечных сокращения, часто ниже 60ти. Брадикардия может проявляться и у здоровых, тренированных людей, во время покоя или сна. Брадикардию могут сопровождать гипотония, сердечные заболевания, а вызывать пониженая функция щитовидной железы. При данном заболевании пациент ощущает дискомфорт в области сердца, общую слабость и головокружение.
Синусовая аритмия. Неправильное чередование сердечных ударов. Этот вид аритмии чаще всего наблюдается у детей и подростков. Синусовая аритмия функционально может быть связанна с дыханием. Во время вдоха сердечные сокращения учащаются, а на выдохе уменьшаются. Такая дыхательная аритмия не оказывает влияние на самочувствие и, как правило, не требует лечения.
Экстрасистолия. Это внеочередное сокращение мышцы сердца. У здоровых людей могут наблюдаться редкие экстрасистолы, они могут быть вызваны разными заболеваниями, а также вредными привычками. Ощущаться аритмия может сильными толчками в области сердечной мышцы или в виде замирания.
Пароксизмальная тахикардия. Пароксизмальная тахикардия – это правильная работа сердца, но с частым ритмом биения. Таким образом, частота биения сердца может достигать 140–240 ударов в минуту. Такой вид тахикардии возникает и пропадает внезапно. Симптомы: усиленное сердцебиение, повышенное потоотделение, а также слабость.
Мерцание предсердий. Заболевание создает беспорядочное сокращение отдельных мышечных волокон, в то время как предсердие не сокращается полностью, желудочки начинают сокращаться неритмично с частотой примерно от 100 до 150 ударов в минуту. При «трепетании» предсердий они начинают сокращаться всё быстрее, частота сокращений бывает от 250 до 300 ударов в минут. Такое состояние часто наблюдается у людей с болезнями и пороком сердца, а также заболеваниями щитовидной железы и при алкоголизме, из-за полученной травмы от электричества или при передозировке некоторых лекарств.
Такое состояние часто наблюдается у людей с болезнями и пороком сердца, а также заболеваниями щитовидной железы и при алкоголизме, из-за полученной травмы от электричества или при передозировке некоторых лекарств.
Симптоматика: неожиданная остановка сердца, пульс не прощупывается, потеря сознания, хриплое дыхание, возможны судороги, расширенные зрачки. Первая и неотложная помощь человеку в таком состоянии заключается в немедленном наружном непрямом массаже сердца и искусственном дыхании.
Блокады сердца. При этом виде аритмии замедляется и прекращается проведение импульсов по всем структурам миокарда. Характеризующим признаком блокад является периодическое пропадание пульса, блокады могут быть как полными, так и неполными. Полные блокады часто сопровождаются понижением частоты сердечных сокращений. От них часто бывают обмороки и судороги. А полная поперечная блокада может вызвать сердечную недостаточность и даже внезапную смерть.
Лечение аритмии
Временами приступы аритмий бывают даже у абсолютно здоровых людей. Редкие эпизоды аритмий, не вызывающих ухудшение самочувствия, не нуждаются в лечении. Лечение подбирается в зависимости от типа аритмии и ее степени.
Редкие эпизоды аритмий, не вызывающих ухудшение самочувствия, не нуждаются в лечении. Лечение подбирается в зависимости от типа аритмии и ее степени.
Борьба с аритмией предпалагает смену образа жизни, а именно:
Сокращение потребления кофеина, алкоголя
Отказ от курения
Научится управлять стрессом
Также врач может выписать медицинские препараты
БОЛЕЕ КООРДИНАЛЬНЫЕ МЕТОДЫ ЛЕЧЕНИЯ ПОДРАЗУМЕВАЮТ:
- Искусственный водитель ритма сердца
- Имплантация кардиовертера-дефибриллятора
- Катетерная абляция
Синусовая брадикардия сердца: симптомы, причины, лечение
Брадикардия – патологическое снижение частоты сердечных сокращений, наблюдаемое у пациентов различных возрастов. Развивается на фоне острых или хронических заболеваний сердца. Пороговым значением при постановке диагноза становятся 60 сокращений сердечной мышцы в минуту. Пациенты страдают от слабости, систематической потери сознания, головокружений и перепадов артериального давления. Выраженная синусовая брадикардия (40 ЧСС/мин) может привести к развитию сердечной недостаточности. Для ее предотвращения пациенту имплантируется кардиостимулятор.
Выраженная синусовая брадикардия (40 ЧСС/мин) может привести к развитию сердечной недостаточности. Для ее предотвращения пациенту имплантируется кардиостимулятор.
Общие сведения
Патология развивается на фоне неспособности синусового узла к выработке необходимого для нормальной частоты сердечных сокращений количества электрических импульсов. Умеренная синусовая брадикардия может не приводить к расстройству гемодинамики. Выраженная форма патологии провоцирует недостаточное кровоснабжение тканей. Развивается кислородное голодание органов.
Профессиональные спортсмены могут столкнуться с физиологической брадикардией, которая рассматривается кардиологами как норма. В состоянии покоя у тренированных людей фиксируются 50-60 сердечных сокращений в минуту. Во сне это значение падает на 25-30%.
Виды патологии
Кардиологи выделяют пять форм по этиологическому основанию:
- экстракардиальную;
- органическую;
- лекарственную;
- токсическую;
- синусовую спортивную.

Экстракардиальный тип развивается под действием нейрогенных факторов, органический – на фоне патологических поражений сердца. Лекарственная и токсическая формы заболевания возникают при попадании в организм пациент токсинов или лекарственных препаратов в избыточных дозировках. Синусовая брадикардия спортсменов становится результатом многолетних тренировок, направленных на достижение максимальной ЧСС при физических нагрузках.
Патологические типы могут протекать в острой или хронической формах. В первом случае причиной нарушения ЧСС становятся инфаркты, миокардиты, интоксикации. Хроническая брадикардия становится результатом возрастных склеротических поражений сердечной мышцы.
Причины нарушения сердечного ритма
Органический тип проявляется на фоне нескольких патологий:
- инфаркта миокарда;
- миокардиодистрофии;
- миокардита;
- кардиосклероза.
Перечисленные заболевания провоцируют дегенеративные изменения в синусовом узле и нарушение проводимости в миокарде.
Экстракардиальная форма брадикардии – результат неврозов, повышенного внутричерепного давления или сдавления каротидного синуса одеждой.
Токсические поражения развиваются при контакте человека с опасными химическими веществами. Брадикардии этого типа часто развиваются на фоне профессиональной деятельности пациента.
Лекарственные брадикардии проявляются при нарушении человеком предписанной дозировки препарата или длительном приеме медикаментов с выраженным воздействием на частоту сокращения сердца.
Симптоматика заболевания
Умеренное течение редко сопровождается явными клиническими симптомами. Выраженная форма патологии провоцирует:
- головокружение;
- слабость;
- обморочные состояния;
- снижение мышечного тонуса;
- скачки артериального давления;
- обильное потоотделение.
Пациенты могут испытывать сложности с дыханием, ощущать выраженную боль в грудной клетке. Представители старшей возрастной группы сталкиваются с нарушением концентрации, кратковременной потерей памяти, эпизодическими расстройствами зрения.
Представители старшей возрастной группы сталкиваются с нарушением концентрации, кратковременной потерей памяти, эпизодическими расстройствами зрения.
Нарушение сократительной функции миокарда приводит к гипоксии головного мозга. На фоне могут развиваться приступы судорог продолжительностью до 60 секунд. Данное состояние рассматривается кардиологами как наиболее опасное при подтвержденной брадикардии. Пациент нуждается в неотложной помощи, поскольку затянувшиеся приступы судорог провоцируют остановку дыхательной деятельности.
У вас появились симптомы брадикардии?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 775-73-60Диагностические процедуры
 При наличии соответствующих показаний кардиолог может направить пациента к неврологу, нейрохирургу, инфекционисту.
При наличии соответствующих показаний кардиолог может направить пациента к неврологу, нейрохирургу, инфекционисту.
Органическая форма требует проведения УЗИ сердца. Ультразвуковое исследование позволяет оценить изменения размеров сердечной мышцы, выявить очаги дегенеративных поражений. Нагрузочная велоэргометрия направлена на определение прироста частоты сердечных сокращений при различных объемах физических нагрузок.
Лечение патологии
Умеренное течение заболевания без выраженных клинических проявлений не требует терапии. Органическая, токсическая и экстракардиальная формы брадикардии предполагают обязательное лечение основной патологии. Пациентам с лекарственным типом заболевания назначаются сниженные дозировки препаратов, замедляющих сердечный ритм.
При выраженной брадикардии с приступами судорог проводится хирургическое вмешательство. Пациенту имплантируется электрокардиостимулятор, служащий заменой водителя ритма. Частота вырабатываемых имплантатом импульсов соответствует возрастной норме пациента. Стабильный сердечный ритм приводит к нормализации гемодинамики и устранению кислородного голодания органов.
Частота вырабатываемых имплантатом импульсов соответствует возрастной норме пациента. Стабильный сердечный ритм приводит к нормализации гемодинамики и устранению кислородного голодания органов.
Прогноз
Прогноз осложняется при наличии у пациента органических поражений сердца. Устойчивое снижение сердечного ритма может привести к присвоению человеку инвалидности. Умеренный характер брадикардии позволяет добиться полного восстановления работоспособности пациента вне зависимости от причин нарушения сердечного ритма. Наличие у ребенка или взрослого хронических системных патологий ведет к формированию удовлетворительного прогноза.
Вопросы и ответы
Какие профилактические меры позволяют предотвратить развитие брадикардии?
Избежать устойчивого нарушения сердечного ритма можно при своевременном обращении за медицинской помощью из-за интоксикаций или ухудшения самочувствия при приеме лекарств. Пациентам с отягощенным семейным анамнезом рекомендуется ежегодно проходить осмотры у кардиолога.
Пациентам с отягощенным семейным анамнезом рекомендуется ежегодно проходить осмотры у кардиолога.
В каком возрасте человек может столкнуться с симптомами брадикардии?
Нарушения в работе водителя сердечного ритма возможны в любом возрасте. Вероятность развития устойчивой формы значительно возрастает при достижении человеком 65 лет.
Не нашли ответа на свой вопрос?
Наши специалисты готовы проконсультировать вас по телефону:
Нарушения ритма сердца | Справочник лекарственных препаратов Компендиум
Пальпация лучевой артерии, оценка венозной пульсации, определение регулярности тонов сердца при аускультации помогают оценить автоматизм и проводимость, представив их во врачебном сознании как ритм сердца. Частота (ЧСС) и регулярность сердечных сокращений значительно определяют гемодинамику, будучи сами во многом зависимы от ее состояния.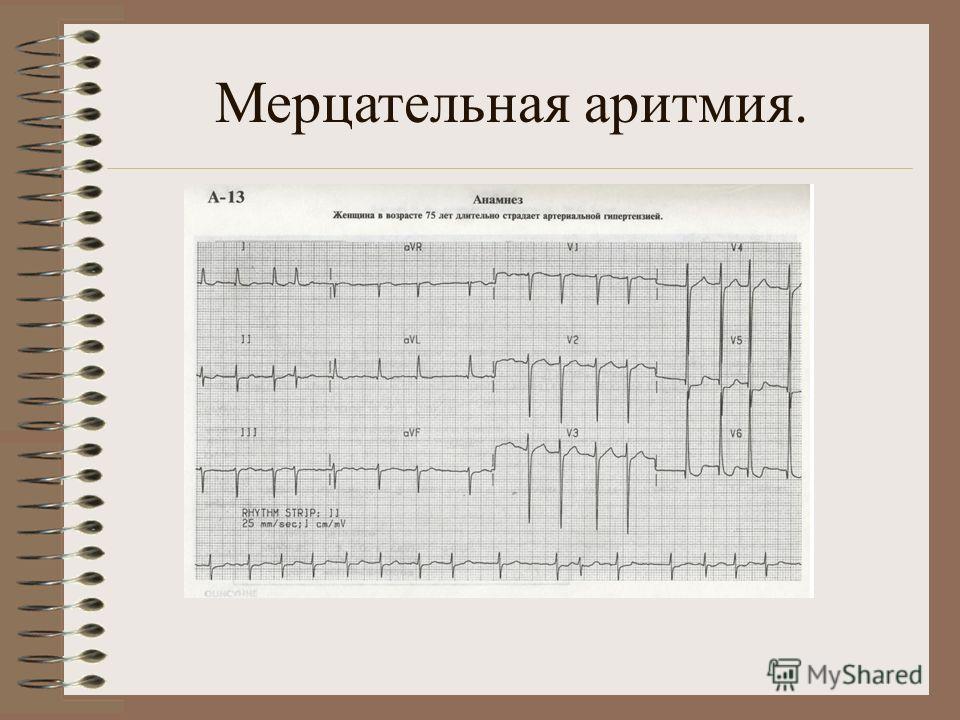
Система специализированных клеток водителей ритма и проводящей системы сердца составляет незначительную долю общей массы миокарда.
В норме сокращения сердца вызываются электрическими импульсами, возникающими в синусовом узле. Синусовый (синоатриальный) узел расположен в месте впадения верхней полой вены в правое предсердие. Он является водителем ритма первого порядка, генерируя первичные электрические разряды в здоровом сердце. При накожном отведении ЭКГ его активность не улавливается, но ритмические разряды, регулируемые вегетативной нервной системой и циркулирующими в крови катехоламинами, случаются за 80–120 мс до начала волны зубца Р. Затем импульсы проводятся через предсердия, достигают атриовентрикулярного узла, поступают через пучок Гиса в желудочки и через ножки пучка Гиса попадают на волокна Пуркинье, откуда уже переходят на сократительные клетки миокарда. То есть ритм сердечной деятельности определяется состоянием системы возбуждения, проведения, собственно миокарда и сложным влиянием массы экстракардиальных факторов.
Синоатриальный и атриовентрикулярный узел, другие участки проводящей системы способны к автономной деполяризации. Но синоатриальный узел оказывает наивысшую активностью и доминирует над ниже расположенными более медленными водителями ритма (второго и третьего порядка).
Ритм сердца регулируется корой головного мозга, ретикулярной формацией, продолговатым мозгом, сердечно-сосудистым регулирующим центром (парасимпатический замедляющий, симпатический ускоряющий, симпатический сосудосуживающий). Блуждающий нерв (парасимпатическое влияние) угнетает функцию синусового узла и может вызвать синусовую брадикардию, синусо-предсердную блокаду и отказ синусового узла, ускоряет проведение в предсердиях и укорачивает их рефрактерный период, замедляет проведение в AV-узле и может вызвать различные степени AV-блокады, угнетает сократимость миокарда предсердий и желудочков. Симпатический нерв повышает автоматизм синусового узла и вызывает тахикардию, ускоряет проведение в AV-узле и укорачивает интервал P–Q, повышает возбудимость AV-узла и может обусловить активный узловой ритм, укорачивает систолу и увеличивает силу сокращения миокарда, повышает возбудимость миокарда предсердий и желудочков и может вызвать мерцание. Синусовый и атриовентрикулярный узлы находятся исключительно под влиянием блуждающего нерва, в меньшей степени — симпатического. Желудочки контролируются только симпатическим нервом. Из других механизмов, регулирующих ритм сердца, известны гуморальный (рСО2,О2, pH крови), геморецепторный, прессорецепторный рефлексы, рефлексы Бейнбриджа, Геринга — Брайера, Бецольда — Яриша.
Синусовый и атриовентрикулярный узлы находятся исключительно под влиянием блуждающего нерва, в меньшей степени — симпатического. Желудочки контролируются только симпатическим нервом. Из других механизмов, регулирующих ритм сердца, известны гуморальный (рСО2,О2, pH крови), геморецепторный, прессорецепторный рефлексы, рефлексы Бейнбриджа, Геринга — Брайера, Бецольда — Яриша.
Дыхательную синусовую аритмию, обусловленную колебаниями тонуса блуждающего нерва, достаточно часто регистрируют у детей и подростков. С возрастом эти колебания ритма становятся менее выраженными, но полностью не исчезают.
Нарушения ритма сердца проявляются учащением, урежением сокращений, их нерегулярностью. Нерегулярный ритм при мониторировании определяют и у здоровых людей. Чем старше пациент, тем выше вероятность колебания длительности сердечного цикла. Более того, строго постоянный ритм служит основанием для диагноза «ригидный синусовый узел». Преходящие и бессимптомные нарушения ритма сердца у здоровых субъектов не отягощают прогноз. Но если аритмия возникла на фоне заболевания сердца, патологии иных органов и систем, то она требует адекватного обследования и лечения. То есть все время надо помнить, что аритмия не всегда связана с собственно кардиальной патологией. Для их расшифровки и оценки возможного влияния на организм необходимо учитывать общую клиническую картину, гемодинамику в важнейших органах, прежде всего в мозгу. Обычно у одного и того же больного одновременно регистрируют несколько форм нарушений ритма: брадиаритмию, тахикардию и экстрасистолию, брадикардию с гетеротопными экстрасистолами и т. п.
Но если аритмия возникла на фоне заболевания сердца, патологии иных органов и систем, то она требует адекватного обследования и лечения. То есть все время надо помнить, что аритмия не всегда связана с собственно кардиальной патологией. Для их расшифровки и оценки возможного влияния на организм необходимо учитывать общую клиническую картину, гемодинамику в важнейших органах, прежде всего в мозгу. Обычно у одного и того же больного одновременно регистрируют несколько форм нарушений ритма: брадиаритмию, тахикардию и экстрасистолию, брадикардию с гетеротопными экстрасистолами и т. п.
При сборе анамнеза необходимо обратить внимание на периоды сердцебиений, приступы слабости, адинамии, синкопальные состояния, тошноту, приступы судорог, выделение больших количеств светлой мочи после приступа. Очень важны сведения о предшествующих заболеваниях, инфаркте, кардитах, признаках застойной сердечной недостаточности. Имеет значение выяснение возможных провоцирующих факторов: кофе, никотин, алкоголь, физическое или психическое перенапряжение. Информативны сведения о применявшихся препаратах, особенно наперстянки.
Информативны сведения о применявшихся препаратах, особенно наперстянки.
При аускультации изменение интенсивности 1-го тона при задержке дыхания — признак мерцания предсердий или атриовентрикулярной диссоциации при желудочковой тахикардии и полной AV-блокадой. Мерцание предсердий характеризуется непрерывно меняющейся интенсивностью 1-го тона в сочетании с выраженной аритмией. Желудочковая тахикардия проявляется регулярным ритмом и ускоренной сердечной деятельностью, а полная AV-блокада — регулярным, но очень медленным ритмом. Аритмия вызывается колебаниями САД.
Регулярный ритм в зависимости от ЧСС может свидетельствовать о следующих состояниях:
- <30 уд./мин — полная AV-блокада с идиовентрикулярным ритмом, реже — AV-блокада II степени;
- 40–60 уд./мин — синусовая брадикардия, полная AV-блокада, AV-блокада II степени с узловым ритмом;
- 60–100 уд./мин — нормальный синусовый ритм, предсердная тахикардия с AV-блокадой 2:1, непароксизмальная узловая тахикардия с или без AV-диссоциации;
- 100–160 уд.
 /мин — синусовая тахикардия, мерцание предсердий, предсердная тахикардия с AV-блокадой 2:1, узловая тахикардия;
/мин — синусовая тахикардия, мерцание предсердий, предсердная тахикардия с AV-блокадой 2:1, узловая тахикардия; - 160–250 уд./мин — пароксизмальная предсердная или пароксизмальная узловая тахикардия, трепетание предсердий с AV-блокадой 2:1, желудочковая тахикардия;
- 250–350 уд./мин — трепетание предсердий, желудочковая тахикардия с трепетанием предсердий.
Нерегулярный ритм — это экстрасистолы или мерцание предсердий. Возможны следующие варианты:
- брадиаритмия с частотой <60 уд./мин — мерцание предсердий со значительной AV-блокадой;
- аритмия 60–100 уд./мин — мерцание предсердий после лечения наперстянкой, частые экстрасистолы, синусовая аритмия, предсердная тахикардия и трепетание предсердий с переменной степенью AV-блокады;
- аритмия при ЧСС 120–200 уд./мин — трепетание предсердий или предсердная тахикардия с переменной степенью AV-блокады.
Наличие усиленной венозной пульсации по типу «залпов» — характерный признак AV-диссоциации при желудочковой тахикардии и полной AV-блокады.
С практической точки зрения очень удобна следующая классификация (Love J., Rippe J., 1991):
>100 уд./мин. Тахикардия:
- регулярная: синусовая тахикардия, суправентрикулярная тахикардия, трепетание предсердий, желудочковая тахикардия;
- регулярная нерегулярность: предсердная фибрилляция с вариабельным блоком, синусовая тахикардия с преждевременным сокращением желудочков;
- нерегулярная нерегулярность: фибрилляция предсердий с быстрым ответом желудочков, трепетание предсердий с вариабельной блокадой, мультифокальная предсердная тахикардия.
60–100 уд./мин. Норма:
- регулярность: норма;
- регулярная (правильная) нерегулярность: преждевременное сокращение желудочков или преждевременное сокращение предсердий с бигеминией или тригеминией и т. д.;
- нерегулярная нерегулярность: преждевременное сокращение предсердий, преждевременное сокращение желудочков, синусовая аритмия, фибрилляция предсердий с быстрым ответом желудочков.
<60 уд./мин. Брадикардия:
- регулярная: синусовая брадикардия, полная AV-блокада, 2:1 AV-блокада II степени;
- регулярная нерегулярность: AV-блокада II степени;
- нерегулярная нерегулярность: фибрилляция предсердий с медленным ответом желудочков.
Гемодинамическое значение нарушения ритма сердца определяется частотой сокращения желудочков. Мозговая симптоматика возникает преимущественно при брадикардии и блокаде, но может возникать и при выраженной тахикардии и тахиаритмии.
Клинические исследования позволяют установить только предварительный диагноз. Окончательный диагноз возможен только после проведения ЭКГ. Сложности возникают при пароксизмальных нарушениях, когда приходится применять холтеровское мониторирование. Иногда нарушения ритма возникают при физических нагрузках, что требует проведения ЭКГ с нагрузочными пробами. Для точной локализации нарушения ритма сердца может потребоваться регистрация вызванных потенциалов или интракардиальных потенциалов при зондировании сердца.
Брадикардия — состояние, при котором ЧСС составляет <50–60 уд./мин. Но синусовую брадикардию (<40 уд./мин) отмечают крайне редко. При ЧСС <30 уд./мин брадикардия практически никогда не бывает синусовой. Для синусовой брадикардии характерно учащение ЧСС после применения атропина, физической нагрузки, проведения ортостатической пробы, психоэмоциональных воздействий, а также типично сочетание с дыхательной аритмией. При синусовой брадикардии нет дефицита пульса. Во всех остальных случаях брадикардия не носит характер синусовой.
Клинические симптомы брадикардии неспецифичны. Отмечают утомляемость, одышку при нагрузке. При значительном снижении ЧСС появляются признаки гипоперфузии мозга. Но если включается компенсаторный водитель ритма, то симптомы могут вообще отсутствовать. Самым частым вариантом является синусовая брадикардия, развивающаяся у лиц с ваготонией, особенно во сне, у спортсменов, у больных, получающих препараты наперстянки, транквилизаторы, пилокарпин или блокаторы β-адренорецепторов, после надавливания на глазные яблоки и/или каротидный синус, при задержке дыхания, во второй половине беременности, при рвоте. Токсическая брадикардия характерна при отравлениях наперстянкой, опиатами, хинидином, лидокаином, резерпином, прокаинамидом. В качестве экстракардиальных причин выступает повышение внутричерепного давления, ваго-вагальные рефлексы при почечной, желчной и кишечной коликах, при непроходимости кишечника, микседеме, гипопитуитаризме. При брюшном тифе и болезни Банта развивается относительная брадикардия, то есть ЧСС не соответствует степени лихорадки. Патологическая синусовая брадикардия, то есть неспособность адекватно повысить ЧСС при физических нагрузках, развивается при слабости синусового узла, чаще улиц пожилого возраста. Лицам старческого возраста свойственна брадикардия при атеросклерозе коронарных артерий, атеросклеротическом миокардиосклерозе, ишемических повреждениях синоаурикулярного узла.
Нарушение синоаурикулярной передачи возбуждения может варьировать по степени замедления вплоть до полного отсутствия. Включение вторичного водителя ритма (узловой ритм) компенсирует возникающие паузы. При отстутствии такого водителя развиваются периоды Морганьи — Адамса — Стокса. AV-блокада может быть интермиттирующей. Поэтому требуется проведение ЭКГ-мониторинга для исключения кардиального генеза синкопальных состояний.
AV-блокада I степени: продолжительность интервала P–Q более 0,21 с. Каждое предсердное возбуждение передается на желудочки без потери. Блокада импульса происходит, как правило, на уровне пучка Гиса. Блокада I степени обычно бессимптомная. Часто возникает у детей, хорошо тренированных спортсменов и людей с высоким тонусом блуждающего нерва. Достаточно часто ее отмечают при лечении сердечными гликозидами, но вовсе не обязательно свидетельствует об их токсическом действии. AV-блокада II степени возможна в двух вариантах: тип Мобитц 1: продолжительность интервала Р–Q постепенно увеличивается, через 3–6 сокращений желудочковый комплекс полностью выпадает (периоды Самойлова — Венкенбаха). После чего картина повторяется. Уровень блокады вероятней всего в проксимальной части пучка Гиса.
Тип Мобитц 2: устанавливается постояннное соотношение выпадения желудочкого комплекса. На ЭКГ желудочковый комплекс регистрируют после 2, 3 или более зубцов Р. Уровень блокады вероятней всего в дистальной части пучка Гиса. AV-блокада III степени или полная AV-блокада — при полной диссоциации предсердного и желудочкового ритма. Желудочковый комплекс деформирован в зависимости от локализации компенсаторного водителя ритма. Полная блокада может возникать при мерцании или трепетании предсердий. Часто сочетается с врожденными пороками сердца. Развивается после инфаркта миокарда задней стенки ЛЖ, при миокардиосклерозе, кардите. С клинико-терапевтической точки зрения полную блокаду удобно распределить на следующие группы:
1. Бессимптомная полная AV-блокада.
2. Хроническая или интермиттирующая полная AV-блокада с мозговыми нарушениями (синкопы — синдром Морганьи — Адамса — Стокса) или с сердечной недостаточностью.
3. Острые преходящие формы полной AV-блокады при остром инфаркте миокарда, интоксикации гликозидами наперстянки, кардите, после оперативных вмешательств на сердце.
Клинический диагноз «полная AV-блокада» строится на наличии предсердных тонов, выслушиваемых после длительных диастолических пауз как глухие удары, наличии «пушечного» первого тона. Он выслушивается лучше всего на верхушке сердца обычно на каждое 4–6-е сокращение. Возникает несоответствие пульса на артериях и на яремных венах. ЧСС не изменяется в ответ на введение атропина или физическую нагрузку.
Блокада пучка Гиса и его ножек вызывает характерные изменения на ЭКГ, имеет ДД и прогностическое значение. Частичная (неполная) блокада правой ножки пучка Гиса без расширения комплекса QRS (только с его деформацией), без изменения сегмента ST и зубца Т часто выявляют у здоровых людей. Полная блокада (комплекс QRS расширен, второй зубец в отведениях aVR и V1–2, сегмент ST и зубец Т дискордантны по отношению к комплексу QRS) возникает при переднем инфаркте миокарда, после оперативных вмешательств на сердце и очень редко — как врожденная особенность. Возникшая блокада указывает на прогрессирующее поражение сердца. Транзиторная может появиться после эмболии легочной артерии. Полная блокада левой ножки пучка Гиса (комплекс QRS расширен, грубое расщепление зубца R в отведениях I и V6, сегмент ST и зубец Т дискордантны по отношению к комплексу QRS) всегда рассматривалась как неблагоприятный признак кардиомиопатии, стеноза аорты. Но при массовых популяционных исследованиях выявлены доброкачественные варианты подобных изменений.
Тахикардия— состояние с развитием частых, более 100уд./мин, сокращений сердца. Клинически важно выделять стабильную и пароксизмальную формы тахикардии. В норме синусовая тахикардия возникает при беременности, эмоциональных или физических нагрузках.
Пароксизмальная синусовая тахикардия в отличии от пароксизмальной эктопической тахикардии нарастает и уходит постепенно, сохранены физиологические механизмы регуляции сердечного ритма (снижение ЧСС при надавливании на глазные яблоки или каротидный синус, учащение при вдохе), интервал P–Q не изменен, конфигурация зубца Р и комплекса QRS не нарушена. Одновременно с исключением всех нижеперечисленных причин врач должен исключить так называемую функциональную тахикардию. Ее диагностируют на основании отсутствия каких-либо симптомов заболевания или интоксикации и медикаментозных воздействий. В этих случаях тахикардия часто только признак вегетативной дистонии. Вегетативная дистония развивается и после инфекционных заболеваний. Поэтому синусовую тахикардию, сохраняющуюся после инфекционных заболеваний, следует трактовать как нарушение регуляции, не расценивая ее однозначно как признак миокардита.
Эмоциональные стрессы, конфликтные ситуации на работе или в семье способны вызвать у людей с вегетативной дистонией длительную тахикардию. К этой же группе состояний может быть отнесен и синдром гиперкинетического сердца. Он проявляется повышением МОК в покое, упорной тахикардией, сниженной работоспособностью. Пациенты жалуются на прекардиальную боль и одышку при физической нагрузке. В основе расстройства лежит перераздражение β-адренорецепторов, поэтому даже однократное применение блокаторов β-адренорецепторов приводит к положительному эффекту. Длительный прием препаратов этой группы устраняет большую часть негативной симптоматики. Но назначению этих препаратов должна предшествовать реография, определение МОК, эргометрия с и без назначения блокаторов β-адренорецепторов. Применение блокаторов β-адренорецепторов обусловливает нормализацию работоспособности.
У физически ослабленных лиц неадекватная тахикардия возникает после минимальных физических нагрузок. При ДД всегда следует помнить о субклиническом тиреотоксикозе.
Близко к группе функциональной тахикардии стоит учащение ритма сердца при злоупотреблении крепким чаем или кофе, табакокурении, приеме вазодилататоров, адреномиметиков, ваголитических средств, производных ксантина и некоторых других препаратов. Поэтому при обследовании пациента с тахикардией должен быть тщательнейшим образом собран «лекарственный» анамнез и учтены пищевые привычки.
Тахикардия может быть обусловлена компенсаторной реакцией на снижение УОК при сердечной недостаточности. Поэтому необходимо учесть анамнестические сведения (предшествующие инфаркты), а также наличие пороков сердца, расширение его границ, одышку, застой крови на периферии, ритм галопа и т. д.
Тахикардия свойственна воспалительным заболеваниям сердца (эндо-, мио- и перикардитам). Подробнее см. в соответствующем разделе.
Тахикардия нередко бывает обусловлена экстракардиальными причинами. У лежачих больных упорная тахикардия может свидетельствовать о ЛГ. Тахикардия возникает при лихорадке, анемии, гиповолемии, гипоксии, гипотонии, феохромоцитоме, гипертиреозе, при хроническом алкоголизме, в период воздержания от наркотиков.
Суправентрикулярную тахикардию определяют по месту возникновения и регулярности ритма. В последнем случае, при нерегулярном ритме — это тахиаритмия.
Предсердная тахикардия чаще всего носит пароксизмальный характер, исходит из эктопических очагов в предсердиях с ЧСС 130–220 уд./мин. Возникает при передозировке препаратов наперстянки, при воспалительных и дистрофических заболеваниях миокарда, острой перегрузке предсердий при инфаркте миокарда, недостаточности левого AV-клапана или стенозировании левого AV-отверстия, при хронических заболеваниях легких. Если существует только один очаг возбуждения и передача импульса в желудочки сердца не нарушена, то сокращения сердца регулярные, ритмичные. При мультифокальном возбуждении предсердия сокращаются нерегулярно, часто варьирует и скорость AV-проведения, поэтому возникает так называемый хаотический предсердный ритм. На ЭКГ отмечают атипичные P-зубцы, нерегулярные желудочковые комплексы, что затрудняет ДД с мерцанием предсердий.
Тахикардию обозначают как узловую, если она исходит из AV-узла, из пучка Гиса до его разветвления или из дополнительных AV-путей. Такие преимущественно пароксизмальные суправентрикулярные тахикардии выявляют у людей молодого возраста без признаков поражения сердца или других заболеваний. Не исключены в ряде случаев анатомические или функциональные изменения в AV-узле, приводящие к циркуляции волны возбуждения по механизму re-entry, возникающего при наличии манифестного или латентного дополнительного пути проведения возбуждения.
Реципрокные тахикардии. Импульс из предсердия в желудочки следует обычным путем, возвращаясь к предсердию через дополнительный путь (ортодромно). Волна P оказывается после комплекса QRS (PR–RP). Очень редко возникает антидромная реципрокная тахикардия с широким комплексом QRS. Наиболее важные состояния этой группы, так называемый синдром преждевременного возбуждения, это синдромы Вольфа — Паркинсона — Уайта и Клерка — Леви — Кристеско. Нередко эти состояния развиваются у людей с врожденными пороками сердца или на фоне синдромов гипермобильности и долихостеномелии (пролапса митрального клапана). Эти два типа нарушения ритма достаточно часто являются причиной скоропостижной смерти спортсменов, так как именно в этой группе часты носители гена гипермобильности и марфаноидного типа. При синдроме Вольфа — Паркинсона — Уайта имеет значение наличие пучка Кента, а при синдроме Леви — пучка Джеймса. Существует 3 возрастных пика проявления этих синдромов: грудные дети, 10–22-летние и 45–60-летние. У детей первого года жизни состояние проявляется периодами сердечной недостаточности, остановкой дыхания, патологической сонливостью, отказом от еды, быстрой прекардиальной пульсацией. У подростков реципрокная тахикардия развивается именно как атака: неожиданно, быстро. Очень часто приступы связаны с физическими нагрузками. Длятся от нескольких секунд до часов (редко 12 часов). Молодые астеничные пациенты обычно очень хорошо переносят приступы тахикардии. У людей зрелого возраста приступы тахикардии развиваются внезапно после физического или эмоционального стресса, приема кофе, курения. Развивается общее недомогание, слабость, тахикардия (160–220 уд./мин), чувство тяжести в сердце, прекардиальная боль, одышка, полиурия в конце приступа. Прогноз в этом возрасте хуже. Имеют диагностическое значение проба Вальсальвы, каротидный рефлекс или надавливание на глазные яблоки (у детей грудного возраста ни в коем случае нельзя давить на глазные яблоки. Давление на каротидные синусы или их массаж заменить наложением холодного компресса). Реакция на эти вмешательства следует по закону «все или ничего»: приступ или завершается внезапно, или продолжается без каких- либо изменений. Приступ длится от нескольких минут до суток, прекращается также неожиданно, как и начинался. Если на ЭКГ нет наложений зубцов Т предшествующих циклов, то регистрируются инвертированные зубцы Р, предшествующие желудочковому комплексу или следующие за ним. Синдром преждевременного возбуждения характеризуется укорочением интервала P–Q, наличием дельта-волн при синдроме Вольфа — Паркинсона — Уайта (расширение комплекса QRS с нарушением реполяризации). При синдроме Клерка — Леви — Кристеско дельта волны отсутствуют. В результате аберрации возбуждения, распространяющегося внутри желудочков, развивается деформация комплекса QRS по типу блокады ножки пучка Гиса. Этот феномен может создавать ДД сложности при разграничении с желудочковой тахикардией. Диагностика может оказаться настолько затруднена, что требуется внутрикардиальное отведение ЭКГ.
Желудочковая тахикардия чаще прогностически неблагоприятна, развивается при инфаркте миокарда, аневризме ЛЖ, миокардите или при кардиомиопатиях. Очень редко она наблюдается у практически здоровых лиц при холтеровском мониторировании. ЧСС при желудочковой тахикардии обычно колеблется в пределах 160 уд./мин, хотя возможна ЧСС и 200 уд./мин. Не исключена вероятность так называемых медленных форм, идиовентрикулярного ритма, ЧСС <100 уд./мин. Такой вариант типичен как следствие реперфузии или тромболитической терапии. Ритм правильный, не реагирует на надавливание глазных яблок или каротидного синуса. Клиническая картина определяется предшествующим основным заболеванием, длительностью приступа и его выраженностью. Отмечают одышку, слабость, артериальную гипотензию, обморочные состояния. На ЭКГ регистрируют расширенный и деформированный комплекс QRS, при ретроградной передаче возбуждения предсердия возбуждаются позже желудочков. Хотя чаще зубцы Р вообще не выражены. Если предсердные зубцы и определяются, то возникают вне регулярной фиксированной связи с желудочковым комплексом, так как возбуждение предсердий в этих случаях возникает антеградно соответственно медленному синусовому ритму. Особой формой желудочковой тахикардии является тахикардия с ЧСС 200–250 уд./мин и варьирующими интервалами R–R. Особенно характерным является изменение направления комплекса QRS каждые 5–12 сокращений. Реполяризация нарушается и интервал Q–T длится более 0,5 с. Этот тип желудочковой тахикардии развивается на фоне брадикардии, калийпенических состояний, терапии антиаритмическими препаратами. Возможны синкопальные состояния и летальный исход. Трепетание желудочков характеризуется более или менее регулярным их сокращением с ЧСС 200–300 уд./мин. На ЭКГ вместо желудочковых комплексов выявляют двухфазную ундуляцию. Возможен переход в мерцание желудочков. Последнее выглядит на ЭКГ как хаотичные по амплитуде и частоте колебания потенциалов. Оба расстройства желудочковой деятельности чаще всего возникают при остром инфаркте миокарда и если их незамедлительно не распознают, в течение ближайших минут могут приводить к смерти из-за выраженных нарушений гемодинамики.
Типичная смена трепетания желудочков их мерцанием и наоборот возникает при синдроме Джервела — Ланге — Нильсена). Диагностическими критериями являются:
1. Врожденная нейросенсорная тугоухость.
2. Синкопальные состояния с возможным летальным исходом. Факторами, провоцирующими приступы потери сознания, являются физическая или психоэмоциональная перегрузка.
3. На ЭКГ — значительно удлиненный интервал Q–T, признаков электролитных нарушений нет, а в период синкопальных состояний — смена трепетания желудочков их мерцанием и наоборот.
4. А/p тип передачи синдрома.
Вариантом синдрома без манифестной глухоты является синдром Романо — Варда (передается а/д).
Оба этих состояния объединяются в синдром увеличенного интервала Q–T.
Аритмия — нерегулярные по ЧСС, которые очень обобщенно классифицируют как бради-, тахиаритмию и экстрасистолию. Более или менее точное выделение различных типов аритмий возможно только при ЭКГ-исследовании. Аритмии могут быть функциональными или идиопатическими, развиваются при коронарной патологии, электролитных нарушениях (прежде всего — при гипокалиемии), дисплазии соединительной ткани и пролабировании клапанов сердца, врожденных пороках сердца, кардиомиопатиях, миокардите, гипоксемии, медикаментозных интоксикациях.
Экстрасистолы единичные возможны у практически здоровых людей, вероятность их появления повышается с возрастом. У детей экстрасистолия невоспалительного генеза ассоциируется с повышением внутричерепного давления. Генетически обусловленная экстрасистолия возникает при укороченном и широком большом пальце кистей (синдром рука — сердце, или синдром Табачника), а также при абеталипопротеинемии, миотонической дистрофии, эпизодических гипокалиемических параличах, оксалозе 1-го типа, всех синдромах гипермобильности и ряде других. Частые экстрасистолы вызывают большие сложности в ДД с мерцанием предсердий. Субъективная симптоматика при экстрасистолиях очень разнообразна. Фиксируемая пациентом частота экстрасистол (перебои, «замирание» сердца) может очень сильно расходиться с истинной. Фиксация внимания приводит к невротизации личности с развитием ощущения страха, приступами прекардиальной боли, гипервентиляционным синдромом.
Суправентрикулярные экстрасистолы могут исходить из синусового узла, предсердий или из AV-области.
Синусовые экстрасистолы на ЭКГ характеризуются нормальным зубцом Р, нормальной продолжительностью периода P–Q, неизмененным комплексом QRS. Если синусовые экстрасистолы регистрируют изолированно, то они обычно не связаны с патологическими изменениями и характеризуются благоприятным прогнозом.
Предсердные экстрасистолы характеризуются преждевременным появлением зубца Р. В зависимости от места возникновения патологического импульса зубец Р может быть неизмененным, двухфазным или отрицательным. Интервал P–Q обычно увеличен, но в случае импульса разряда близ AV-узла уменьшен. Компенсаторная пауза неполная. Чаше всего комплекс QRS не изменен, он деформируется при наличии дополнительных пучков или аберрантной внутрижелудочковой передачи, что затрудняет ДД с желудочковыми экстрасистолами. В случае попадания предсердной экстрасистолы на рефрактерную паузу желудочковый комплекс не регистрируют. Частые предсердные экстрасистолы с полиморфными зубцами Р могут быть предвестником мерцания предсердий.
Узловые экстрасистолы возникают из эктопических очагов возбуждения в области AV-узла. Предсердия возбуждаются ретроградно, поэтому зубец Р отрицательный, непосредственно предшествует желудочковому комплексу, накладывается на него и не определяется или следует за ним. Желудочковый комплекс деформируется сравнительно редко, только при очень раннем возникновении экстрасистол.
Желудочковые экстрасистолы характеризуются отсутствием предшествующего зубца Р, расширенным (>0,11 с) и деформированным желудочковым комплексом. Если на фоне брадикардии экстрасистола возникает между двумя нормальными сокращениями, то компенсаторную паузу при этом не выявляют. Левожелудочковые экстрасистолы выглядят на ЭКГ как блокада правой ножки пучка Гиса, а правожелудочковые — как левой. Появление экстрасистол после каждого нормального желудочкового комплекса обозначается как бигеминия, возникновение двух экстрасистол на одно нормальное сокращение — тригеминия и т. д. Если экстрасистолы исходят из одного и того же очага, они имеют однотипную кривую на ЭКГ и обозначаются как мономорфные и монотопные. Чаще эти экстрасистолы, будучи единичными, не имеют органической природы. Они провоцируются алкоголем, курением, кока-колой, крепким чаем, кофеином, холодом, выявляют при дисплазии соединительной ткани. Политопные и полиморфные экстрасистолы, то есть исходящие из различных участков миокарда и имеющие варьирующую форму на ЭКГ, особенно при залповом появлении, с феноменом «Л на Г», свидетельствуют о воспалительном, атеросклеротическом или дистрофическом поражении миокарда. Прогностически неблагоприятными являются желудочковые экстрасистолы, возникшие на фоне стеноза аорты, сердечной недостаточности и спустя 48 ч и более после инфаркта миокарда.
Особой и достаточно редкой формой является парасистолия. Чаще всего желудочковые парасистолы возникают при интерференции ритмов синусового узла и автономного желудочкового центра.
Мерцание предсердий чаще всего не вызывает диагностических трудностей и устанавливается по беспорядочному ритму. При тахи- или брадиаритмической форме мерцания предсердий диагностические ошибки возникают при наличии относительно частого и регулярного самостоятельного желудочкового ритма. Мерцание предсердий развивается иногда без видимых причин (идиопатически), при пороках митрального клапана, особенно при гигантском левом предсердии, при АГ, тиреотоксикозе, перикардите, заболеваниях коронарных артерий сердца и при синдроме синусового узла, после злоупотребления алкоголем, кофе и никотином («сердце отпускника»). Наиболее прогностически благоприятный формой является идиопатическая, при всех других вариантах высокая вероятность эмболий, частота которых при наличии мерцания предсердий может достигать 4–6 в год. Поэтому при наличии повторных эмболий при анализе возможных причин необходимо исключать и мерцание предсердий. При синдроме преждевременного возбуждения аберрантная передача импульсов по добавочному пучку может привести к мерцанию желудочков. Такой механизм вполне реален при внезапной смерти пациентов с синдромом Вольфа — Паркинсона — Уайта. Различают интермиттирующую или преходящую форму (пароксизмальное мерцание предсердий) и хроническую форму. Если частота желудочковых сокращений поддерживается на уровне 60–80 уд./мин, то состояние пациентов обычно не нарушается или эти нарушения не обусловлены мерцанием предсердий. При тахисистолической форме или при полной аритмии развиваются ощущение сдавливания в области сердца, прекардиальная боль, быстрая утомляемость, одышка при физической нагрузке. ДД при мерцании предсердий проводятся с частой экстрасистолией и трепетанием предсердий с непостоянной передачей возбуждения. Пальпация периферического пульса не отражает истинную ЧСС (дефицит пульса), так как часть пульсовых волн не достигает периферии. ЭКГ-признаками мерцания предсердий являются отсутствие нормальных зубцов Р, появление низкоамплитудных волн мерцания (F-волн) с ЧСС 300–600 уд./мин. Они особенно отчетливо регистрируются в отведении V1. Наряду с этим отмечают колебание вольтажа комплексов QRS и их нерегулярное возникновение.
Трепетания предсердий никогда не отмечают у здоровых людей. Возможен переход мерцания в трепетание и наоборот. Причины трепетания те же, что перечислены при мерцании предсердий. Чаще всего выявляют пороки сердца с перегрузкой правых отделов и заболевания легких. Частота сокращений предсердий при трепетании достигает 250–300 уд./мин, клинически выявляют диссоциацию между шейным венным и артериальным пульсом. При постоянном AV-проведении желудочковый ритм сохранен, при непостоянной AV-проводимости регистрируют тахиаритмию. На ЭКГ выявляют F-волны, в результате чего кривая напоминает зубья пилы, особенно в правых грудных отведениях.
Аритмия может возникнуть при синоатриальных или AV-блоках (см. брадикардии), при интермиттирующей! блокаде правой или левой ножке пучка Гиса. В последнем случае они зависят от частоты, на ЭКГ выделяются нарушением морфологии желудочкового комплекса. Наиболее частой формой двойного ритма является AV-диссоциация. Условием ее возникновения является очень медленный синусовый ритм. На ЭКГ регистрируют синусовую брадикардию, колебания положения зубца Р относительно комплекса QRS, периодически — ретроградное возбуждение предсердий. Наиболее частой причиной является ваготония. Клиническое значение этой формы нарушения ритма сердца невелико.
Аритмию отмечают при нарушенной функции водителя ритма (пейсмекера).
Серьезные брадитахикардии развиваются при синдроме синусового узла. Причинами являются генетические факторы, постдифтерийный кардит, кардиомиопатия, АГ и коронарогенные заболевания сердца. Синдром диагностируют на основании персистирующей синусовой брадикардии, пауз синусового ритма или AV-блокады с или без заместительного ритма, нестабильного синусового ритма, нарушений AV-передачи, хронического или интермиттирующего мерцания предсердий. Клиническая симптоматика разнообразна: от прекардиальной боли до синкопальных состояний. На ЭКГ часто регистрируют узловой или желудочковый ритм. Нередко даже мониторирование ЭКГ не позволяет установить диагноз, в связи с чем приходится прибегать к интракардиальной регистрации потенциалов.
Аритмия у детей. Синусовая аритмия у детей
Забота о здоровье детей возлагается в первую очередь на родителей. От своевременности выявления заболеваний во многом зависит успех лечения. Особенно это касается сердечных нарушений. Посещение кардиолога – обязательная процедура, особенно если наблюдаются признаки неправильной работы сердца
Признаки аритмии у детей
Сердечная аритмия у детей выявляется далеко не в каждом случае, так как нередко не создает никаких видимых проблем и тем самым не подает повода обратиться к врачу. Довольно часто, при плановом обследовании, аритмию обнаруживают у детей, чувствующих себя вполне здоровыми.
Иногда нарушения сердечного ритма могут быть приводить и к заметному ухудшению состояния здоровья ребенка. Малыш, не понимая, что происходит, не может оценить свое самочувствие и пожаловаться на него. Родители обязаны знать признаки, указывающие на проблемы с правильностью сердечного ритма. Визит к кардиологу требуется, если у ребенка наблюдаются:
- регулярно возникающая бледность кожных покровов, посинение губ, ногтей, стоп;
- беспричинное беспокойство или напротив приступы вялости;
- частые нарушения сна и аппетита;
- приступы потливости;
- одышка, особенно возникающая без значительной физической нагрузки.
Это симптомы могут указывать на пароксизмальную тахикардию, фибрилляцию предсердий и желудочков, синусовую аритмию, различные комбинированные расстройства сердечного ритма.
Синусовая аритмия у детей
Причина возникновения синусовой аритмии состоит в том, что, так называемый, водитель ритма сердца отчасти подвержен влиянию нервной системы, которая в свою очередь, зависима от состояния всего организма. Непрерывно развивающийся детский организм находится в неустойчивом состоянии, что не может не сказываться на нагрузках на нервную и сердечнососудистую систему. Поэтому синусовая аритмия у детей является частым явлением.
Разумеется, если у ребенка была найдена такая патология, то за его состоянием следует наблюдать более внимательно и строже подходить к режиму нагрузок и отдыха. Так же необходимо постоянно посещать кардиолога. При незначительных отклонениях от нормальной частоты сокращений сердца, а так же общем хорошем самочувствии ребенка она тревоги не вызывает. Считать серьезно больным малыша, у которого ни разу не проявлялись описанные выше признаки не стоит. Нормальный режим нагрузок, предписанный врачом, сбалансированное питание и дополнительные профилактические меры позволят ему благополучно перерасти проблему.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Лечение нарушений сердечного ритма (аритмий) в СПб больнице РАН, прием кардиолога
Аритмия сердца (от др.-греч. ἀρρυθμία — «несогласованность, нескладность») — любой ритм сердца, отличающийся от нормального синусового ритма (ВОЗ, 1978). Нарушения сердечного ритма– это нарушение частоты, ритмичности и последовательности сокращений сердечной мышцы.
В обычной жизни, когда с сердцем все в порядке, человек, как правило, не ощущает его биения, не воспринимает его ритма. А при появлении аритмии явно чувствуются перебои, «замирания» сердца либо резкое хаотическое сердцебиение.
Причинами аритмии могут быть разные заболевания и состояния организма:
- Артериальная гипертензия (гипертоническая болезнь)
- Ишемическая болезнь сердца, в том числе инфаркт миокарда и стенокардия
- Заболевания щитовидной железы и другие нарушения гормонального статуса
- Сердечная недостаточность
- Пороки сердца
- Миокардиты
- Пролапс митрального клапана
- Лекарственные или токсические воздействия (кофеин, курение, алкоголь)
- Электролитные нарушения
- Заболевания дыхательной системы (бронхиальная астма, СОАС)
Симптомы аритмий могут быть довольно разнообразными и иметь различную интенсивность (выраженность). Наиболее частыми жалобами пациентов при нарушениях сердечного ритма являются:
- сердцебиения (сильные и учащенные сердечные удары)
- периодическое выпадение очередного сердечного сокращения
- перебои в сердечной деятельности (нерегулярная работа сердца)
- головокружение или обморок
- дискомфорт и боли в области сердца
- одышка
Диагностика
- Электрокардиограмма (ЭКГ)
- Холтеровское мониторирование ЭКГ — длительная (суточная или многосуточная) регистрация сердечного ритма при нахождении пациента в «естественных» условиях жизни. Позволяет отследить динамику изменения характера аритмии и соотнести ее с выполняемой физической, психической нагрузкой, а также приемом лекарственных препаратов
- Чреспищеводное электрофизиологическое исследование сердца (ЧП ЭФИ) – метод, при котором электрод, фиксирующий электрическую активность сердца, устанавливается в пищеводе в непосредственной близости к сердцу. Стимуляция сердца через этот электрод может быть использована для диагностики «скрытых» нарушений сердечного ритма и определения патологического источника (очага) электрического возбуждения сердца, а также дополнительных путей проведения возбуждения по мышце сердца
- Ультразвуковое исследование сердца (эхокардиография — ЭхоКГ) позволяет оценить структуру и функцию сердца
- Чреспищеводная ЭхоКГ — позволяет получить более четкое изображение структур сердца
- Дополнительные методы обследования, которые позволяют выявить возможные причины аритмии: лабораторные тесты (клинический и биохимический анализ крови, определение уровня ТТГ), нагрузочные тесты (тредмил-тест, ЭхоКГ-Стресс-тест).
Классификация. Выделяют следующие группы аритмий, каждая из которых имеет характерные ЭКГ-признаки:
- синусовая тахикардия / брадикардия
- синусовая аритмия
- синдром слабости синусового узла
- экстрасистолии (предсердные, атриовентрикулярные, желудочковые)
- пароксизмальные тахикардии
- увеличение проводимости (WPW синдром)
- уменьшение проводимости (блокады: синоаурикулярная (СА), внутрипредсердная, атриовентрикулярная (АВ), блокада ножек пучка Гиса)
- фибрилляция предсердий (мерцательная аритмия) и трепетание предсердий
- трепетание/мерцание желудочков
Лечение.
После выявления вида нарушения сердечного ритма и постановки диагноза и уточнения причин аритмии нужно приступать к лечению. Лечение аритмии может быть консервативным или оперативным. Выбор метода лечения должна проводиться кардиологом поликлиники или стационара и аритмологом. Пациенту индивидуально подбирается медикаментозная терапия или в некоторых случаях применяются современные высокотехнологичные чаще малоинвазивные, интервенционные методы лечения. Очень важно подобрать именно те препараты и их дозировку, которые будут максимально эффективны и безопасны.
|
Классификация
Поскольку достаточно затруднительно объяснить неспециалисту суть данных нарушений, мы расшифруем лишь основные понятия. Экстрасистолия — внеочередное сокращение сердца. Различают предсердные экстрасистолии («неправильный» импульс возникает в предсердиях) и желудочковые («неправильный» импульс возникает в желудочках). Пациентом экстрасистолии воспринимаются как паузы в работе сердца. У здоровых людей в сутки регистрируется небольшое количество экстраситол. Фибриляция предсердий (мерцательная аритмия) — частое, хаотичное, нерегулярное сокращение предсердий и неправильный ритм желудочков. Основные причины мерцательной аритмии — поражение митрального клапана, тиреотоксикоз (патология щитовидной железы), кардиосклероз. Для лечения нарушений ритма имеются противоаритмические препараты нескольких групп, в некоторых случаях проводят разрушение патологических очагов или нервных путей. Нарушения проводимости — задержка проведение импульсов по проводящей системе сердца — блокады, или наоборот, ускоренное проведение импульса по добавочным проводящим путям. Задержка проведения — блокада, различают синоаурикулярные, атриовентрикулярные блокада, блокады ножек пучка Гисса. Ускоренное проведение — чаще встречается синдром WPW (Вольф-Паркинсон-Уайта). | Вступить в РМОАГ |
СИНУСОВАЯ БРАДИКАРДИЯ
Синусовая брадикардия – это сердечная аритмия, характеризующаяся снижением частоты сокращений сердца ниже минимального предела — 60 ударов в минуту.Само слово «брадикардия» происходит от объединения двух греческих терминов, в данном случае «брадис», что означает «медленный» и «кардио», что означает «сердце». Таким образом, брадикардия означает буквально «медленное сердце». Слово «синус» относится к месту возникновения аритмии, то есть к синусовому узлу предсердий.
Причины
Синусовая брадикардия может иметь физиологическое или патологическое происхождение. Наиболее распространенными физиологическими причинами синусовой брадикардии являются сон и увеличение блуждающего тонуса.
Ночью человеческое сердце имеет тенденцию замедлять частоту сокращений естественным образом, потому что потребности органов и тканей тела в крови ниже.
Увеличение блуждающего тонуса – это классическое последствие спортивных тренировок. У спортсменов, которые практикуют виды спорта длительного продолжения (бег, плавание, велоспорт и т.п.), основной сердечный ритм медленнее, чем у других людей. Так, например, профессиональные велосипедисты записывают ритм сердца сразу после пробуждения, и он составляет 30 – 35 ударов в минуту.
Факторами, которые чаще всего приводят к синусовой брадикардии с патологическим значением, являются: дисфункция синусового узла, переохлаждение, гипотиреоз, синдром Ромелда, анорексия, синдром обструктивного апноэ во сне.
Точные статистические данные относительно количества лиц с синусовой брадикардией не известны. Это объясняется тем, что во многих случаях замедление синусового ритма имеет физиологическое значение и не вызывает никаких клинических проявлений.
Симптомы
Синусовая брадикардия в своей физиологической форме, как правило, проблем не вызывает. В случае же патологической формы, она отвечает за:
- гипотонию;
- периферические отеки;
- цианоз;
- одышку и боли в груди;
- головокружение и обморочные состояния.
Также синусовая брадикардия ведет к снижению периферической перфузии. Это вызывает бледность, низкую температуру конечностей, уменьшение диуреза.
Некоторые условия, вызывающие синусовую брадикардию, могут привести к появлению дополнительных симптомов и признаков. Так, например, гипотиреоз сопряжен с мышечными судорогами, запорами, увеличением массы тела, сухостью кожи, истончением волос и чувствительностью к низким температурам.
Осложнения
В тяжелых случаях синусовой брадикаридии может возникнуть состояние удара, которое включает в себя акцентуацию бледности, гипотермии, почечной недостаточности, умственной путаницы, а также снижение уровня сознания и отек легких.
Диагностика
Для постановки правильного и окончательного диагноза синусовой брадикардии в патологической форме ключевое значение имеет электрокардиограмма. Однако другие виды исследований, лабораторные тесты помогают, прежде всего, определить причины состояния. А точное описание причин необходимо для терапевтических целей, поскольку они позволяют кардиологам подобрать наиболее эффективное лечение.
Среди лабораторных тестов, которые могли бы пролить свет на происхождение синусовой брадикардии, следует отметить следующие анализы крови: на электролиты, уровень глюкозы, кальция, магния, гормоны щитовидной железы.
Лечение
Физиологическая синусовая брадикардия в лечении не нуждается, поскольку не представляет собой угрозы. При патологической форме синусовой брадикардии лечение зависит от причины, вызвавшей состояние. Среди возможных терапевтических методов наиболее распространены: введение атропина и установка кардиостимулятора. (Кардиостимулятор представляет собой небольшое электронное устройство, способное нормализировать сердечные сокращения через освобождение электрических импульсов.)
При наличии вышеуказанных симптомов Вы можете обратиться к своему семейному доктору или кардиологу МЦ «Парацельс», чтобы пройти соответствующие диагностические тесты и получить своевременную и квалифицированную помощь.
Что такое синусовая аритмия? Некоторые симптомы и лечение
ОбзорАритмия — это ненормальное сердцебиение. С другой стороны, синусовая аритмия — это нерегулярное сердцебиение, которое либо слишком быстрое, либо слишком медленное.
Один из типов синусовой аритмии — это респираторная синусовая аритмия, при которой сердцебиение меняется каждый раз, когда вы вдыхаете и выдыхаете. Каждый раз, когда вы вдыхаете, ваш пульс увеличивается, а когда вы выдыхаете, он уменьшается.Это состояние может возникнуть у пожилых людей и в большинстве случаев связано с сердечными заболеваниями или сердечными заболеваниями.
В некоторых случаях синусовая аритмия может возникать на фоне другого состояния, известного как синусовая брадикардия. Брадикардия диагностируется, когда ваше сердце бьется ниже 60 ударов в минуту. Если низкий пульс вызывает длительные интервалы между ударами, это признак того, что у вас может быть синусовая брадикардия с синусовой аритмией.
С другой стороны, когда ваше сердце бьется более 100 ударов в минуту, это называется синусовой тахикардией.Синусовая тахикардия обычно возникает из-за стресса, болей в теле, лихорадки, физических упражнений и т. Д. Если частота пульса не снижается быстро, врач должен будет лечить вас от основной проблемы.
На какие симптомы следует обращать внимание?Если вы страдаете синусовой аритмией, скорее всего, у вас нет сердечно-сосудистых симптомов. Фактически, если вы никогда не сталкивались с какими-либо симптомами, вы никогда не узнаете, что у вас это заболевание.
Но если вы знаете, как проверять пульс, вы сможете почувствовать изменения в частоте пульса при вдохе и выдохе.Немедленно обратитесь к врачу, если почувствуете учащенное сердцебиение. Хотя учащенное сердцебиение — не повод для беспокойства, разговор с врачом даст вам уверенность в том, что у вас нет никаких проблем с сердцем.
Каковы некоторые причины синусовой аритмии?До сих пор нет убедительных доказательств того, каковы причины синусовой аритмии. Врачи предполагают, что это заболевание может быть связано с вашим сердцем и легкими. У некоторых пожилых пациентов развилась синусовая аритмия из-за сердечных заболеваний или сердечных заболеваний.
Как диагностировать синусовую аритмию?Чтобы врач мог диагностировать синусовую аритмию, вам сделают электрокардиограмму (ЭКГ). ЭКГ измеряет электрические сигналы вашего сердца. Он проанализирует данные вашего сердцебиения и поможет вашему врачу понять любые нарушения.
Как лечить синусовую аритмию?В большинстве случаев лечение может не потребоваться, потому что синусовая аритмия не вызывает никаких проблем со здоровьем, а сегодня это обычное явление.Но если у вас возникла синусовая аритмия из-за сердечного заболевания, ваш врач, скорее всего, вылечит исходное состояние. Лечение самого заболевания может помочь остановить синусовую аритмию.
Чтобы узнать больше о том, что такое синусовая аритмия, посетите Центр мерцания предсердий Америки, и наши врачи смогут вам помочь. Позвоните нам по телефону 832-478-5067. Или посетите наш веб-сайт www.afibamerica.com.
Брадикардия Аритмия | Кардиология | Mercy Health
Причины брадикардической аритмии
Брадикардия может быть вызвана множеством состояний, в том числе:
- Ишемическая болезнь сердца
- Сердечный приступ
- Эндокардит или миокардит
- Гипотиреоз
- Электролитный дисбаланс
Брадикардия также может быть вызвана лекарствами, которые используются для лечения сердечных заболеваний.
Факторы риска брадикардической аритмии
Брадикардия чаще возникает у пожилых людей с поврежденной тканью сердца. Состояния, которые подвергают вас повышенному риску сердечных заболеваний, также увеличивают риск развития брадикардии.
Условия включают:
Незаконное употребление наркотиков и курение также могут подвергнуть вас высокому риску развития брадикардии.
Симптомы брадикардической аритмии
Некоторые люди не ощущают никаких симптомов брадикардии.
Если вы действительно испытываете симптомы, они могут включать:
- Головокружение
- Одышка
- Чувство усталости
- Обморок
- Проблемы с концентрацией
- Боль в груди
Диагностика брадикардии аритмии
Брадикардия может быть диагностирована лечащим врачом при медосмотре. Ваш врач измерит ваш пульс и задаст вопросы о вашей истории болезни или уровне активности.
В некоторых случаях ваш врач может назначить более сложные кардиологические тесты, в том числе:
- Электрокардиограмма (ЭКГ или ЭКГ) — измерение электрических импульсов сердца
- Монитор Холтера (монитор сердечного ритма) — регистрирует ваш электрический ритм во время повседневной жизни
- Анализы крови — могут показать другие сопутствующие заболевания
- Нагрузочный тест — диагностический тест, оценивающий состояние сердца при нагрузке (во время тренировки), обычно во время бега на беговой дорожке
Лечение брадикардической аритмии
Если у вас нет симптомов брадикардии, вас обычно не лечат.Если вы испытываете симптомы, лечение будет зависеть от причины, вызывающей заболевание. Ваш врач обычно начинает с диагностики того, что может быть причиной замедления сердечного ритма, например, гипотиреоз.
Если лекарство, которое вы принимаете от основного заболевания, вызывает замедление сердечного ритма, ваш врач может обсудить альтернативные варианты лечения.
Кардиостимулятор — устройство, имплантированное под кожу, может помочь исправить аномально низкую частоту сердечных сокращений. Кардиостимуляторы чаще используются у пациентов старше 65 лет.
Брадикардия: типы, симптомы, причины, лечение
Если ваш врач говорит, что у вас или у вашего близкого есть брадикардия, сердцебиение в состоянии покоя менее 60 ударов в минуту, это только часть диагноза.
Ваш врач также захочет выяснить, какой это тип. Они могут поговорить с вами о таких типах: синусовая брадикардия, синдром слабости синусового узла и блокада сердца.
Какое лечение вы получите, будет зависеть от того, насколько легким или серьезным является ваш случай, а также от того, какой у вас вид лечения.
Синусовая брадикардия
Термин «синус» может заставить вас задуматься о ваших носовых ходах. Но когда дело доходит до сердца, это так называемый синусовый узел.
Это группа клеток, которая излучает электрические сигналы, которые говорят вам, когда нужно откачать больше крови. Его иногда называют «естественным кардиостимулятором сердца». Он должен подавать сигнал от 60 до 100 раз в минуту.
Если этот узел посылает эти сигналы слишком медленно или вообще не запускает импульс, возможно, у вас синусовая брадикардия.
Это довольно часто встречается у детей, спортсменов и пожилых людей. Он может быть достаточно легким, чтобы вы не заметили никаких симптомов.
В более серьезном случае у вас могут быть головокружение, проблемы с дыханием и боли в груди, а также другие проблемы. Вам следует обратиться к врачу, если у вас есть какие-либо из них.
Причины
Любое количество других состояний может вызвать рубцевание или травму синусового узла. Вот некоторые из них:
- Сердечный приступ
- Перикардит или воспаление тонких тканей вокруг сердца
- Дефект при рождении
- Апноэ во сне или когда вы на короткое время перестаете дышать во время сна
- Проблема со щитовидной железой, шее, которая помогает контролировать многие функции вашего тела.
- Определенные лекарства, включая класс лекарств, называемых бета-блокаторами.Вы можете принимать их для снижения артериального давления или при других сердечных заболеваниях.
Синдром слабости синуса
Этот тип брадикардии вызывает нарушение сердечного ритма. У вас может быть нерегулярное сердцебиение или то, что оно меняется с медленного на быстрое.
Этот синдром встречается не так часто.
Причины
Это может быть вызвано некоторыми из тех же состояний, которые вы наблюдаете при синусовой брадикардии.
Часто бывает результатом сердечных заболеваний. Если у вас был сердечный приступ или операция, синусовый узел может быть поцарапан или поврежден.
Иногда причиной является нормальный износ сердца с возрастом.
Блок сердца
В вашем сердце четыре камеры. Два верхних называются предсердиями, два нижних — желудочками. Они перекачивают и сжимают в таком ритме, чтобы ваше тело постоянно снабжалось богатой кислородом кровью. Они получают свои «приказы» из тех электрических сигналов, которые посылают узлы.
Но с блокадой сердца этого не происходит. Поток электрических сигналов от синусового узла к другому скоплению клеток, называемому AV-узлом, прерывается.Вы могли слышать, как ваш врач назвал это «атриовентрикулярной (АВ) блокадой».
Может быть нескольких типов. Первая степень — самая легкая и может даже не вызывать симптомов. Третья степень является наиболее серьезной и иногда называется «полной блокадой сердца». В этом случае вам может потребоваться неотложная помощь.
Причины
Блокада сердца может быть так называемым врожденным дефектом, то есть вы родились с ним. Но в большинстве случаев это происходит из-за того, что вы получили в более позднем возрасте.
Основная причина — сердечный приступ.Другие условия также могут нарушить устойчивый электрический поток между синусом и AV-узлами. К ним относятся:
- Сердечная недостаточность, потому что сердце не перекачивает достаточно крови для вашего тела
- Миокардит или воспаление сердечной мышцы
- Ишемическая болезнь сердца или сужение артерий в сердце
- Ревматическая лихорадка, которая чаще всего встречается у детей, которые плохо лечились от фарингита или скарлатины.
Лечение брадикардии
Вам может не потребоваться лечение в легкой форме.Ваш врач просто захочет внимательно следить. Если у вас более серьезная ситуация, у них есть ряд вариантов, которые помогут вам поправиться, в зависимости от типа и того, что может его вызывать.
Вашему врачу может потребоваться изменить лекарство или снизить дозу, если это вызывает замедление сердечного ритма.
Возможно, вам понадобится кардиостимулятор. Это небольшое устройство с батарейным питанием, которое хирург вставляет вам в грудь, прямо под ключицей, чтобы помочь вам поддерживать стабильную частоту сердечных сокращений.
Иногда вам нужно вылечить так называемое «основное заболевание».Например, лечение заболеваний щитовидной железы или апноэ во сне может устранить медленное или неустойчивое сердцебиение.
Синусовая брадикардия: фон, патофизиология, этиология
Автор
Марк В. Ливингстон, доктор медицины Консультант, Отделение неотложной медицины, Мемориальная больница Якима Вэлли
Раскрытие: Ничего не говорится.
Соавтор (ы)
Дэвид Т. Овертон, доктор медицины, магистр делового администрирования Профессор и председатель Департамента неотложной медицины, заместитель декана по последипломному медицинскому образованию, Университет Западного Мичигана Гомер Страйкер, доктор медицины, Медицинский факультет
Дэвид Т. Овертон, доктор медицины, магистр делового администрирования является членом следующие медицинские общества: Американский колледж врачей неотложной помощи, Ассоциация академических кафедр неотложной медицины, Мичиганский колледж врачей неотложной помощи, Общество академической неотложной медицины
Раскрытие: Ничего не разглашать.
Специальная редакционная коллегия
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Получил зарплату от Medscape за работу. для: Medscape.
Гэри Сетник, доктор медицины Заведующий отделением неотложной медицины, больница Маунт-Оберн; Доцент кафедры неотложной медицины Гарвардской медицинской школы
Гэри Сетник, доктор медицины, является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи, Общества академической неотложной медицины, Национальной ассоциации врачей скорой помощи
Раскрытие информации: медицинский директор : SironaHealth.
Главный редактор
Эрик Д. Шрага, MD Штатный врач, Отделение неотложной медицины, Mills-Peninsula Emergency Medical Associates
Раскрытие: Ничего не разглашать.
Дополнительные участники
Дэниел Дж. Дайр, доктор медицины, FACEP, FAAP, FAAEM Профессор-клиницист, факультет неотложной медицины, Медицинская школа Техасского университета в Хьюстоне; Клинический профессор кафедры педиатрии, Центр медицинских наук Техасского университета, Сан-Антонио
Дэниел Дж. Дайр, доктор медицины, FACEP, FAAP, FAAEM является членом следующих медицинских обществ: Американской академии клинической токсикологии, Американской академии педиатрии, Американской академии медицины неотложной помощи, Американский колледж врачей неотложной помощи, Ассоциация военных хирургов США
Раскрытие информации: нечего раскрывать.
Диагностика и лечение синдрома слабости синусового узла
Синдром слабости синусового узла включает множество состояний, включающих дисфункцию синусового узла, и обычно поражает пожилых людей. Хотя синдром может иметь множество причин, обычно он является идиопатическим. Пациенты могут испытывать обмороки, предобморочные состояния, учащенное сердцебиение или головокружение; однако они часто протекают бессимптомно или имеют незначительные или неспецифические симптомы. Синдром слабости синусового узла имеет несколько проявлений на электрокардиограмме, включая синусовую брадикардию, остановку синусового узла, синоатриальную блокаду и чередование брадикардии и тахикардии (синдром брадикардии-тахикардии).Диагностика синдрома слабости синусового узла может быть затруднена из-за его неспецифических симптомов и неуловимых результатов на электрокардиограмме или холтеровском мониторе. Основой лечения является установка предсердного или двухкамерного кардиостимулятора, который обычно обеспечивает эффективное облегчение симптомов и снижает частоту фибрилляции предсердий, тромбоэмболических событий, сердечной недостаточности и смертности по сравнению с желудочковыми кардиостимуляторами.
Синдром слабости синусового узла — это генерализованное нарушение формирования сердечных импульсов, которое может быть вызвано внутренним заболеванием синусового узла, которое не позволяет ему выполнять свою функцию кардиостимуляции, или внешними причинами.1 Нарушения, связанные с этим синдромом, включают синусовую брадикардию, остановку синусового узла или выходную блокаду, комбинации сино-предсердных и атриовентрикулярных узловых нарушений проводимости и предсердные тахиаритмии. Синдром слабости синусового узла — это не заболевание с единственной этиологией и патогенезом, а скорее совокупность состояний, при которых электрокардиограмма (ЭКГ) указывает на дисфункцию синусового узла.2
Синдром слабости синусового узла характеризуется дисфункцией синусового узла с несоответствующей частотой предсердий. для физиологических требований.Хотя это состояние чаще всего встречается у пожилых людей, оно может возникать у людей любого возраста, включая новорожденных.3 Средний возраст пациентов с этим заболеванием составляет 68 лет, и оба пола страдают примерно одинаково.4 Синдром возникает у одного из каждые 600 кардиологических пациентов старше 65 лет, что может составлять 50 или более процентов постоянных кардиостимуляторов в США.5
Этиология
Большинство случаев синдрома слабости синусового узла являются идиопатическими, а причина может быть многофакторной (Таблица 1) .3 Дегенеративный фиброз узловой ткани является наиболее частой причиной внутренних изменений синоатриального узла, которые приводят к синдрому слабости синусового узла. Определенные условия могут вызывать эти внутренние изменения.3,5,6 Существуют также внешние причины дисфункции синусового узла и состояния, которые могут вызывать эту проблему у детей (Таблица 1) .3
Ишемическая болезнь сердца может сосуществовать с синдромом слабости синусового узла в значительное количество пациентов, хотя это не считается основной причиной синдрома. Неясно, приводят ли воспаление, ишемия синусового узла или местные вегетативные нервные эффекты к развитию синдрома слабости синусового узла у пациентов с инфарктом миокарда.Дисфункция синусового узла обычно носит временный характер, если она возникает после острого инфаркта миокарда. В редких случаях хроническая ишемия может вызывать фиброз и приводить к симптомам синдрома слабости синусового узла в течение месяцев или лет после инфаркта миокарда.
Клинические проявления
Пациенты с синдромом слабости синусового узла часто протекают бессимптомно или имеют легкие и неспецифические симптомы7 (Таблица 2) .3 Симптомы связаны со снижением сердечного выброса, возникающим при брадиаритмиях или тахиаритмиях.3 Большинство симптомов вызвано снижением церебральной перфузии, и у 50 процентов пациентов наблюдаются обмороки или пресинкопальные состояния.5
ТАБЛИЦА 1Причины синдрома слабости синуса
Правообладатель не предоставил права на воспроизведение этого объекта на электронных носителях. Сведения об отсутствующем элементе см. В исходной печатной версии этой публикации.
Симптомы, которые могли присутствовать в течение месяцев или лет, могут включать обморок, учащенное сердцебиение и головокружение, а также симптомы, вызванные ухудшением таких состояний, как застойная сердечная недостаточность, стенокардия и нарушение мозгового кровообращения.8 Периферическая тромбоэмболия и инсульт, которые могут возникать при синдроме брадикардии-тахикардии (чередование брадиаритмий и тахиаритмий), могут быть связаны с эмболиями, вызванными аритмией. 3 Низкая частота сердечных сокращений при наличии лихорадки, левожелудочковой недостаточности или легочной отек может указывать на синдром слабости синусового узла.2,9 Сопутствующая тахикардия может вызывать покраснение лица, сердцебиение и загрудинное давление.10 Другие симптомы включают раздражительность, ночное бодрствование, потерю памяти, ошибки в суждениях, вялость, головокружение, головокружение и т. и утомляемость2,11 (Таблица 2).3 Более незаметные симптомы включают легкие нарушения пищеварения, периодическую олигурию или отек, а также легкую перемежающуюся одышку.2
ТАБЛИЦА 2Симптомы синдрома слабости синуса
Правообладатель не предоставил права на воспроизведение этого объекта на электронных носителях. Сведения об отсутствующем элементе см. В исходной печатной версии этой публикации.
Проявления ЭКГ
Синдром слабого синусового узла может вызывать различные проявления ЭКГ, состоящие из предсердных брадиаритмий, предсердных тахиаритмий и чередующихся брадиаритмий и тахиаритмий7 (Таблица 3).3 Наджелудочковые брадиаритмии могут включать синусовую брадикардию, остановку синуса с выходом из узлового или без него, синоатриальную блокаду выхода, эктопическую предсердную брадикардию и фибрилляцию предсердий с медленным желудочковым ответом. Синусовая брадикардия, которая возникает у пациентов с синдромом слабости синусового узла, является несоответствующей и не вызвана лекарствами.2,5 Сино-предсердная блокада выхода, возникающая у пациентов с синдромом слабости синусового узла, может демонстрировать блокаду типа Мобитца I (блокада Венкебаха) и блокаду Мобица. блок II типа.2 ЭКГ может выявить длительную паузу после кардиоверсии предсердных тахиаритмий и паузу более трех секунд после массажа сонной артерии 5 У 60% пациентов наблюдаются тахиаритмии 8
ТАБЛИЦА 3Аритмии, связанные с синдромом слабости синуса
Правообладатель не предоставляла права на воспроизведение этого объекта на электронных носителях. Сведения об отсутствующем элементе см. В исходной печатной версии этой публикации.
Наджелудочковые тахиаритмии, возникающие у пациентов с синдромом слабости синусового узла, включают пароксизмальную наджелудочковую тахикардию, трепетание предсердий, фибрилляцию предсердий и тахикардию предсердий.2,3 Фибрилляция предсердий является наиболее частой тахидизритмией у этих пациентов.12 Редко на ЭКГ можно увидеть ускользающую желудочковую тахиаритмию.8 Еще одним проявлением ЭКГ является возвратный ритм синусового узла. ЭКГ или полоска сердечного ритма (рисунок 1); этот синдром чаще встречается у пожилых пациентов с синдромом слабости синусового узла3
Диагноз
Диагностика синдрома слабости синусового узла может быть затруднена из-за медленного и неустойчивого течения синдрома.Состояние часто остается незамеченным на ранних стадиях, потому что в его основе может присутствовать только синусовая брадикардия.9 Некоторые симптомы пациентов с синдромом слабости синусового узла (например, усталость, раздражительность, потеря памяти, головокружение, сердцебиение, когнитивные дефекты) присутствуют в нескольких случаях. другие расстройства, которые возникают у пожилых пациентов и могут быть ошибочно диагностированы как старческое слабоумие.5 Симптомы синдрома слабости синусового узла могут быть переменными, прерывистыми и трудно связанными с изменениями ЭКГ.2 Если у пациента нет симптомов при проведении ЭКГ или амбулаторного мониторинга , аритмий синдрома часто нет.5 Более того, не существует однозначного способа отличить пациентов с фибрилляцией предсердий, связанной с синдромом слабости синусового узла, от пациентов с фибрилляцией предсердий и нормальной функцией синусов; это различие клинически важно, потому что лечение фибрилляции предсердий с помощью кардиоверсии или лекарств может иметь катастрофические последствия, если синусовый узел неадекватен.
Просмотр / печать Рисунок
РИСУНОК 1.
Электрокардиограмма, демонстрирующая чередующиеся паттерны брадикардии и тахикардии, наблюдаемые у пациентов с синдромом слабости синусового узла.
РИСУНОК 1.
Электрокардиограмма демонстрирует чередующиеся модели брадикардии и тахикардии, наблюдаемые у пациентов с синдромом слабости синусового узла.
Одним из проявлений серьезной дисфункции синусового узла у пациентов с фибрилляцией предсердий является низкая частота желудочковых сокращений в отсутствие таких лекарств, как пропранолол (индерал) или наперстянка. У пациента с застойной сердечной недостаточностью брадикардию можно ошибочно отнести к лечению дигоксином. Кардиоактивные препараты, такие как дигоксин, хинидин (Quinaglute) и прокаинамид (Pronestyl), а также гиперкалиемия могут вызывать периодическую остановку синуса или блокаду выхода синуса.
Просмотр / печать таблицы
ТАБЛИЦА 4Показания для имплантации постоянного кардиостимулятора при синдроме слабого синуса
Класс I * | |
1. | SSS с частыми синуситическими симптомами паузы, вызывающие симптомы. У некоторых пациентов брадикардия является ятрогенной и возникает в результате необходимой длительной лекарственной терапии такого типа и дозировки, для которых нет приемлемых альтернатив. |
2. | Симптоматическая хронотропная некомпетентность |
Класс IIa | |
1. | в результате медикаментозного лечения менее 40 ударов в минуту, когда не было документально подтверждено четкой связи между значительными симптомами, соответствующими брадикардии, и фактическим наличием брадикардии. |
Класс IIb | |
1. | У пациентов с минимальными симптомами хроническая частота сердечных сокращений менее 30 ударов в минуту во время бодрствования |
Класс III | |
1. | SSS у бессимптомных пациентов, в том числе у тех, у кого выражена брадикардита (частота сердечных сокращений менее 40 ударов в минуту) является следствием длительного медикаментозного лечения |
2. | SSS у пациентов с симптомами, указывающими на брадикардию, которые четко документированы как не связанные с низкой частотой сердечных сокращений |
3. | SSS с симптоматической брадикардией, вызванной несущественной медикаментозной терапией |
Показания для имплантации постоянного кардиостимулятора при синдроме больного синуса
Класс I * | |
2. | Симптоматическая хронотропная некомпетентность |
Класс IIa | |
1. | в результате медикаментозного лечения менее 40 ударов в минуту, когда не было документально подтверждено четкой связи между значительными симптомами, соответствующими брадикардии, и фактическим наличием брадикардии. |
Класс IIb | |
1. | У пациентов с минимальными симптомами хроническая частота сердечных сокращений менее 30 ударов в минуту во время бодрствования |
Класс III | |
1. | SSS у бессимптомных пациентов, в том числе у тех, у кого выражена брадикардита (частота сердечных сокращений менее 40 ударов в минуту) является следствием длительного медикаментозного лечения |
2. | SSS у пациентов с симптомами, указывающими на брадикардию, которые четко документированы как не связанные с низкой частотой сердечных сокращений |
3. | ССС с симптоматической брадикардией, вызванной несущественной медикаментозной терапией |
Функциональная синусовая брадикардия, усиление блуждающего нерва, желудочно-кишечные и неврологические состояния и другие причины обморока могут вызывать симптомы, сходные с симптомами синдрома слабости синусового узла, и должны быть включены в дифференциальной диагностике синдрома. Дисфункция синусового узла может возникнуть в периоперационном периоде из-за повышенного тонуса блуждающего нерва, вызванного анестезией или хирургическим вмешательством.13 Все эти возможности должны быть исключены до постановки диагноза синдрома слабости синусового узла.9
Для постановки диагноза требуется не только документальное подтверждение дисфункции синусового узла, но и корреляция с сопутствующими симптомами синдрома слабости синусового узла. Самый распространенный метод диагностики — холтеровское мониторирование. Во время наблюдения пациенты должны вести точный дневник своей активности и симптомов, чтобы эти факторы можно было коррелировать с изменениями ЭКГ.3
Если два 24-часовых периода холтеровского мониторирования не позволяют выявить аритмию синдрома слабости синусового узла, но симптомы тяжелые и прерывистые, вероятно, дисфункция синусового узла тяжелая, но прерывистая.В этих случаях пациенты могут носить с собой карманное устройство для передачи показаний ЭКГ по телефону при появлении симптомов. Чтобы эта процедура была успешной, аритмия должна длиться не менее одной минуты. Другой подход заключается в том, чтобы пациенты активировали записывающее устройство для отслеживания событий сердечной аритмии, когда у них появляются симптомы2
Существует несколько других методов диагностики синдрома слабости синусового узла. Изометрические упражнения для захвата руки или маневры Вальсальвы обычно увеличивают частоту сердечных сокращений, но этот эффект может быть минимальным или отсутствовать у пациентов с этим синдромом.Если массаж сонной артерии вызывает резкую остановку синуса продолжительностью три секунды, можно заподозрить дисфункцию синусового узла.8 Эти меры и мониторинг сердечной реакции на такие агенты, как атропин и изопротеренол (Изупрел), следует предпринимать только тогда, когда пациент проходит тщательный мониторинг ЭКГ. 3
Тест с физической нагрузкой может быть полезен для определения реакции синусового узла на физиологические потребности. При одинаковом уровне потребления кислорода у некоторых пациентов с синдромом слабости синусового узла наблюдается снижение частоты сердечных сокращений на упражнения по сравнению со здоровыми пациентами.5 Внутрисердечные электрофизиологические тесты (ускоренная стимуляция предсердий и преждевременная стимуляция предсердий) могут использоваться для выявления внутреннего заболевания синусового узла или для документирования эффектов кардиоактивных препаратов2,3; тем не менее, электрофизиологические исследования больше не рекомендуются для диагностических целей из-за их низкой чувствительности и специфичности14. Риски и преимущества этих диагностических методов должны быть рассмотрены и обсуждены с пациентом до их использования.
Лечение
Кардиостимуляционная терапия рекомендуется для многих пациентов с синдромом слабости синусового узла.В таблице 415 перечислены практические рекомендации целевой группы Американского колледжа кардиологов / Американской кардиологической ассоциации по установке постоянного кардиостимулятора у пациентов с этим заболеванием15. Важно задокументировать симптомы, сопутствующие аритмии, чтобы оценить, будет ли установка кардиостимулятора полезной.
Лечение симптоматической брадиаритмии у пациентов с синдромом слабости синусового узла — это установка кардиостимулятора.1,3 Искусственные кардиостимуляторы хорошо переносятся пожилыми пациентами.2 Всем пациентам с этим синдромом, кроме пациентов с хронической фибрилляцией предсердий, рекомендуются предсердные кардиостимуляторы1,16 (Рисунок 2) .16
Рекомендации по оптимальному режиму кардиостимулятора при синдроме слабого синуса
Правообладатель не предоставил права на воспроизведение этот предмет в электронных средствах массовой информации. Сведения об отсутствующем элементе см. В исходной печатной версии этой публикации.
РИСУНОК 2.
В таблице 514,17 перечислены международные коды, описывающие кардиостимуляторы и имплантированные устройства.Пациенты с синдромом слабости синусового узла с блокадой правой ножки пучка Гиса имеют повышенный риск развития симптоматической атриовентрикулярной блокады высокой степени и должны лечиться с помощью двухкамерного кардиостимулятора. Пациентов без признаков нарушения атриовентрикулярной проводимости следует лечить с помощью кардиостимулятора на основе предсердий.18 Электрокардиостимуляция с помощью двухкамерного кардиостимулятора с функцией автоматического переключения режимов подходит пациентам с синдромом слабости синусового узла с перемежающимися тахиаритмическими компонентами.Пациентам с синдромом и хронической фибрилляцией предсердий следует использовать кардиостимулятор с частотно-чувствительным однокамерным кардиостимулятором7. возникают при постоянной терапии эндокардиальным кардиостимулятором, но редко.19
Когда тахиаритмии являются проблемой у пациента с синдромом слабости синусового узла, кардиостимулятор может снизить риск полной сердечной блокады или асистолии, связанной с фармакотерапией.3 Дигиталис может вызывать бради-аритмию у пациентов с синдромом слабости синусового узла, и его следует использовать только вместе с кардиостимулятором при лечении наджелудочковых тахиаритмий. блокаторы у пациентов с этим заболеванием.2
Симптомы, связанные с этим синдромом, могут усиливаться у пациентов, которые получают дигиталис, верапамил (калан), бета-блокаторы, симпатолитические агенты, такие как клонидин (катапрес) и метилдопа (альдомет), и антиаритмические средства. агенты.3,5 Следовательно, следует с осторожностью рассматривать использование отрицательных хронотропных препаратов.7 Эффекты прокаинамида и хинидина непредсказуемы. Было показано, что у некоторых пациентов с синдромом слабости синусового узла и эпизодами сердечной недостаточности пероральная терапия теофиллином и двухкамерные кардиостимуляторы снижают частоту возникновения сердечной недостаточности.20 При отсутствии кардиоверсии кардиоверсия может быть опасной из-за вероятности длительного синусового периода. арест 3
Пациенты с синдромом слабости синусового узла, страдающие синдромом брадикардии-тахикардии или хронической фибрилляцией предсердий (особенно в сочетании с застойной сердечной недостаточностью, большим левым предсердием или поражением митрального клапана), подвержены риску эмболического инсульта.Хотя соотношение риска и пользы для антикоагулянтов у этих пациентов не определено, было показано, что варфарин (кумадин) снижает количество инсультов и эмболических событий у пациентов с синдромом слабости синусового узла, страдающих пароксизмальной и хронической фибрилляцией предсердий. 11
Прогноз
Рандомизированные контролируемые испытания4,21 изучали заболеваемость и смертность у пациентов с синдромом слабости синусового узла с использованием различных режимов стимуляции. По сравнению с желудочковой кардиостимуляцией, кардиостимуляция предсердий связана с более низкой частотой тромбоэмболических осложнений, фибрилляции предсердий, сердечной недостаточности, смертности от сердечно-сосудистых заболеваний и общей заболеваемости.1,18 В ретроспективном исследовании 22 пациента с синдромом слабости синусового узла, получавших терапию кардиостимулятором, наблюдались в течение 12 лет; через восемь лет смертность среди людей с желудочковой стимуляцией составила 59 процентов по сравнению с 29 процентами среди тех, кто страдает предсердной стимуляцией. Это несоответствие вполне может быть результатом физиологического или анатомического нарушения (например, фиброза проводящей ткани), приводящего к необходимости использования конкретного кардиостимулятора, а не типа используемого кардиостимулятора.
Пациенты с синдромом слабости синусового узла и только синусовой брадикардией имеют лучший прогноз.Одно исследование3 показало, что показатели смертности у этих пациентов могут не отличаться от показателей смертности в нормальной популяции. Исследователи, проводившие один обзор литературы22, пришли к выводу, что пациенты с этим синдромом, которым требуется предсердная или двухкамерная кардиостимуляция, имеют уровень смертности 3,6 процента (плюс-минус 1,8 процента) в год. Сердечно-сосудистые заболевания широко распространены у пациентов с синдромом слабости синусового узла, которые умирают в течение первых нескольких лет после имплантации кардиостимулятора.2
ТАБЛИЦА 5Международные коды, описывающие кардиостимуляторы и имплантированные устройства
Правообладатель не предоставил права на воспроизведение этого элемента в электронные СМИ.Сведения об отсутствующем элементе см. В исходной печатной версии этой публикации.
Недавние усовершенствования в технологии кардиостимулятора, чувствительного к частоте сердечных сокращений, привели к улучшению максимальной частоты сердечных сокращений, переносимости физической нагрузки, функционального статуса, подавления аритмий и улучшения самочувствия пациентов16. синхронность, а также снижение смертности и заболеваемости привели к лучшему прогнозу у пациентов с синдромом слабости синусового узла.19
Синдром слабости синуса | Мичиган Медицина
Обзор темы
Синдром слабости синусового узла — это название группы аритмий, которые возникают из-за того, что нормальный кардиостимулятор сердца (синусовый узел) не работает должным образом. Синдром слабости синусового узла также называют дисфункцией синусового узла.
Для получения дополнительной информации о других типах проблем синусового узла см. Типы брадикардии.
Причины этого?
Синдром слабости синусового узла может возникать по разным причинам.Чаще всего это связано с влиянием возраста на синусовый узел. С возрастом может возникнуть рубцевание синусового узла, а у некоторых людей оно может быть настолько серьезным, что вызывает этот синдром.
Что происходит?
В этом состоянии могут возникать различные нерегулярные сердечные сокращения (аритмии) или комбинации аритмий. У людей с этим синдромом могут быть медленные аритмии или сочетание быстрых и медленных аритмий. К ним относятся:
- Периоды времени, когда синусовый узел вообще не срабатывает (синусовая пауза), а другие области сердца вступают во владение и заставляют сердце биться.
- Длительные периоды времени, когда частота сердечных сокращений спонтанно очень низкая и не увеличивается, как должна, при активности (постоянная синусовая брадикардия).
- Периоды быстрых аритмий (наджелудочковых тахикардий), особенно фибрилляции предсердий или трепетания предсердий, чередующиеся с периодами очень низкой частоты сердечных сокращений (синдром «тахи-бради»).
Лечение синдрома слабости синусового узла зависит от того, что его вызывает. Лечение также зависит от симптомов.Если синдром не вызывает симптомов, его нельзя лечить. Лечение может быть кардиостимулятором. Вы и ваш врач можете решить, какое лечение вам подходит.
Синдром тахи-бради
При синдроме тахикардии-брадикардии, также называемом синдромом тахикардии-брадикардии, сердце иногда бьется слишком быстро (тахи), а иногда слишком медленно (брейди). Это нарушение сердечного ритма часто наблюдается у людей, у которых диагностирована фибрилляция предсердий. Это может произойти при повреждении естественного водителя ритма сердца.
- Риск осложнений? Да. У вас могут быть такие симптомы, как сердцебиение и головокружение. Вы можете потерять сознание. У вас может быть более высокий риск инсульта.
- Лечение. Лечение может включать кардиостимулятор, чтобы сердце не билось слишком медленно. Можно использовать лекарства, чтобы сердце не билось слишком быстро. Для предотвращения инсульта используются разжижающие кровь лекарства.
Список литературы
Консультации по другим работам
- Ольгин Дж. Э., Зипес Д. П. (2015).Специфические аритмии: диагностика и лечение. В DL Mann et al., Eds., Болезнь сердца Браунвальда: Учебник сердечно-сосудистой медицины, 10-е изд., Том. 1. С. 748–797. Филадельфия: Сондерс.
- Виджаяраман П., Элленбоген К.А. (2011). Брадиаритмии и кардиостимуляторы. В V Fuster et al., Eds., Hurst’s The Heart, 13-е изд., Стр. 1025–1057. Нью-Йорк: McGraw-Hill Medical.
кредитов
Текущий по состоянию на: 31 августа 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
E.Грегори Томпсон, врач внутренних болезней
Мартин Дж. Габика, доктор медицины, семейная медицина
Адам Хусни, доктор медицины, семейная медицина
Ракеш К. Пай, доктор медицины, FACC, кардиология, электрофизиология
По состоянию на 31 августа 2020 г.
Автор: Здоровый персонал
Медицинское обозрение: E. Грегори Томпсон, врач-терапевт и Мартин Дж.Габица — семейная медицина и Адам Хусни — семейная медицина и Ракеш К. Пай — доктор медицины, FACC — кардиология, электрофизиология
Синусовая брадикардия — обзор
Синусовая брадикардия и дисфункция синусового узла
Синусовая брадикардия обычно определяется как периоды синусового ритма с частотой менее 60 ударов в минуту. При отсутствии симптомов это обычно доброкачественное заболевание и не требует лечения. Синусовая брадикардия часто встречается у молодых людей (особенно у людей в хорошей физической форме).Частота ночного образа жизни от 35 до 40 ударов в минуту и паузы во время сна продолжительностью 2 секунды и более не редкость. Синусовая аритмия, характеризующаяся фазовыми (дыхательными) вариациями, также часто встречается у молодых пациентов с низкой частотой сердечных сокращений в состоянии покоя и повышенным тонусом блуждающего нерва. Блуждающий кардиостимулятор, вариант синусовой аритмии, характеризующийся изменением морфологии зубца P и периодами узлового ритма, также встречается преимущественно у молодых спортсменов.
Патологические состояния, вызывающие синусовую брадикардию, включают повышенное внутричерепное давление, офтальмологические операции, опухоли шейки матки и средостения, гипотиреоз, гипотермию, грамотрицательный сепсис, болезнь Шагаса, депрессию и нервную анорексию.Эта аритмия также часто встречается после трансплантации сердца. β-адреноблокаторы, парасимпатомиметики, антагонисты кальция, амиодарон и литий обычно вызывают синусовую брадикардию. Дигоксин в терапевтических дозах обычно не оказывает заметного воздействия на синусовый узел и относительно безопасен для применения у пациентов с дисфункцией синусового узла. 2 Синусовая брадикардия осложняет от 10% до 15% острых инфарктов миокарда и чаще всего встречается при нижних инфарктах. Это также можно увидеть после успешного тромболизиса.При отсутствии гемодинамического компромисса это связано с более благоприятным прогнозом, чем при синусовой тахикардии. 3
Кратковременное фармакологическое усиление синусового ритма может быть достигнуто с использованием атропина, катехоламинов или теофиллина. Изопротеренол следует избегать пациентам с ишемической болезнью сердца и гипертрофической кардиомиопатией. Нет безопасных и надежных препаратов для длительного лечения синусовой брадикардии. Для облегчения стойких симптомов следует использовать постоянную кардиостимуляцию.
Синусовая брадикардия (с атриовентрикулярной блокадой или без нее) может возникать в периоды вегетативной нестабильности. Примерами являются повышенная чувствительность сонных артерий и нейрокардиогенные обмороки. Эти синдромы имеют кардиоингибиторный (брадикардический), вазодепрессорный (вазодилататорный) и смешанные формы. Постоянная кардиостимуляция (которая должна включать в себя стимуляцию правого желудочка при блокаде сердца) является хорошо зарекомендовавшей себя терапией кардиоингибиторной гиперчувствительности каротидного синуса. Его роль при нейрокардиогенных обмороках более спорна.Мы считаем, что нейрокардиогенные обмороки обычно являются доброкачественным заболеванием, которое обычно можно лечить с медицинской точки зрения без постоянной терапии с помощью кардиостимулятора. Тем не менее, лечение пациентов с частыми и тяжелыми кардиоингибиторными приступами, особенно для тех, чье состояние является рефрактерным к лекарствам или демонстрирует непереносимость, или у которых асистолические периоды, превышающие 5 секунд, могут быть продемонстрированы клинически или во время тестирования стола с наклоном головы вверх, может включать терапию кардиостимулятором. 4
Дисфункция синусового узла может проявляться по-разному.К ним относятся стойкая синусовая брадикардия, синусовая пауза или остановка, синусовая блокада выхода и синдром брадикардии-тахикардии.
Синусно-предсердная (SA) выходная блокада типа I характеризуется прогрессивным сокращением интервала P-P перед паузами, которые имеют продолжительность менее двух циклов P-P. В блоке выхода SA второй степени типа II паузы являются математическими кратными базовому интервалу P-P. Блокировка выхода СА обычно временна и часто обратима. Его наличие должно побудить к поиску основных причин, таких как повышенный тонус блуждающего нерва, острый миокардит или инфаркт, или лекарственный эффект (например, наперстянки, хинидина или прокаинамида).
Симптоматическая дисфункция синусового узла практически всегда требует постоянной стимуляции. Пациентам с сопутствующей наджелудочковой тахикардией может потребоваться дополнительная антиаритмическая терапия. Медикаментозная терапия может усугубить брадикардию и, вероятно, должна быть начата после установки устройства.


 /мин — синусовая тахикардия, мерцание предсердий, предсердная тахикардия с AV-блокадой 2:1, узловая тахикардия;
/мин — синусовая тахикардия, мерцание предсердий, предсердная тахикардия с AV-блокадой 2:1, узловая тахикардия;