При беременности если болит желудок: Болит желудок при беременности: что предпринять?
Болит желудок при беременности: что предпринять?
Беременность – время, когда организм работает по-особенному. У большинства женщин происходит целый ряд физиологических изменений. Они влияют на все, даже на восприимчивость к различным заболеваниям.
Многие будущие мамы могут ощущать боли в желудке. Это значит, что стоит записаться на прием врача гастроэнтеролога. Сначала стоит определиться, где болит желудок, чтобы отличить боль от других возможных проблем с внутренними органами.
Обычно боли ощущаются в подреберной зоне с одной или двух сторон. В зависимости от характера ощущений, они говорят о разных процессах.
- Если боль ноющая, тянущая, похожа на мышечную усталость – скорее всего, помощь врача не понадобится. Достаточно рассказать об этом участковому гинекологу. Во втором триместре начинается активный рост плода. Как следствие, все внутренние органы несколько смещаются. Это может сопровождаться неприятными ощущениями, которые вскоре пройдут, а после родов и совсем забудутся.

- Острая режущая боль. Такая ситуация говорит о серьезном нарушении работы ЖКТ. Если оно сопровождается дополнительными симптомами: диарея, рвота, повышение температуры, стоит немедленно посетить бесплатный или платный прием к гастроэнтерологу. Это может указывать на инфекционное заболевание. Медлить нельзя, особенно опасно в первом, втором и начале третьего триместра, когда происходит активное формирование плода.
- Периодическая резкая боль и спазм. Без других симптомов указывает на гастрит или предъязвенное состояние.
- Единичный приступ резкой боли может указывать на неправильный рацион. При вынашивании плода женский организм чувствителен ко всему, пища – не исключение.
Часты случаи наличия тяжести в желудке, причем буквально после каждого приема пищи. Это также не является проблемой, если нет других симптомов. Дело в том, что метаболизм беременной женщины значительно ослабляется. Все процессы в организме происходят медленно, переваривание пищи – не исключение.
Что предпринять при болях в желудке и как их предупредить?
Еще в начале беременности стоит записаться на прием к гастроэнтерологу, чтобы далее знать, как поступить при болях в желудке.
Предупредить неприятные ощущения можно диетой. Конечно, она далеко не такая, как при лечении ожирения. Диета для беременной женщины сводится к правильному сбалансированному питанию, потреблению достаточного количества жидкости.
Питание должно осуществляться маленькими порциями, но с коротким промежутком времени. Тогда не будет тяжести, и пища будет лучше усваиваться.
Еще один безобидный способ при спазмах или резях в желудке (периодических, без наличия хронических проблем, а также других симптомов) – можно принять активированный уголь. Это самое безобидное абсорбирующее средство, которое, в случае с небольшой интоксикацией (отравлением), очистит желудок от раздражителя. В итоге ощущение улучшится.
Но и если боли не прекращаются несколько дней, ситуация ухудшается, лучше разузнать часы приема гастроэнтеролога и посетить врача в клинике «Движение». Даже в целях профилактики.
Даже в целях профилактики.
Боль в области желудка при беременности
Боли в области желудка могут возникать у будущих мам, даже если раньше не было подобных проблем.
Во время беременности это связано с токсикозом, обострением хронических форм
заболеваний, аллергией на пищевые продукты, вздутием в эпигастрии, погрешностями в диете или растущей маткой, которая смещает внутренние органы ЖКТ (желудочно-кишечного тракта).
Жалобы в первом триместре беременности на тошноту или рвоту, и на третьем на отрыжку и изжогу, у женщин выражены по-разному. У 80% беременных из анамнеза присутствует хронический
гастрит, который дает ноющие боли в области желудка. Гастрит — это воспаление слизистой желудка. При остром гастрите резкая боль возникает внезапно. При хронической форме боль ноющего характера.
Обострение хронического гастрита связано с изменением гормонального статуса. Для тяжелого течения токсикоза, в течение дня характерны тошнота или рвота, расстройство стула,
боли в области желудка, изжога, отрыжка.
Частой причиной хронического гастрита является бактерия «Helicobacterpylori». В схему лечения входят антибиотики, однако при беременности назначение антибиотиков нежелательно, поэтому
лечение данных бактерий происходит только после рождения ребенка.
В период беременности повышается или понижается кислотность желудка. При повышении кислотности характерны жалобы на, так называемые, «голодные» боли,
чаще всего охватывающие верхнюю половину живота, а при пониженной кислотности тяжесть в желудке, поносы или запоры.
Нарушение любой кислотности желудка усиливается при погрешности в диете, употребление жирной, острой, жаренной или сладкой пищи.
Для постановки диагноза достаточно осмотра и подробного анамнеза. При более тяжелых случаях назначается обследование на кислотность желудка, ФГДС (беременным
женщинам назначается при неэффективном лечении, или подозрении на язвенную болезнь желудка или двенадцатиперстной кишки), УЗИ органов брюшной полости (печени, желчного пузыря,
поджелудочной железы) для выявления сопутствующих заболеваний.
Во время беременности использование медикаментозных препаратов ограничено. Многие лекарства противопоказаны, но есть и те, которые совместимы с беременностью и безопасны для
будущего ребенка. Их назначает только врач. Вместе с тем, основу терапии занимает диета.
При обострении хронического гастрита принимать пищу нужно 6-7 раз в день, часто и дробно маленькими порциями. Исключаются блюда раздражающие слизистую желудка: газированные напитки,
сладости, жирная и острая пища. Употребляются в пищу супы-пюре, каши, нежирное мясо, паровые котлеты, отварные овощи и т.д.
Для снятия болевых ощущений и защиты слизистой желудка рекомендуют «Алмагель», «Маалокс», «Фофалюгель», курс лечения которыми не должен превышать семь дней.
Отвары лекарственных растений оказывают хорошее действие на желудок. Настои из ромашки, зверобоя, тысячелистника, мяты снимают воспаление, улучшают микрофлору.
Принимать травы на постоянной основе не рекомендуется.
Минеральную воду лучше употреблять с осторожностью из-за её состава. Нельзя использовать пищевую соду для уменьшения боли в желудке она снижает кислотность при
употреблении, а вскоре ее опять повышает.
Для профилактики гастрита необходимо придерживаться правильного питания, посещать врача, который окажет своевременную консультацию.
токсикоз, проблемы с кишечником и изжога
Узнайте, как беременность влияет на работу ЖКТ, в какие триместры чаще наблюдаются симптомы расстройства кишечника и тошнота, и что делать, чтобы справиться с ними.
Во время беременности нагрузка на организм матери увеличивается. Телу требуется больше питательных веществ, организм вырабатывает дополнительные гормоны. А растущий плод давит на соседние органы, в том числе, на желудок и кишечник. Рассказываем, какие симптомы наблюдаются в каждом триместре, как справиться с токсикозом и избавиться от изжоги.
Содержание:
Изменения работы ЖКТ по триместрам беременности
Средний срок беременности составляет 40 недель, которые принято делить на триместры в соответствии с этапами внутриутробного развития ребенка.
Каждый триместр сопровождается рядом изменений в организме, в том числе в желудочно-кишечном тракте:
Первый триместр беременности 1–13 неделя | Второй триместр беременности 14–26 неделя | Третий триместр беременности 27–40 неделя |
Утреннее недомогание Утренняя тошнота Запор Расстройство кишечника Повышенный аппетит Тяга к определенным продуктам Кислотный рефлюкс | Запор Расстройство кишечника Кислотный рефлюкс Боль в верхней части ЖКТ Нарушение оттока желчи | Метеоризм Запор Изжога Нарушение оттока желчи Геморрой |
Генетический тест Атлас поможет узнать, как ваши гены влияют на уровень женских половых гормонов, необходимых для фертильности и беременности.
Причины проблем с ЖКТ во время беременности
Каждая беременность сопровождается неизбежными изменениями в работе системы пищеварения. Чаще их вызывают гормональные сдвиги и увеличенная нагрузка на органы, но также они могут быть связаны с образом жизни и состоянием здоровья, например:
- Малоподвижный образ жизни и несбалансированное питание;
- Некоторые препараты, включая антациды с кальцием или алюминием;
- Вирусные и бактериальные инфекции;
- Непереносимость некоторых нутриентов и аллергические реакции;
- Стресс;
- Заболевания щитовидной железы.
Если у вас есть хронические заболевания желудочно-кишечного тракта и вы планируете беременность, постарайтесь заранее проконсультироваться с врачом. Симптомы таких заболеваний, как синдром раздраженного кишечника (СРК) или кислотный рефлюкс, вероятнее всего, усилятся в период вынашивания малыша. Врач поможет подготовить организм и составить план профилактики, чтобы облегчить симптомы в это время.
Синдром раздраженного кишечника или СРК — функциональное заболевание кишечника, которое сопровождается частыми болями в животе, нарушением перистальтики, вздутием, запорами или диареей.
Утренняя тошнота, рвота и общее недомогание при беременности
Врачи затрудняются сказать с уверенностью, почему утром беременных тошнит. Основная теория — гормональные изменения. Но есть и некоторые закономерности, связанные с повышенным риском появления утреннего недомогания:
- Многоплодная беременность;
- Токсикоз во время предыдущей беременности;
- История утренней тошноты при беременности у близких родственников;
- Склонность к укачиванию в транспорте;
- Использование оральных контрацептивов, содержащих эстроген, до наступления беременности;
- Частые мигрени;
- Индекс массы тела 30 и выше;
- Повышенный уровень гормонов стресса
Риски сильного токсикоза и как уменьшить тошноту
Обычно тошнота и рвота не связаны с риском для матери и ребенка и проходят к 16–20 неделям беременности, но не обязательно ждать так долго — есть способы, которые могут помочь уменьшить тошноту и больше наслаждаться процессом ожидания нового человека:
- Побольше отдыхайте — усталость усиливает токсикоз;
- Избегайте запахи и продукты, которые вызывают тошноту;
- Съедайте что-нибудь сразу после пробуждения.
 Тост или кусочек хлеба помогут уменьшить тошноту;
Тост или кусочек хлеба помогут уменьшить тошноту; - Избегайте голод — при пустом желудке тошнота усиливается. Ешьте часто маленькими порциями, отдавайте предпочтение нежирной высокоуглеводной пище;
- Попробуйте имбирь — согласно исследованиям он помогает в борьбе с тошнотой;
- Пейте небольшими глотками как можно чаще и отдавайте предпочтение негазированной воде.
В редких случаях у беременных может развиться гиперемезис беременных или чрезмерная рвота. Это серьезное состояние, которое может привести к обезвоживанию, нарушению работы почек, вызвать судороги, нарушение сердечного ритма и даже привести к смертельному исходу.
К признакам обезвоживания относятся: сухость во рту, головокружение, моча темного цвета, редкое мочеиспускание и/или головокружение.
Симптомы чрезмерной рвоты беременных:
- частая тошнота на протяжении длительного времени и регулярная рвота после приема пищи;
- сухая кожа и губы;
- резкая потеря веса;
- пониженное артериальное давление (ниже 90/60).

Диарея при беременности
Слово «диарея» происходит из греческого языка и буквально означает «течь сквозь». Это состояние, во время которого опорожнение кишечника или дефекация происходит три раза в день или чаще. Это явление особенно характерно для третьего триместра беременности, однако может происходить и на более ранних сроках.
Симптомы диареи:
- Три и более дефекации в день
- Позывы срочно опорожнить кишечник
- Боль и спазмы в животе
- Вздутие
Причины диареи при беременности
В обычной жизни и во время беременности причины диареи схожи: это может быть чрезмерное употребление некоторых продуктов, медицинские препараты, пищевые отравления, дисбактериоз, бактериальные и вирусные инфекции:
| Гастроэнтерит | Употребление лактозы и глютена при непереносимости этих нутриентов |
| Бактериальные инфекции: листериоз или сальмонелла | Хронические заболевания ЖКТ: болезнь Крона, СРК, язвенный колит |
| Некоторые антибиотики и антациды для снижения кислотности | Слабительные препараты |
| Заменители сахара, например сорбит | Чрезмерное употребление некоторых продуктов |
Совет: Если вы недавно вернулись из отпуска в экзотической стране с тошнотой и диареей, и узнали, что беременны, обратитесь к врачу как можно скорее.
Гастроэнтерит
Одна из частых причин диареи во время беременности — гастроэнтерит или желудочный грипп. Его вызывают бактериальные или вирусные инфекции: норовирус, ротавирус, кишечная палочка, сальмонелла, которые попадают в организм при контакте с загрязненными поверхностями, посудой, пищей и водой.
Обычно гастроэнтерит длится около трех дней. Однако заболевание в тяжелой форме опасно для здоровья, особенно во время беременности, так как может вызвать обезвоживание, нарушение баланса электролитов, и привести к преждевременным родам.
К основным симптомам гастроэнтерита относятся диарея без крови, тошнота и рвота, спазмы и боль в желудке, небольшой жар, головная боль и боль в мышцах.
Снизить риск заболевания помогут повышенные меры предосторожности: частое мытье рук и обеззараживание поверхностей. Если у будущей мамы есть маленькие дети, им не рекомендуется использовать одни и те же столовые приборы.
Риски диареи при беременности
Обычно диарея при беременности — не повод для беспокойства.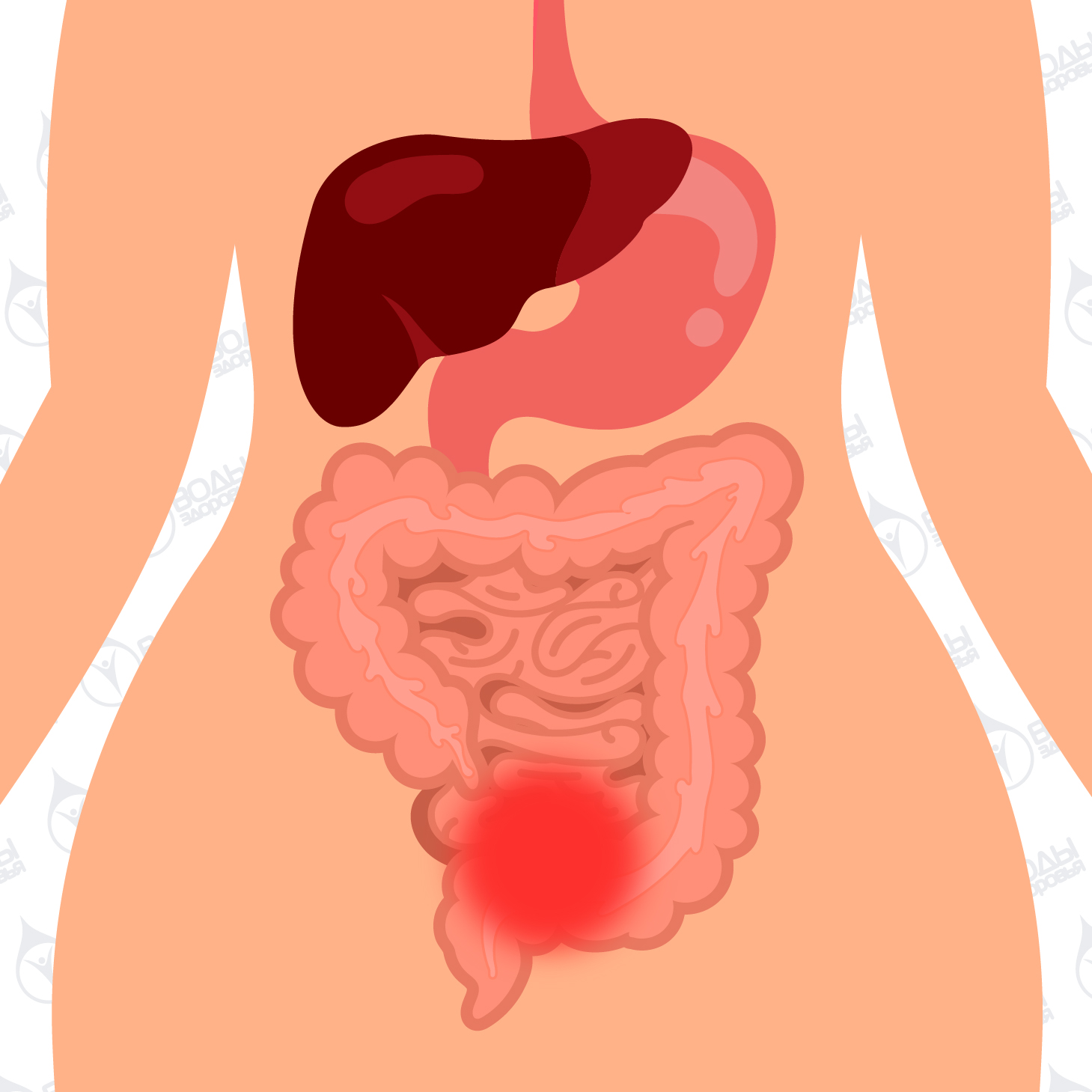 Тем не менее, следует обратиться к врачу, если в этот период наблюдаются следующие симптомы:
Тем не менее, следует обратиться к врачу, если в этот период наблюдаются следующие симптомы:
- Диарея более двух дней;
- Стул с кровью или слизью;
- Резкая потеря веса;
- Боли в животе;
- Обезвоживание.
Чем лечить диарею при беременности
Если во время беременности у вас началась диарея, пейте как можно больше жидкости, избегайте продукты с высоким содержанием жира и сахара, не употребляйте молочные продукты, а также кофеиносодержащие напитки.
Обезвоживание — серьезный риск, особенно во время беременности, поэтому в первую очередь следует восстановить электролитный баланс с помощью жидкости и простой пищи:
| Фруктовые соки в умеренном количестве | Напитки без алкоголя и кофеина |
| Бананы | Картофель |
| Рис | Тосты |
| Сухари | Легкие супы и бульоны |
| Макаронные изделия | Яблочное пюре |
Узнайте с помощью Теста микробиоты Атлас о способности вашего организма расщеплять лактозу и глютен.
Боли в желудке и изжога во время беременности
Многие женщины во время беременности испытывают боли в желудке, особенно его верхней части, а также изжогу — чувство жжения в груди и пищеводе.
Чаще это наблюдается в третьем триместре, приблизительно после 27 недели. Это неприятное, но естественное явление при беременности: ребенок растет внутри матки и давит на другие органы, в том числе на желудок. А гормоны заставляют мышцы расслабляться, из-за чего кислота из желудка попадает в пищевод и раздражает его. Помимо этого болезненные ощущения могут быть вызваны проблемами с некоторыми органами как желчный пузырь, или воспалением поджелудочной железы.
Симптомы изжоги при беременности:
- Жжение в груди и пищеводе;
- Чувство переедания, тяжести или вздутия;
- Отрыжка, в том числе с кислотой и/или частицами еды;
- Тошнота.
Избежать спазмы и изжогу при беременности вряд ли удастся. Однако некоторые советы могут помочь снизить их частоту:
Курение и алкоголь: помимо известных факторов вреда организму матери и ребенка, табачный дым также расслабляет мышцы нижней части пищевода, позволяя кислоте попадать в пищевод. А алкоголь провоцирует изжогу и кислотный рефлюкс.
А алкоголь провоцирует изжогу и кислотный рефлюкс.
Несмотря на то, что боли в желудке и изжога часто сопровождают беременности, к боли в области живота, особенно в третьем триместре, следует относиться серьезно. Это может быть признаком преждевременных родов или отслойки плаценты, и подвергает риску мать и ребенка.
Если во время беременности вы испытываете сильную боль в животе, которая сопровождается следующими симптомами, как можно скорее обратитесь за медицинской помощью:
| Боль в животе и повышение температуры | Кровотечение |
| Регулярные судороги | Необычные выделения из влагалища / кровянистые выделения |
| Рвота | Боль в пояснице |
| Болезненные ощущения или жжение при мочеиспускании | Сильная боль, которая длится 30–60 минут |
Вздутие живота, запоры и микробиота во время беременности
Метеоризм — вздутие живота из-за скопления газов.
Вот несколько простых правил, которые помогут улучшить перистальтику кишечника и избежать запоров и вздутия:
- Если вы обычно не едите много клетчатки и трудно перевариваемых продуктов как бобовые, старайтесь постепенно вводить их в рацион;
- Не злоупотребляйте газированными напитками и жирной пищей;
- Больше двигайтесь;
- Пейте больше жидкости.
Если вздутие живота и запор сопровождаются сильной болью, которая длится более 30 минут, или если у вас запор в течение двух или более недель, обратитесь к врачу.
Микробиота и бактерии кишечника во время беременности
Во время беременности женское тело претерпевает много изменений, и это может повлиять на микробиоту — экосистему бактерий, живущих в кишечнике. Триллионы микроорганизмов выполняют важную работу для всего организма: синтезируют витамины и важные кислоты, поддерживают работу вашего кишечника и защищают его от заболеваний и воспаления.
Дополнительный приток женских гормонов, который сопровождает беременность, изменяет работу кишечника и влияет на микробиоту. Это хорошо, потому что бактериальное сообщество постоянно подстраивается под внешние и внутренние условия, чтобы не отставать от потребностей тела.
Это хорошо, потому что бактериальное сообщество постоянно подстраивается под внешние и внутренние условия, чтобы не отставать от потребностей тела.
Тест микробиоты Атлас поможет понять, как подготовить ваш кишечник к будущей беременности и уменьшить риск проблем с пищеварением.
☝️ Взять на заметку
Теперь у вас есть все необходимые знания и инструменты, которые помогут справиться с проблемами пищеварения во время беременности. Они довольно разнообразны и вполне естественны, но в некоторых случаях необходимо немедленно обратиться за медицинской помощью:
- Рвота с кровью;
- Кровь в стуле;
- Диарея более двух дней;
- Запор более двух недель;
- Резкая потеря веса;
- Сильные боли, мешающие вести повседневную деятельность;
- Затруднение дыхания;
- Боль при глотании или затруднение глотания;
- Чрезмерная усталость.
Form
- Mayo Clinic, Morning sickness, 2018
- Lindsey J Wegrzyniak, Treatment of Hyperemesis Gravidarum, 2012
- Edwards A.
 et al.,The Maternal Gut Microbiome During Pregnancy, 2018
et al.,The Maternal Gut Microbiome During Pregnancy, 2018 - National Health and Safety (NHS), Vomiting and morning sickness in pregnancy
- Kudzai Kanhutu, Travel and pregnancy: an infectious diseases perspective, 2011
- CDC, Pregnant travelers
- U.S. Department of Health and Human Services, Agency for healthcare research and quality, Abdominal Pain in Early Pregnancy
- Robyn Horsager-Boehrer, M.D., UT Southwestern Medical Center, Should pregnant moms be concerned about gastroenteritis?, 2018
- International Foundation for Gastrointestinal Disorders, Pregnancy and Irritable Bowel Syndrome, 2016
- NHS, Vomiting and morning sickness in pregnancy
- NHS, Severe vomiting in pregnancy
- Lindsey J Wegrzyniak et al., Treatment of Hyperemesis Gravidarum, 2012
- Karen Miles, Diarrhea during pregnancy, 2020
- Cleveland Clinic, Diarrhea
- You and your hormones, Progesterone
- Traci C. Johnson, MD, Pregnancy, Bloating, 2020
причины, симптомы и лечение в Москве
Гастрит – заболевание желудка, которое характеризуется воспалением слизистых стенок органа. Патология может протекать в острой и хронической стадии. У женщин, которые заболели гастритом до беременности, риски развития рецидивов во время вынашивания ребенка существенно возрастают. Связано это со снижением защитных функций организма, на фоне которого многие хронические заболевания обостряются, увеличением нагрузки на пищеварительные органы, гормональные перестройки. Лечение гастрита при беременности должно проводиться под строгим наблюдением врача, так как неграмотно проведенная терапия может вызвать серьезные осложнения.
Симптомы гастрита при беременности
Степень выраженности симптомов такого заболевания зависит от того, в какой форме оно протекает. Острый гастрит у беременных проявляется ярко выраженной симптоматикой:
- острая боль в желудке, усиливающаяся после еды;
- дискомфорт в желудке натощак;
- изжога, тошнота;
- отсутствие аппетита;
- желтый или серый налет на языке;
- нарушение общего самочувствия.
При хроническом течении симптоматика смазанная, и обостряется только в периоды рецидивов. Характерные признаки обострения:
- дискомфорт, болезненность в области желудка;
- вздутие живота;
- изжога, тошнота, обильная отрыжка;
- вялость, повышенная утомляемость;
- отсутствие аппетита, потеря веса.
Если беременная страдает гастритом с повышенной кислотностью, в общей клинической картине преобладают такие симптомы:
- постоянная изжога, усиливающаяся после еды;
- усиление боли в животе после приема пищи;
- расстройство стула.
При пониженной кислотности симптоматика другая:
- обильная отрыжка с неприятным, гнилостным запахом;
- постоянная тяжесть в желудке;
- тошнота, приступы рвоты;
- вздутие, урчание в животе.
Лечение гастрита при беременности
Лечением гастрита у беременных занимается врач-гастроэнтеролог. Чтобы подтвердить диагноз и подобрать максимально эффективную схему терапии, сначала необходимо сдать анализы и пройти инструментальную диагностику.
В период вынашивания ребенка назначаются только препараты, регулирующие кислотность желудка. При повышенной кислотности используются антациды, при пониженной – желудочные ферменты, стимулирующие секреторную функцию. Чтобы устранить болевой синдром, назначаются спазмолитики, например, «Но-Шпа». Дополнительно могут быть назначены пребиотики, нормализующие кишечную микрофлору.
Помимо приема медикаментозных средств, необходимо соблюдать специальную диету, во время которой рекомендуется ограничить употребление острого, соленого, копченого, жирного. Рацион желательно разнообразить такими группами продуктов:
- цельнозерновые каши;
- кисломолочные продукты: кефир, ряженка, творог, сметана, молоко средней жирности;
- овощные супы, рагу;
- нежирное мясо, рыба;
- молочные кисели;
- свежие не кислые фрукты, овощи, зелень;
- лечебная минеральная вода, подобранная врачом с учетом характера кислотности желудка.
Что делать при боли в желудке при беременности: лечение и профилактика
Дата публикации: 19.08.2019
Боль в желудке – один из бессменных спутников беременности. В этот непростой для каждой женщины период организм претерпевает значительные изменения, поэтому легкий периодический дискомфорт в области эпигастрия – довольно распространенное явление. В некоторых случаях периодическая несильная боль в животе может возникать по естественным причинам, связанным с беременностью, однако иногда этот симптом свидетельствует о наличии определенных проблем со здоровьем. Как снять приступ желудочной боли во время вынашивания малыша, в каких случаях следует обращаться к врачу и когда помощь должна быть безотлагательной? Давайте рассмотрим основные причины патологического состояния и способы его лечения.
Причины болезненных ощущений
Боли в желудке могут возникать при беременности по разным причинам, как по естественным, так и в связи с обострением или развитием заболевания. К сожалению, будущим мамам сложно лечить такое отклонение, поскольку большинство лекарств могут навредить малышу. Тем не менее, разобравшись с факторами, провоцирующими боль, можно существенно облегчить состояние. Что же может спровоцировать неприятный недуг?
- Увеличение матки. Эта причина болезненности в районе эпигастрия – одна из наиболее распространенных. Постоянно растущая матка оказывает давление на внутренние органы, смещает желудок и кишечник, в результате чего процессы пищеварения могут нарушаться. Конечно, изменить фактор, присущий каждой беременности, у вас не получится, однако можно убрать приступы или хотя бы снизить их интенсивность, наладив рацион. Отдавайте предпочтение легкоусвояемым продуктам, питайтесь чаще, но маленькими порциями, и боли в желудке постепенно отступят.
- Переедание. Бытует ошибочное мнение, что во время беременности женщина может есть столько, сколько ей хочется. Такое пищевое поведение губительно для желудка: регулярное переедание и ненормированный график приемов пищи может вызвать несварение, расстройство желудка и регулярные боли. Не отказывайте себе в маленьких гастрономических радостях, но старайтесь все же соблюдать принципы умеренности и здорового питания.
- Токсикоз. Гормональная перестройка может вызывать тошноту, рвоту, слабость и боли в желудке. Такое состояние чаще встречается в первом и последнем триместре. Его сложно купировать – в большинстве случаев токсикоз отступает самостоятельно после 12 недели беременности. Постарайтесь кушать хотя бы понемногу, включая в рацион продукты, которые не провоцируют тошноту и боли – так симптомы будут менее выраженными.
- Аллергия. Во время беременности у женщины могут проявляться аллергические реакции, которых ранее не было. В этом случае важно выявить пищевой аллерген и убрать его из рациона – тогда боли в желудке пропадут самостоятельно.
- Запоры. В третьем триместре у беременных выделяется высокий процент гормонов, способствующих расслаблению маточной мускулатуры, которые оказывают действие и на кишечник. Низкий тонус пищеварительного тракта приводит к застою пищи, проблемам с опорожнением кишечника, которые могут провоцировать боли в животе. Чтобы этого не происходило, включайте в меню послабляющие продукты: кефир, натуральные йогурты, свеклу, чернослив и т.д. Старайтесь пить побольше жидкости – нормальный водный баланс облегчит продвижение пищи.
- Изжога. Сильная, пронзительная боль в желудке может быть связана с приступами изжоги. Иногда гормоны беременности вызывают расслабление клапана, отделяющего желудок от пищевода, поэтому кислотосодержащий желудочный сок попадает в просвет пищевода и, как следствие, вызывает раздражение слизистой. Чтобы облегчить это состояние, уменьшите размер порции, увеличив частоту приемов пищи. Старайтесь не принимать горизонтальное положение в течение пары часов после еды, ужинайте пораньше, а на ночь приподнимайте изголовье кровать таким образом, чтобы пищевод находился выше желудка. Эффективными в этом случае могут быть также разрешенные лекарства и народные средства, облегчающие пищеварение, однако перед их приемом следует проконсультироваться с лечащим врачом.
- Обострение хронических заболеваний ЖКТ. Если до беременности у женщины наблюдались проблемы с желудком, во время вынашивания малыша они могут обостриться, ведь организм находится в особо уязвимом положении. В этом случае следует пройти тщательную диагностику и получить консультацию гастроэнтеролога, который назначит эффективное лечение с учетом всех ограничений, актуальных для беременных.
- Инфекционный процесс. При беременности иммунитет становится слабее, поэтому нельзя исключать различные бактериальные, вирусные или грибковые инфекции. Если боли в желудке сопровождаются резким повышением температуры, рвотой, тошнотой, слабостью и головокружением, следует как можно быстрее обратиться в больницу – только врач сможет назначить корректное и эффективное лечение.
В каких случаях следует вызвать скорую?
Боль в животе не всегда безопасна – иногда она может сигнализировать о серьезных патологиях, требующих безотлагательного лечения. Стоит как можно быстрее обратиться к врачу или вызвать скорую в следующих случаях:
- если боль в желудке отдает в поясницу;
- при наличии кровянистых выделений из влагалища;
- когда приступы напоминают схватки и постепенно усиливаются;
- при рвоте с примесью крови;
- если не удается снизить интенсивность боли в желудке в течение часа.
Что делать при боли в желудке?
Самостоятельное лечение при беременности чревато серьезными последствиями для малыша и будущей матери, поэтому первое, что вам следует сделать при регулярных приступах боли в желудке – проконсультироваться со своим лечащим врачом. Только он знает индивидуальные особенности вашего организма и тонкости течения беременности, а потому может порекомендовать, какие препараты или народные средства стоит принять для облегчения состояния.
При боли в желудке во время беременности доктор может назначить:
- ферментативные лекарственные средства для облегчения пищеварения;
- сорбенты, разрешенные при беременности – смекту, активированный уголь и т.д.;
- минеральную воду без газа;
- народные средства: иван-чай, отвар ягод шиповника, мятный настой, чай с валерианой и другими расслабляющими травами.
Единственное, что вы можете сделать самостоятельно, чтобы снизить частоту и интенсивность боли в животе – пересмотреть собственный рацион. Постарайтесь придерживаться принципов здорового питания, ешьте часто и понемногу, исключите жирные, жареные, соленые, копченые и консервированные продукты, при изжоге откажитесь от большого количества цитрусовых и шоколада, отваривайте продукты или готовьте их на пару, пейте побольше чистой воды – так вы сможете значительно улучшить пищеварение, избавившись от неприятных симптомов в эпигастрии.
Не стоит пытаться перетерпеть боль – от грамотной медицинской помощи зависит не только ваше здоровье, но и правильное развитие малыша в утробе, поэтому при ухудшении состояния следует обратиться за помощью к специалисту. При своевременном выявлении проблемы можно восстановить собственное здоровье без малейшей угрозы для развивающейся беременности!
Мне нравится 0
Похожие посты
Оставить комментарий
что делать, если болит желудок?
Трудно найти человека, которому бы хоть раз не ставили диагноз «гастрит» — многие обозначают этим словом любое беспокойство в области желудка. На самом деле настоящий гастрит — воспаление стенки желудка — встречается не так уж часто, а диагностировать его можно, только изучив под микроскопом кусочек ткани.
Если такой образец ткани не взят, то нельзя однозначно говорить о воспалении, даже когда внутреннюю поверхность желудка осмотрели с помощью гастроскопии и увидели покраснение или эрозии (поверхностные язвочки). Поэтому врачи используют два разных понятия: «гастрит» (собственно воспаление) и «гастропатия» (состояние, когда стенка желудка повреждена, но воспаления нет).
Как отличить одно состояние от другого и вылечиться, разбираемся вместе с врачами: кандидатом медицинских наук, гастроэнтерологом, генеральным директором клиники доказательной медицины «Рассвет», автором книги «Кишечник с комфортом» Алексеем Парамоновым и кандидатом медицинских наук, гастроэнтерологом GMS Clinic Алексеем Головенко.
Почему желудок воспаляется
Желудок содержит агрессивную среду: желудочный сок — это соляная кислота и ферменты. При этом сам себя орган не переваривает: у кислоты нет доступа к оболочке желудка, защищенной слоем слизи. Агрессивному воздействию желудочного сока подвергаются только те участки, где этот слой разрушен.
Обезболивающие препараты (нестероидные противовоспалительные средства) и алкоголь — враги защитного слоя.
Их воздействие со временем изменяет свойство слизи. В результате кислота начинает влиять на желудок — и развивается гастропатия, и в дальнейшем может возникнуть язва. А вот связь между острой пищей, копченостями, волокнистыми продуктами и повреждением слизистой желудка учеными не доказана.
Помимо внешних воздействий, на состояние желудка могут повлиять внутренние факторы — например, существует аутоиммунный гастрит. Острое воспаление может развиться из-за вирусной инфекции и, как правило, быстро проходит, не требуя лечения.
Нужно ли бояться Helicobacter pylori
Бактерия Helicobacter pylori (хеликобактер) способна расщеплять слизь, обнажая стенку желудка. Ее «цель» — добраться к последней и спровоцировать постоянное воспаление или язву, а затем вызвать предраковое состояние — метаплазию. Интересно, что хеликобактер есть у большинства людей (например в России — у 80 % населения) — и это продолжается уже больше пятидесяти тысяч лет.
На вопрос «почему человечество до сих пор не вымерло от рака желудка?» ответ простой: у большинства носителей инфекции воспаление все-таки не развивается. Это происходит благодаря тому, что иммунная система и хеликобактер достигают «вооруженного нейтралитета»: бактерии сложно взаимодействуют с иммунитетом человека и побеждают лишь иногда. Однако риск все равно остается — а облегчить микроорганизмам доступ к желудку несложно, если часто пьешь обезболивающие или злоупотребляешь алкоголем.
Всего несколько лет назад считалось, что выявлять и уничтожать хеликобактер нужно только в отдельных случаях. Сегодня это показано почти всем взрослым пациентам: эксперты уверены, что бактерия — главный провокатор рака желудка. Согласно рекомендациям Киотского глобального соглашения по Helicobacter pylori-ассоциированному гастриту, обследоваться и лечиться необходимо с двенадцати лет. Европейские консенсусные рекомендации немного отличаются: избавляться от хеликобактера следует всем, кто живет в странах высокого риска по раку желудка (в частности в России и Японии), пациентам, у которых есть плохая наследственность, гастрит, язвенная болезнь, любые «желудочные» жалобы, железодефицит, дефицит витамина В12, а также тем, кто принимает обезболивающие и противосвертывающие препараты.
Алексей Парамонов обращает внимание, что ущерб, наносимый хеликобактером, у разных людей разный, но риск развития злокачественной опухоли желудка повышен у каждого носителя. По словам врача, особенно важно устранить бактерию тем, кто вынужден долго принимать противокислотные средства (омепразол, лансопразол, эзомепразол). Эти препараты способствуют развитию атрофии слизистой желудка — а это первый шаг к раку, если микробы не уничтожены. Но есть и хорошая новость: своевременные методы борьбы с этими бактериями позволяют слизистой полностью восстановиться.
С чем легко перепутать гастрит
По словам гастроэнтеролога Алексея Головенко, большинство симптомов, которые многие связывают с «гастритом», не имеют отношения ни к воспалению, ни к язве желудка, ни к опасной бактерии. Чувство тяжести в животе после еды, распирание «под ложечкой», тошнота или резкая слабость после жирной пищи чаще всего говорят о функциональной диспепсии — то есть нарушении процесса пищеварения. В первую очередь речь идет о нарушении моторики (двигательной активности) пищеварительных органов, которое может быть вызвано, например, стрессом. Для улучшения состояния обычно достаточно пропить прокинетики (например, домперидон или итоприд) — препараты, которые стимулируют моторику желудочно-кишечного тракта. Психотерапия и прием антидепрессантов также могут дать положительный результат, но они должны назначаться врачом.
Алексей Парамонов подчеркивает, что при любом дискомфорте в животе использовать классические обезболивающие небезопасно: большинство из них сами по себе могут привести к язве. Средство первой помощи при острой боли в желудке — это антацидные средства, нейтрализующие кислоту желудочного сока. Другой эффективный вариант — так называемые ингибиторы протонной помпы, они тоже снижают кислотность. Но посетить врача все равно нужно: важно понять причину недомоганий и пройти лечение. К примеру, беременные часто жалуются на так называемую рефлюксную болезнь или изжогу беременных, когда кислота из желудка попадает в пищевод. И если при гастрите или диспепсии соблюдать специальную диету не нужно (польза советских «столов» научно не доказана), то в этом случае рацион придется изменить. Такая диета не будет жесткой и уж точно не помешает развитию плода.
Если боль в верхней части живота, изжога, отрыжка, тошнота появились впервые и вам меньше сорока пяти лет, делать гастроскопию нет смысла: лечение диспепсии можно назначить, не заглядывая в желудок.
Согласно рекомендациям Американской коллегии гастроэнтерологов, гастроскопия актуальна тогда, когда есть вероятность обнаружить язву, метаплазию или опухоль. Симптомы таких состояний: дискомфорт при глотании, железодефицитная анемия, частая рвота, непреднамеренное снижение веса больше чем на 5 % за полгода. В противном случае достаточно выполнить дыхательный тест на хеликобактер и устранить бактерии, если они обнаружены. Только если после этого самочувствие не улучшилось, нужно пройти гастроскопию с биопсией — последняя обязательна для подтверждения гастрита и позволяет оценить риск развития рака желудка в будущем.
Если вам больше сорока пяти лет или у кого-то из близких родственников был рак желудка, то при первых «желудочных» жалобах врач назначит гастроскопию. Это обследование позволяет обнаружить не только гастрит, но и, например, воспаление пищевода (эзофагит) или язву. У малоприятной процедуры пока нет альтернативы, но, чтобы не мучиться, «глотая кишку», уже сейчас можно обследоваться под анестезией. Есть прогресс и в лечении язвенной болезни. Алексей Парамонов рассказывает, что еще двадцать лет назад справиться с ней можно было, удалив часть желудка. Теперь хирурги рекомендуют операцию только в экстренной ситуации, например при уже возникших осложнениях — а в остальных случаях поражённые участки желудка просто прижигают при помощи лазера или радиоволн.
Что делать, чтобы предотвратить болезнь
По сути, расправиться с Helicobacter pylori, отказаться от частого приема обезболивающих, не злоупотреблять спиртным и не делать слишком больших перерывов между приемами пищи — лучшая профилактика гастрита. А чтобы не допустить функциональной диспепсии (ведь именно она чаще всего вызывает дискомфорт в желудке), Алексей Головенко советует не забывать про тренировки: регулярная физическая активность уменьшает неприятные симптомы. Полезно также научиться легче переживать стресс — в этом может помочь медитация.
Почему народные средства и БАДы не помогут
Самолечение гастрита или язвы желудка биологически активными добавками, а также отваром подорожника, облепиховым маслом, барсучьим жиром и другими «находками» народной медицины, даже если они когда-то помогли вашей бабушке, по мнению экспертов, бесполезно и может даже ухудшить состояние. Пробуя «волшебную пилюлю», участвуешь в лотерее: подобные средства не проверены в клинических исследованиях, а значит, можно только догадываться, каким окажется результат.
Алексей Парамонов приводит случай, произошедший с его пациентом: у мужчины обнаружили три язвы желудка, но вместо назначенного лечения он отправился охотиться на барсука — вспомнил, что барсучий жир спасает от недуга. В результате жир на завтрак, обед и ужин спровоцировал сильное кровотечение из язв — спасти пациента удалось в последний момент. А после истребления хеликобактера и курса препаратов, понижающих кислотность, человеку удалось полностью выздороветь меньше чем за месяц.
Источник: wonderzine.com
Почему болит желудок при беременности?
Период вынашивания ребенка обычно сопровождается разными проявлениями неприятного характера: отеками, вздутием живота, болями в желудке. Все эти симптомы связаны с перестройкой организма. Почему болит желудок при беременности? Первый триместр характеризуется высоким уровнем прогестерона в организме матери, защищающего зарождающегося малыша от возможной материнской агрессии. Но защитные функции прогестерона, в то же время, влияют на мышцы кишечника, расслабляя их. Все это приводит к возникновению «неприятностей» в районе желудка: изжоге, коликам, болям и метеоризмам.
Причины болей в желудке при беременности
Любое расстройство ЖКТ – это призыв к действию, особенно в период беременности. Ведь в это время женщина отвечает не только за свое здоровье, но и за будущее физическое благополучие малыша.
Основные причины возникновения симптомов:
• Гастрит и отрыжка – пища переваривается не полностью, выделяется большое количество желудочного сока, нарушается моторика кишечника, возникают сбои в работе печени.
• Рефлюкс – возникает изжога, чувствуется наличие кислоты в ротовой полости. Это происходит из-за увеличения матки. Симптомы обычно исчезают после родов.
• Аллергические проявления – в период беременности возрастает чувствительность к некоторым компонентам в пище или напитках, что может стать привести к боли в области желудка.
• Вирусная инфекция – сопровождается рвотой, диареей, тошнотой. Если боли отдают в правый бок и принимают острый характер – возможно воспаление аппендикса.
• Утренний синдром у беременных – в результате токсикоза, по утрам возникает рвота и тяжесть в желудке. Функция печени снижается, а желчный пузырь работает в пол силы.
• Запоры – в результате расслабления мышцы живота или из-за нездорового питания возникает застой каловых масс в кишечнике. Запоры сопровождаются усталостью и упадком сил у беременных.
Иногда причиной того, почему болит желудок при беременности, может быть банальное переедание или нерациональное питание. А может, беременной просто захотелось слив или груш, и она вдоволь утолила свои желания, немного переусердствовав? Вздутие, боли в желудке и метеоризмы стали результатом таких опрометчивых действий. В любом случае, если ощущения стали острыми и регулярными – стоит обратиться к доктору.
Лечение
Процесс терапии беременных должен быть максимально щадящим, без использования медикаментов. Гомеопатические средства могут облегчить состояние больной, и снять напряжение в желудке. При повышенной кислотности и гастрите можно пить отвары из зверобоя, ромашки. Если же кислотность недостаточна (пониженная), тогда будут полезны отвары из фенхеля, чабреца. Можно пить минеральную воду по 1-2 стакана в день. Женщине следует соблюдать постельный режим и убрать из своего рациона «спорные» продукты – маринованные овощи, копчености, жареные блюда, острые приправы.
Также недопустимо наедаться на ночь, выпивая вечером только стакан нежирного кефира. При запорах следует включить в рацион продукты с клетчаткой. Натуральный цветочный мед очень помогает при болях в желудке. Его можно добавлять в чай или молоко по одной чайной ложке.
К какому врачу обратиться
Первым специалистом, с которым должна поделиться своей проблемой женщина, должен быть ее гинеколог. Он уже направит беременную к коллегам другого медицинского профиля, в зависимости от характера жалоб и сопутствующих факторов (наличия у беременной хронических заболеваний, наследственности и т.д.) Обычно акушер-гинеколог назначает комплексное обследование у нескольких специалистов для перестраховки.
Возможные специалисты:
• При изжоге и гастрите – гастроэнтеролог, терапевт;
• При острых болях будет полезна консультация хирурга.
Какие процедуры пропишет врач:
• УЗИ брюшной полости;
• Электрогастрография;
• Общий анализ крови.
На основе четких данных после всех исследований, женщина получит назначения врача. Здоровье беременной очень уязвимо, поэтому не стоит относиться легкомысленно к возникновению желудочных болей. Вовремя среагировав на сигнал бедствия, можно предотвратить развитие нежелательных осложнений. Ищете дизайн студия ? Только лучшие, современные дизайнерские идеи и продуманные решения.
Боль в животе при беременности — NHS
Боль или спазмы в животе (животе) часто встречаются при беременности. Обычно они не о чем беспокоиться, но иногда они могут быть признаком чего-то более серьезного, что необходимо проверить.
Вероятно, не о чем беспокоиться, если боль слабая и проходит, когда вы меняете положение, отдыхаете, моетесь или мочитесь. Но если у вас болит живот и вы беспокоитесь, позвоните акушерке или роддому.
Безобидные боли в животе, которые могут быть тупыми или острыми, могут быть вызваны:
- болью в связках (часто называемой «болью роста», так как связки растягиваются, чтобы поддержать растущую шишку) — это может ощущаться как резкая судорога сторона нижней части живота
- запор, который часто встречается при беременности (узнайте, как избежать запора)
- застрявший ветер
Срочный совет: немедленно позвоните акушерке, если у вас болит живот и:
- кровотечение или кровянистые выделения
- регулярные спазмы или спазмы
- выделения из влагалища, необычные для вас
- боль в пояснице
- боль или жжение при мочеиспускании
- боль сильная или не проходит после того, как вы отдохнули в течение 30 до 60 минут
Любой из этих симптомов может быть признаком того, что необходимо срочно проверить или лечить.
Важный: Обновление коронавируса (COVID-19)
Если вы здоровы, очень важно, чтобы вы ходили на все приемы и осмотрели состояние здоровья вас и вашего ребенка.
Если вы беременны, больницы и клиники позаботятся о том, чтобы вам было безопасно ходить на прием.
Если у вас появились симптомы COVID-19 или вы нездоровы с чем-то другим, кроме COVID-19, поговорите со своей акушеркой или родильным отделением.Они посоветуют, что делать.
Узнайте больше о беременности и COVID-19
Состояния, которые могут вызвать боль в животе и которые требуют срочного осмотра, включают:
Внематочная беременность
Это когда оплодотворенная яйцеклетка имплантируется вне матки, например, в маточную трубу. Беременность не может выжить, и ее необходимо удалить с помощью лекарств или хирургического вмешательства.
Симптомы обычно появляются между 4 и 12 неделями беременности и могут включать:
- боль в животе и кровотечение
- боль в кончике плеча
- дискомфорт при мочеиспускании или мочеиспускании
Подробнее о внематочной беременности
Выкидыш
Спазматические боли и кровотечение до 24 недель беременности иногда могут быть признаком выкидыша или угрозы выкидыша (когда кровотечение продолжается, но беременность продолжается).
Преэклампсия
Боль прямо под ребрами часто встречается на поздних сроках беременности из-за растущего ребенка и выдавливания матки под ребра.
Но если эта боль сильная или постоянная, особенно с правой стороны, это может быть признаком преэклампсии (высокого кровяного давления во время беременности), от которой страдают некоторые беременные женщины. Обычно это начинается через 20 недель или сразу после рождения ребенка.
Другие симптомы преэклампсии включают:
- сильная головная боль
- проблемы со зрением
- опухшие ступни, руки и лицо
Вам нужно будет наблюдать в больнице.
Узнайте больше о преэклампсии
Преждевременные роды
Если вы беременны менее 37 недель и у вас регулярно возникают спазмы или спазмы в животе, позвоните своей акушерке.
Это может быть признаком преждевременных родов, и вам необходимо находиться под наблюдением в больнице.
Отслойка плаценты
Это когда плацента начинает отделяться от стенки матки, обычно вызывая кровотечение и постоянную сильную боль, которая не приходит и не проходит, как при схватках.
Иногда возникает чрезвычайная ситуация, потому что это означает, что плацента не может должным образом поддерживать вашего ребенка.
Вам следует отправиться в больницу, чтобы вас и вашего ребенка проверили.
Подробнее об отслойке плаценты
ИМП (инфекция мочевыводящих путей)
ИМП часто встречаются во время беременности и обычно легко поддаются лечению. Они могут вызывать боль в животе и иногда, но не всегда, боль при мочеиспускании.
Узнайте больше об ИМП
Последняя проверка страницы: 20 июня 2021 г.
Срок следующего рассмотрения: 20 июня 2024 г.
Боль или спазмы в животе при беременности
Спазмы при беременности — это нормально?
Совершенно очевидно, что беспокоиться о боли в животе во время беременности и беспокоиться о том, что это является признаком выкидыша, вполне понятно.Но боли в животе или спазмы — обычное явление во время беременности, и обычно не о чем беспокоиться.
Умеренная боль в животе на ранних сроках беременности (в течение первых 12 недель) обычно вызвана расширением матки, растяжением связок по мере роста шишки, гормональным запором или задержкой ветра. Иногда это может ощущаться как «колющая» или легкая менструальная боль. Вам, вероятно, не о чем беспокоиться, если боль слабая и проходит, когда вы меняете позу, отдыхаете, какаете или уносите ветер.
Вы также можете почувствовать легкий дискомфорт или спазмы, напоминающие менструальный цикл, в конце беременности.Не о чем беспокоиться, но если у вас возникнут какие-либо проблемы, позвоните своей акушерке.
Когда мне следует сообщать о боли в животе при беременности?
Боль в животе может сильно беспокоить беременных. Боль может заставить вас бояться худшего, например выкидыша. Важно прислушиваться к своим инстинктам. Если вас беспокоят боли или вы просто чувствуете, что что-то не так, обратитесь к акушерке. Не бойтесь тратить чье-то время. Всегда лучше все проверить.
Если вы испытываете постоянную боль в животе (боль, которая не проходит) или спазмы, или если боль возникает внезапно, вам следует немедленно обратиться к врачу или акушерке.
На какие боли в животе и спазмы следует обращать внимание при беременности?
Большинство болей в животе и спазмов во время беременности — это не о чем беспокоиться. Но есть некоторые симптомы, о которых вам следует знать, поскольку они могут быть признаком чего-то более серьезного.
Если вы чувствуете какую-либо из следующих болей, , даже если вы не испытываете никаких других симптомов, перечисленных , немедленно позвоните своей акушерке, врачу или в больницу.
Сильная боль в нижней части живота с одной стороны на ранних сроках беременности
Эта боль может быть признаком внематочной беременности. Другие симптомы могут включать:
Сильные спазмы в животе с или без кровотечения, которое длится несколько часов
Это может быть признаком выкидыша или отслойки плаценты.
Регулярные болезненные схватки / спазмы до 37 недель
Это может быть признаком преждевременных родов, особенно если у вас также есть:
- либо медленная струйка, либо поток прозрачной или розоватой жидкости из влагалища, либо любое увеличение выделений из влагалища
- необычная боль в спине
- спазмы, похожие на сильные менструальные боли
- чувство давления в нижней части живота (таз).
Сильная боль в животе, которая не проходит,
Эта боль может быть признаком отслойки плаценты. Другие симптомы могут включать:
- нежность при надавливании животом
- Боль в спине с кровотечением или без него.
Боль в верхнем отделе желудка
Боль под ребрами часто встречается на поздних сроках беременности, потому что ваш ребенок растет, а матка подталкивается вверх под ребрами. Но если эта боль сильная или постоянная, особенно с правой стороны, это может быть признаком преэклампсии.Другие симптомы могут включать:
- внезапное увеличение отека на лице, руках или ногах
- очень сильная головная боль или тупая головная боль, которая не проходит
- Проблемы со зрением, такие как размытость или мигание света
- рвота или просто плохое самочувствие.
Преэклампсия обычно развивается во второй половине беременности (примерно от 20 недель).
Боль внизу живота или тупая боль в спине
Позвоните своей акушерке, если у вас есть эта боль и одно или несколько из следующих:
- боль или дискомфорт при мочеиспускании
- частая потребность в мочеиспускании (сама по себе это обычное явление при нормальной беременности)
- повышенная температура (более 37.5 ° С)
- плохо пахнущая, мутная или кровавая
- тошнота и рвота.
Это симптомы инфекции мочевыводящих путей. Это не экстренная ситуация, но ее следует лечить как можно скорее.
Какой еще боли в животе мне следует ожидать?
схватки Брэкстона-Хикса
Сокращения Брэкстона-Хикса — признак того, что мышцы матки напрягаются. Это может произойти уже с 16 недели, но чаще встречается на более поздних сроках беременности.
схваток Брэкстона-Хикса:
- нерегулярно (с интервалом более 10 минут)
- кратковременный
- больше неудобно, чем больно.
Вам не нужно связываться с родильным отделением или акушеркой, если схватки не станут болезненными и регулярными (с интервалом менее 10 минут).
Схватки / спазмы после 37-40 недель могут быть признаком ранних стадий родов. Это называется латентной фазой родов.
Информация и поддержка по внематочной беременности
Что такое внематочная беременность?
При внематочной беременности оплодотворенная яйцеклетка начинает расти где-то в другом месте, кроме нормальной слизистой оболочки матки, обычно в одной из маточных труб.Внематочная беременность встречается примерно у 1 из 100 беременностей.
Внематочная беременность создает потенциально опасную для жизни ситуацию для матери, поэтому очень важно быстро вылечить ее. К сожалению, спасти беременность, если она внематочная, не представляется возможным. С этим может быть трудно смириться. Вы можете бесплатно поговорить с акушеркой Томми о том, через что вы проходите. Вы можете позвонить им по телефону 0800 0147 800 (с понедельника по пятницу, с 9 до 17) или по электронной почте по адресу [электронная почта защищена]. Все наши акушерки обучены оказанию помощи при тяжелой утрате.
Что вызывает внематочную беременность?
Внематочная беременность может быть у любой женщины. Фактически, около трети женщин, перенесших внематочную беременность, не имеют известных факторов риска. Но есть некоторые вещи, которые могут увеличить риск внематочной беременности. К ним относятся:
- воспалительное заболевание органов малого таза (воспаление женской репродуктивной системы, обычно вызванное инфекцией, передающейся половым путем)
- предыдущая внематочная беременность (риск повторной внематочной беременности составляет около 10%)
- предыдущая операция на фаллопиевых трубах, например, неудачная женская стерилизация
- лечение бесплодия, такое как ЭКО
- беременность при использовании противозачаточных средств, таких как внутриматочная спираль (ВМС) или внутриматочная система (ВМС) для контрацепции
- курение
- возраст (наиболее высок риск для беременных в возрасте от 35 до 40 лет).
Каковы признаки и симптомы внематочной беременности?
Обратитесь к своему терапевту или позвоните в NHS 111, если у вас комбинация любого из перечисленных ниже симптомов и вы думаете, что можете быть беременны, даже если у вас не было положительного теста на беременность.
Симптомы внематочной беременности обычно развиваются между 4 и 12 неделями беременности.
Вагинальное кровотечение
Вагинальное кровотечение во время беременности имеет тенденцию немного отличаться от обычного периода.Он часто начинается и останавливается, может быть водянистым и темно-коричневого цвета.
Вагинальное кровотечение во время беременности может быть обычным явлением и не обязательно признаком серьезной проблемы, но вам всегда следует обращаться за медицинской помощью , если оно у вас есть.
Боль в животе
У вас может быть боль в животе, обычно внизу с одной стороны. Он может развиваться внезапно или постепенно, может быть стойким или приходить и уходить.
Любая боль в животе может быть вызвана только желудочной болезнью, задержанным дыханием или чем-то неизвестным.Но важно получить медицинскую консультацию, если она у вас есть.
Боль в плече
Боль в кончике плеча — это необычное ощущение боли в месте, где заканчивается плечо и начинается рука. Если вы испытаете это, вам следует немедленно обратиться за медицинской помощью.
Мы не совсем понимаем, почему возникает эта боль. Считается, что это связано с наличием жидкости или крови, просачивающейся в таз или нижнюю часть живота, что случается при внематочной беременности. В этой области есть нервы, которые связаны с вашим плечом.Раздражение этих нервов может вызвать боль в кончике плеча.
Дискомфорт при посещении туалета
Вы можете испытывать боль, когда собираетесь помочиться или помочиться. У вас также может быть понос или запор.
Некоторые изменения вашего нормального мочевого пузыря и кишечника являются нормальным явлением во время беременности. Эти симптомы могут быть вызваны инфекциями мочевыводящих путей и желудочными заболеваниями. Но все же получить медицинскую консультацию — это хорошая идея.
Симптомы разрыва
В некоторых случаях внематочная беременность может стать достаточно большой, чтобы вскрыть маточную трубу.Это называется разрывом.
Разрывы очень серьезные. Операцию по восстановлению маточной трубы необходимо провести как можно скорее.
Признаки разрыва включают сочетание:
- резкая, внезапная и сильная боль в животе
- сильное головокружение или обморок
- плохое самочувствие
- выглядит очень бледным.
Разрыв может быть опасным для жизни, но, к счастью, он встречается редко и поддается лечению, если с ним справиться быстро.Смерть от разрывов в Великобритании крайне редка.
Как лечится внематочная беременность?
К сожалению, единственный способ вылечить внематочную беременность — это ее прерывание. Это может быть очень неприятно, и впоследствии вам может потребоваться поддержка, чтобы смириться с тем, что произошло.
Ваша медицинская бригада расскажет вам о возможных вариантах и о том, что это значит для вас. Не все эти варианты подойдут и будут зависеть от:
- сколько вы недель беременности
- ваши симптомы (например, сколько вы испытываете боли)
- при сильном кровотечении в желудке
- ваш уровень ХГЧ (гормона беременности)
- , что есть в вашей местной больнице.
Важно, чтобы вы понимали все возможные варианты и то, что это может означать для вас и вашей способности снова забеременеть (если вы этого хотите). Не бойтесь задавать столько вопросов, сколько вам нужно, и высказывать любые опасения по поводу происходящего.
Существует 3 варианта лечения внематочной беременности.
Ожидающий менеджмент
Вынашивание беременности означает ожидание естественного завершения беременности (выкидыша) без лечения.Обычно это возможно только тогда, когда беременность все еще находится на ранней стадии и у вас мало или совсем нет симптомов.
Вашему врачу необходимо будет проверять ваш уровень ХГЧ (гормоны беременности) каждые несколько дней, пока он не вернется к норме. Это необходимо для того, чтобы беременность полностью закончилась. Возможно, вам понадобится больше ультразвуковых исследований.
Узнайте больше о выжидательной тактике.
Лекарство
Вам введут лекарство в виде инъекции. Это останавливает развитие беременности, и она постепенно исчезнет.Если вам дают лекарства, фаллопиевы трубы не удаляются.
Возможно, вам придется переночевать в больнице. Многие женщины в первые несколько дней испытывают некоторую боль, но это должно исчезнуть, если вы примете парацетамол.
Вам нужно будет вернуться в больницу в первую неделю, а затем один раз в неделю для проверки уровня ХГЧ. Чтобы убедиться, что беременность полностью закончилась, может потребоваться несколько недель, и вам могут потребоваться дополнительные ультразвуковые исследования. В это время нельзя заниматься сексом. Вам также следует избегать беременности, используя надежные средства контрацепции в течение как минимум 3 месяцев.
Некоторым женщинам, принимающим лекарства, может потребоваться операция.
Хирургия
Цель операции — удаление внематочной беременности. Операция будет либо лапароскопией (тип хирургии замочной скважины), либо лапаротомией (открытая операция). Если у вас открытая операция, восстановление может занять больше времени.
Возможно, вам удалили маточную трубу (это называется сальпингэктомией). Это снизит риск повторной внематочной беременности в следующий раз.
Если у вас только одна трубка или ваша другая трубка не выглядит здоровой, вам может быть рекомендована сальпинготомия.Эта операция направлена на удаление беременности без удаления трубки. Это означает, что у вас более высокий риск повторной внематочной беременности, но вы все равно сможете забеременеть естественным путем.
Вам могут предложить повторный прием к гинекологу, особенно если вам сделали экстренную операцию. Если вам не удаляли маточную трубу, вам нужно будет проверять уровень ХГЧ, пока он не вернется к норме.
В аварийной ситуации
Если произошел разрыв маточной трубы, вам потребуется экстренная операция по удалению разорванной трубы и беременность.Вашим врачам нужно будет действовать быстро, поэтому они, возможно, решат оперировать вас.
Смогу ли я иметь ребенка в будущем?
Для большинства женщин внематочная беременность — это «разовое» событие, которое больше не повторяется. Даже если у вас только одна маточная труба, ваши шансы снова забеременеть незначительно снижаются.
Если вы снова забеременеете, вам могут предложить ультразвуковое сканирование на сроке от 6 до 8 недель, чтобы подтвердить, что беременность развивается в утробе матери.
Поговорите со своим терапевтом, если вы не хотите снова забеременеть. Некоторые формы контрацепции могут быть более подходящими после внематочной беременности.
Как вы относитесь к внематочной беременности
Внематочная беременность может иметь огромное влияние на ваше психическое здоровье. Все разные, но у вас, вероятно, будет много чувств и эмоций, и вам, возможно, понадобится время, чтобы смириться с потерей ребенка. Некоторым женщинам также может потребоваться время, чтобы осознать, что они тоже могли потерять свою жизнь.
Возможно, со временем вы захотите попробовать еще одного ребенка. Постарайтесь помнить, что вероятность нормальной беременности в следующий раз намного выше, чем вероятность повторной внематочной беременности.
Возможно, вам будет полезно:
- поговорите со своим партнером, семьей или друзьями о том, как вы себя чувствуете
- Спросите у своей бригады, какая поддержка доступна — они могут направить вас к консультанту, который специализируется на поддержке людей, страдающих внематочной беременностью.
- бесплатно поговорите с акушеркой Томми с 9:00 до 17:00, с понедельника по пятницу, по телефону доверия 0800 0147 800 или по электронной почте [адрес электронной почты защищен]
- посетите Фонд внематочной беременности для получения дополнительной поддержки и информации.
Информация об отслойке плаценты | Томми
Плацента перерабатывает питательные вещества, отходы и кислород вашего ребенка, перекрывая кровообращение вашего ребенка с вашим собственным. Он находится внутри матки рядом с вашим ребенком и прикреплен к стенке матки. Он связан с ребенком пуповиной, которая прикрепляется к животу ребенка.
Отслойка плаценты (обсуждается здесь) и низкорасположенная плацента — это состояния, связанные с плацентой, которые могут вызвать преждевременные роды.
Отслойка плаценты — это серьезное заболевание, при котором плацента начинает отделяться от внутренней стенки матки до того, как ребенок родится. Это чрезвычайная ситуация, потому что это означает, что система поддержки ребенка не работает.
Исследования показывают, что отслойка плаценты затрагивает до 1% беременностей (хотя есть подозрения, что фактическая цифра может быть выше, поскольку ее не всегда можно диагностировать). В этом состоянии плацента частично или полностью отделяется от стенки матки до того, как ребенок родится.Это может быть вызвано ударами, такими как автомобильная авария, или может быть связано с таким состоянием, как преэклампсия или ограничение роста плода, также известное как ограничение внутриутробного развития или ЗВУР.
Когда происходит отслойка плаценты, она повреждается, и ребенок не может нормально развиваться.
Симптомы отслойки плаценты
- боли в спине и животе
- схваток
- нежная матка
- вагинальное кровотечение.
Если вы страдаете от любого из вышеперечисленных симптомов, немедленно обратитесь за медицинской помощью, поскольку они могут указывать на неотложную ситуацию.
В большинстве случаев отслойка плаценты диагностируется на основании очевидной кровопотери.
Однако это также может быть скрытая или «тихая» отслойка, при которой кровь застревает между стенкой матки и плацентой, поэтому кровотечение незначительное или отсутствует. В этом случае это будет диагностировано, когда женщина сообщит о боли в спине или животе.
Уровень боли зависит от тяжести отслойки. Менее серьезная отслойка может ощущаться как синяк. Сильная отслойка будет очень болезненной.
Прочтите об исследовании плаценты, которое проводит Tommy’s
Факторы риска отслойки плаценты
Отслойка плаценты более вероятна, если мать:
- имелась отслойка плаценты в анамнезе
- курильщик
- употребляет кокаин или амфетамин
- имеет хроническое высокое кровяное давление
- — преэклампсия
- получил удар в живот или косвенную травму, которая могла повлиять на плаценту У
- внутриутробная инфекция.
Чтобы снизить риск, избегайте курения во время беременности и употребления уличных наркотиков во время беременности.
Что означает отслойка плаценты для меня и моего ребенка?
Последствия отслойки плаценты и лечение зависят от ее тяжести. Если вам меньше 34 недель, и только небольшая часть плаценты оторвалась от матки, за вами будут внимательно следить, чтобы убедиться, что ребенок растет правильно, и следить за признаками начала родов.
Если есть риск того, что ваш ребенок не будет расти должным образом, могут быть вызваны роды.
Если отслойка более серьезная, вы теряете много крови и ребенок находится в тяжелом состоянии или рискует не расти должным образом, вам может потребоваться стимуляция родов или экстренное кесарево сечение.
В дополнение к любым проблемам, которые могут возникнуть у ребенка в результате отслойки плаценты, существуют риски для здоровья, связанные с ранними родами. Это зависит от того, на каком этапе беременности вы находитесь.
Преэклампсия | Tommy’s
Насколько распространена преэклампсия?
Преэклампсия может варьироваться от легкой до тяжелой.Легкая преэклампсия встречается до 6% беременностей. Тяжелые случаи встречаются реже и развиваются примерно от 1 до 2% беременностей.
Преэклампсия с ранним началом (преэклампсия, диагностированная до 34 недель), как правило, более серьезна, чем преэклампсия с поздним началом. Но преэклампсия с ранним началом встречается гораздо реже.
Что вызывает преэклампсию?
Эксперты точно не знают, что вызывает преэклампсию. В Tommy’s мы финансируем исследования, чтобы выяснить, почему это происходит и как это остановить.
Это может произойти, когда есть проблема с плацентой. Плацента передает ребенку кислород, питательные вещества и антитела из вашей крови. Считается, что преэклампсия развивается, когда кровоснабжение плаценты не такое сильное.
Есть ли что-нибудь, что увеличивает мой риск развития преэклампсии?
Есть некоторые вещи, которые могут увеличить риск развития преэклампсии. Вы подвергаетесь более высокому риску, если:
- у вас было высокое артериальное давление до беременности
- Ваше кровяное давление было высоким при предыдущей беременности
- у вас был диабет или заболевание почек до беременности
- у вас аутоиммунное заболевание, например волчанка или антифосфолипидный синдром.
Другие факторы, которые могут немного увеличить ваши шансы на развитие преэклампсии, включают, если:
- вам 40 лет и старше
- это ваша первая беременность
- последняя беременность была более 10 лет назад
- у вас или члена вашей семьи была преэклампсия до
- у вас высокий ИМТ
- вы ожидаете более одного ребенка.
Что я могу сделать, чтобы предотвратить преэклампсию?
Нет гарантированного способа предотвратить преэклампсию.Лучше всего ходить на все дородовые консультации и следовать советам лечащего врача.
Вам могут назначить аспирин в низких дозах (75–150 мг) один раз в день с 12 недель беременности до родов, если у вас более 1 фактора риска преэклампсии.
Вам также дадут тот же совет, что и каждой беременной женщине, относительно физических упражнений и правильного питания.
Есть специальные рекомендации для женщин с ранее существовавшим диабетом или гестационным диабетом.
Следуя этому совету, вы сможете максимально благополучно забеременеть.
Каковы симптомы преэклампсии?
Ранние признаки преэклампсии включают белок в мочеиспускание или высокое кровяное давление. Вы, вероятно, сами этого не заметите, поэтому вы будете регулярно проверять мочу и артериальное давление в рамках своей повседневной дородовой помощи.
Возможно, вам придется чаще проверять артериальное давление, если у вас есть какие-либо признаки преэклампсии.
При ухудшении состояния могут появиться следующие симптомы:
- головная боль, которая не проходит с помощью простых обезболивающих
- Проблемы со зрением, такие как нечеткость или мигание перед глазами
- боль чуть ниже ребер
- тошнота или рвота
- изжога, которая не проходит с антацидами
- быстро нарастающий отек лица, рук или ног
- очень плохо себя чувствует.
Когда развивается преэклампсия?
Большинство случаев преэклампсии случаются через 24–26 недель и обычно ближе к концу беременности.
Хотя это заболевание встречается реже, оно может развиться впервые в первые 6 недель после рождения ребенка.
Может ли преэклампсия привести к другим осложнениям?
Если преэклампсия тяжелая, она может начать влиять на другие системы вашего тела. Эти осложнения редки. Но именно поэтому жизненно важно как можно скорее получить диагноз, если у вас преэклампсия.
Подходит (эклампсия)
Эклампсия описывает тип судорог или припадка (непроизвольное сокращение мышц). Беременные женщины могут испытывать их обычно с 20 недели беременности или сразу после родов.
Большинство женщин полностью выздоравливают после припадка, но они могут поставить под угрозу ваше здоровье и здоровье вашего ребенка.
Эклампсия в Великобритании встречается довольно редко, примерно 1 случай на каждые 4000 беременностей.
Вам дадут противосудорожный препарат для предотвращения приступов эклампсии, если:
- у вас есть или уже был экламптический припадок
- ожидается, что ваш ребенок родится в течение следующих 24 часов
- у вас есть такие симптомы, как постоянные или повторяющиеся сильные головные боли, плохое самочувствие или рвота, сильная боль чуть ниже ребер, высокое кровяное давление или проблемы со зрением.
АД-синдром
СиндромHELLP — это редкое заболевание печени и свертывания крови, которое может поражать беременных женщин. Синдром HELLP встречается примерно от 0,5 до 0,9% всех беременностей и чаще встречается у женщин с тяжелой преэклампсией.
Скорее всего, он разовьется сразу после рождения ребенка. Но иногда он может появиться в любое время после 20 недель беременности, а в редких случаях — до 20 недель. Синдром HELLP встречается немного чаще, чем эклампсия, и потенциально не менее опасен.
Большинство женщин с синдромом HELLP имеют ключевые признаки высокого кровяного давления и высокого уровня белка в ротовой полости. Типичные симптомы включают:
- боль чуть ниже ребер
- тошнота и рвота
- крайняя усталость (утомляемость)
- головная боль.
Эти симптомы часто могут усиливаться ночью. Вы можете полностью выздороветь, если сразу же начнете лечение.
Прочие осложнения
Сюда могут входить:
- печеночная и почечная недостаточность
- инсульт (кровоизлияние в мозг)
- жидкость в легких (отек легких)
- нарушения свертываемости крови.
Ваша акушерка и врач будут искать признаки преэклампсии на протяжении всей беременности, и вы немедленно получите лечение и уход, если у вас появятся симптомы. Поэтому очень маловероятно, что у вас возникнет какая-либо из этих проблем.
Как преэклампсия может повлиять на моего ребенка?
Поскольку плацента может работать не так, как должна, ребенок может не получать все питательные вещества и кислород, в которых он нуждается. Это может повлиять на их рост. Это называется задержкой роста плода.
Если вам поставили диагноз преэклампсия, вам обычно нужно пройти дополнительное ультразвуковое сканирование, чтобы контролировать рост вашего ребенка.
Если преэклампсия тяжелая, ребенку, возможно, необходимо родить раньше срока (до 37 недель). Преждевременные роды могут вызвать осложнения, например затруднение дыхания. Недоношенным детям может потребоваться пребывание в отделении интенсивной терапии новорожденных, где они могут получить дополнительную помощь. В редких случаях дети могут родиться мертвыми.
Как лечить преэклампсию?
Если вам поставили диагноз преэклампсия, вас направят к специалисту больницы для проведения дополнительных анализов.
Если у вас преэклампсия легкой или средней степени тяжести, вас могут отпустить домой после этих анализов. Преэклампсию можно вылечить, только родив ребенка. Итак, у вас будут дополнительные встречи, возможно, каждый день, пока это возможно.
Вам, вероятно, порекомендуют завести ребенка в 37 недель.
Некоторым женщинам с тяжелой преэклампсией может потребоваться пребывание в больнице до конца беременности. Это может быть родильное отделение или, в более серьезных случаях, вам может потребоваться госпитализация в отделение интенсивной терапии или отделение интенсивной терапии.
В больнице у вас будет:
- регулярная проверка артериального давления
- регулярный анализ мочи (для проверки уровня белка)
- анализы крови (для проверки здоровья почек и печени)
- ультразвуковое сканирование (чтобы проверить рост вашего ребенка и количество околоплодных вод вокруг него).
Также будет отслеживаться пульс вашего ребенка.
Вам может потребоваться дополнительное сканирование для проверки здоровья вашего ребенка, если во время предыдущей беременности у вас было что-либо из следующего:
- тяжелая преэклампсия
- преэклампсия, которая привела к рождению до 34 недель
- преэклампсия у ребенка с массой тела при рождении менее 10-го центиля
- мертворожденный
- отслойка плаценты.
Приоритетной задачей вашей медицинской бригады является предотвращение развития осложнений. Вам дадут лекарства (таблетки) для снижения и контроля артериального давления. Это поможет снизить риск инсульта.
Если ваше кровяное давление невозможно контролировать, и ваш врач беспокоится о благополучии вашего ребенка, возможно, ваш ребенок должен родиться раньше, чем ожидалось.
Повлияет ли преэклампсия на то, как я рожаю?
Да. Если у вас преэклампсия легкой степени, вам, вероятно, порекомендуют рожать примерно в 37 недель.Если ваша медицинская бригада беспокоится о вас или вашем ребенке, вам, возможно, придется рожать раньше. Если роды не начинаются естественным путем, возможно, вам потребуется стимуляция. Если вам предстоит кесарево сечение, вы можете сделать его раньше, чем планировалось.
Младенцы, родившиеся до 37 недель, недоношены и могут нуждаться в особом уходе. Вам, вероятно, дадут дородовый прием кортикостероидов, чтобы помочь улучшить развитие вашего ребенка до его рождения.
Если у вас развивается тяжелая преэклампсия, единственный способ предотвратить серьезные осложнения — это родить ребенка.Когда именно это произойдет, будет зависеть от вашей ситуации. Вам должна быть предоставлена информация о рисках преждевременных родов и преэклампсии, чтобы вы могли принять оптимальное решение о своем лечении.
Вам либо будет предложено кесарево сечение, либо вам может потребоваться кесарево сечение. Узнайте больше о рождении недоношенного ребенка.
Здоровье вашего малыша
У детей, рожденных до 37 недель, могут быть проблемы, связанные с преждевременным рождением. Чем раньше рождается ребенок, тем он уязвимее.
Вашему ребенку может потребоваться некоторое время для дополнительного ухода в отделении интенсивной терапии новорожденных. Поскольку преэклампсия может повлиять на рост вашего ребенка, он, вероятно, будет маленьким для своего гестационного возраста.
Что происходит после родов?
В большинстве случаев преэклампсия не вызывает проблем и проходит вскоре после рождения ребенка. Но иногда могут быть осложнения или симптомы могут длиться немного дольше. Возможно, вам придется некоторое время оставаться в больнице для наблюдения.
После выписки из больницы вам нужно будет регулярно проверять артериальное давление. Возможно, вам также придется продолжать принимать лекарства для снижения артериального давления в течение нескольких недель.
Сообщите своему лечащему врачу в больнице или своему терапевту, если вас выписали, если у вас возникли сильные головные боли, сильная боль чуть ниже ребер или если у вас есть какие-либо другие симптомы, которые вас беспокоят.
Все беременные женщины должны проходить послеродовой прием через 6-8 недель после рождения ребенка.Ваш терапевт осмотрит вас и решит, нужно ли вам продолжать принимать лекарства. Вы также можете в любое время поговорить со своей акушеркой или патронажной сестрой, если у вас возникнут какие-либо проблемы.
Если вы все еще принимаете лекарства для снижения артериального давления через 6 недель после родов или в ваших мочах все еще есть белок, вас могут направить к специалисту.
Ваше долгосрочное здоровье
Преэклампсия увеличивает риск развития высокого кровяного давления и сердечных заболеваний в более позднем возрасте. Забота о себе и здоровый образ жизни могут помочь снизить этот риск.Попробуйте:
- не курить
- регулярно заниматься спортом
- соблюдайте здоровую сбалансированную диету
- поддерживать здоровый вес.
Получу ли я преэклампсию во время следующей беременности?
Если у вас преэклампсия, вероятность ее повторного развития во время будущей беременности выше. Приблизительно у 1 из 6 женщин преэклампсия снова разовьется во время будущей беременности.
У женщин, родивших на сроке от 28 до 34 недель, вероятность развития преэклампсии при будущей беременности составляет 1 из 3.
У женщин, родивших на сроке от 34 до 37 недель, вероятность развития преэклампсии при будущей беременности составляет 1 из 4.
Есть вещи, которые нужно сделать до следующей беременности, чтобы улучшить ваше здоровье и здоровье вашего ребенка. Это включает в себя попытки поддерживать здоровый вес и быть более активными, если вы еще этого не сделали. Это не всегда легко, но у нас есть дополнительная информация, которая может помочь. Узнайте больше о планировании беременности.
Боль в животе во время беременности: причины и лечение
Боль в животе во время беременности: причины и лечение
Боль в верхнем отделе живота Боль во время беременности может быть нормальным явлением, поскольку ваше тело меняется, чтобы приспособиться к растущему ребенку.Хотя существует множество безобидных причин боли в животе, некоторые из них могут быть более серьезными. Будучи будущей мамой, важно изучить все возможные причины, чтобы вы могли распознать симптомы, которые могут вызывать беспокойство.
Распространенные причины боли в животе во время беременности
Некоторые боли в животе и боли во время беременности довольно распространены и, как правило, не представляют опасности для вас и вашего ребенка.
- Боль в круглой связке: Она может характеризоваться острой колющей болью при смене положения или ноющей, тупой, затяжной болью.Боль в круглых связках вызывается двумя большими связками, которые проходят от матки к паху. По мере роста матки эти связки растягиваются и создают дискомфорт. Об этой боли обычно сообщают во втором триместре, и она считается безвредной. Прочтите полную статью о боли в круглой связке.
- Газы и запоры: Газы во время беременности возникают из-за повышенного уровня прогестерона. По мере того, как выделяется больше этого гормона, работа желудочно-кишечного тракта замедляется, и пища перемещается медленнее.Питье большого количества воды, есть продукты, богатые клетчаткой, заниматься спортом и использовать смягчители стула — отличные способы борьбы с чрезмерным газом и запорами. Узнайте больше о запорах во время беременности.
- Сокращения Брэкстона-Хикса: Иногда называемые «тренировочными схватками», Брэкстон-Хикс скорее легкое раздражение, чем риск для вас или вашего ребенка. Многие женщины сообщают, что Брэкстон-Хикс ощущает напряжение в мышцах живота, поэтому живот становится твердым или твердым.Важно отличать схватки Брэкстона-Хикса от настоящих схваток. Настоящие схватки будут ближе друг к другу, продолжаться дольше и болезненны. Настоящие схватки захватывают дух, поэтому общее практическое правило состоит в том, что если вы в состоянии продолжать свои обычные действия, то, скорее всего, это Брэкстон-Хикс. Кроме того, врачи сообщают, что причиной Брэкстона-Хика может быть обезвоживание, поэтому употребление большого количества воды может помочь устранить эту проблему. Узнайте больше о схватках Брэкстона-Хикса.
- Общие дискомфорты: Помимо перечисленных выше, существует несколько других распространенных дискомфортов в животе, которые могут возникнуть во время беременности и, как правило, не представляют опасности. Растущая матка, вирусы желудка, камни в почках, миома и пищевая чувствительность — все это действительные формы безобидной боли в животе.
Когда боль в животе во время беременности серьезна
Хотя многие женщины, испытывающие боль в животе, беременны здоровыми, бывают случаи, когда боль в животе может представлять серьезный риск.Если у вас проявляются какие-либо серьезные симптомы, например, описанные ниже, немедленно обратитесь к врачу.
- Внематочная беременность: Возникает в 1 из 50 беременностей , внематочная беременность — это когда яйцеклетка имплантируется в любое место, кроме матки. Чаще всего яйцеклетка имплантируется в маточную трубу. К сожалению, внематочная беременность не может продолжаться и требует лечения. В том маловероятном случае, если у вас внематочная беременность, вы можете испытать сильную боль и кровотечение между 6 и 10 неделями беременности.К женщинам с повышенным риском внематочной беременности относятся те, у кого в прошлом была внематочная беременность или у них был эндометриоз, перевязка маточных труб или внутриматочная спираль (ВМС) на момент зачатия. Узнайте больше о внематочной беременности.
- Отслойка плаценты: Отслойка плаценты — это опасное для жизни состояние, при котором плацента отделяется от матки еще до рождения ребенка. Одним из симптомов отслойки плаценты является постоянная боль, из-за которой желудок остается жестким в течение длительного периода времени без облегчения.Еще один признак — кровавая жидкость или преждевременный выход воды. Дополнительные симптомы включают болезненность в животе, боль в спине или жидкие выделения со следами крови. Вы можете получить доступ к полной статье о отслойке плаценты здесь.
- Выкидыш: К сожалению, правда заключается в том, что От 15 до 20 процентов беременностей заканчиваются выкидышем, что делает его наиболее распространенной формой невынашивания беременности. Выкидыш, который иногда называют «самопроизвольным абортом», чаще всего происходит в первые 13 недель беременности.Признаки выкидыша включают легкую или сильную боль в спине, истинные схватки (происходящие каждые 5-20 минут), коричневое или ярко-красное кровотечение со спазмами или без них, выход ткани или сгустковидного материала из влагалища, а также внезапное уменьшение других признаков. беременности. Прочтите полную статью о выкидышах.
- Инфекция мочевыводящих путей: Хотя во время беременности легко лечить, инфекция мочевыводящих путей может вызвать осложнения, если ее игнорировать. Чаще всего это проявляется в виде боли, дискомфорта и / или жжения при мочеиспускании. ИМП также могут вызывать боль в нижней части живота.Если вы заметили боль в пояснице, по бокам тела под грудной клеткой или над тазовой костью, сопровождающуюся лихорадкой, тошнотой, потливостью или ознобом, возможно, ИМП распространились на ваши почки. В этом случае как можно скорее обратитесь за медицинской помощью.
- Преэклампсия: Преэклампсия — это состояние во время беременности, характеризующееся высоким кровяным давлением и содержанием белка в моче после 20 недель беременности. Боль в верхней части живота, обычно под ребрами с правой стороны, может сопровождать другие симптомы, используемые для диагностики преэклампсии.Тошнота, рвота и повышенное давление на живот — это дополнительные симптомы, влияющие на состояние живота. Узнайте больше о преэклампсии.
Когда мне позвонить своему врачу?
Если боль или дискомфорт в животе сопровождается одним из следующих симптомов, немедленно позвоните своему врачу:
Хотите узнать больше?
Составлено с использованием информации из следующих источников:
1. Клиника, Майо, Полная книга беременности и первого года жизни ребенка.Нью-Йорк, штат Нью-Йорк: Уильям Морроу и компания, Inc.
2. Современная акушерская и гинекологическая диагностика и лечение Девятое изд. ДеЧерни, Алан Х. и др.
3. Акушерство Уильямса Двадцать второе изд. Каннингем, Ф. Гэри и др., Гл. 10.
4. Американская академия семейных врачей
https://www.aafp.org/
Нормальны ли боли в желудке во время беременности?
Незначительная боль в животе и судороги — обычное явление во время беременности и редко являются признаком того, что что-то не так.Но если у вас сильная боль, вам следует немедленно обратиться за медицинской помощью, поскольку это может быть связано с внематочной беременностью, выкидышем, отслойкой плаценты или другими серьезными проблемами. Узнайте, на что указывают эти симптомы на разных этапах беременности и когда следует обратиться к врачу. .
Беременность, боль и дискомфорт в животе
Тошнота во время беременности (утреннее недомогание) — это нормально, и обычно не о чем беспокоиться. Утреннее недомогание может начаться уже через 2–4 недели после оплодотворения, достичь пика примерно через 9–16 недель и обычно проходит примерно на 22 неделе беременности.Взаимодействие с другими людьми
Симптомы утреннего недомогания включают тошноту и рвоту. Многим женщинам, страдающим утренним недомоганием, лекарства не нужны; однако доступны рецептурные лекарства, которые лечат утреннее недомогание, например Диклегис.
Если вы испытываете спазмы или боль в желудке (органе, который переваривает пищу), это может быть признаком проблем с пищеварением, но маловероятным признаком выкидыша. Во время беременности часто возникают проблемы с пищеварением, но немедленно обратитесь к врачу. если боль в животе приводит к гриппоподобным симптомам (умеренная температура, боли в мышцах, головная боль и т. д.)), Которые выходят за рамки вашего типичного утреннего недомогания.
Беременные женщины склонны к пищевым отравлениям и другим инфекциям желудочно-кишечного тракта. Некоторые инфекции (например, Listeria ) могут вызвать осложнения для ребенка, даже если они не особенно опасны для небеременных людей, поэтому рекомендуется пройти обследование, если вы подозреваете, что заболели.
Общая абдоминальная боль при беременности
Если у вас общая боль в животе, но не особенно в желудке, это может быть вызвано доброкачественной причиной или вызывать беспокойство.Ваш живот растет, а органы смещаются, поэтому тупая боль и периодические резкие уколы — это нормально.
Обычные причины:
- Сокращения Брэкстона-Хикса : Часто без боли Брэкстон-Хикс может вызывать дискомфорт или боль во втором и третьем триместре, когда испытывает эти «тренировочные» сокращения.
- Спазмы : Спазмы могут ощущаться из-за расширения матки. Обычно они не тяжелые и проходят через несколько минут отдыха.
- Газы, вздутие живота или запор : Эти симптомы распространены из-за высокого уровня гормона прогестерона во время беременности, который замедляет пищеварение.
- Боль в круглой связке : Вы можете почувствовать это во втором триместре, когда растягивается связка, идущая от матки к паху. Это может быть острая колющая боль, когда вы меняете положение, или тупая, ноющая боль.
Боль в животе и выкидыш
Позвоните своему врачу, если болезненные спазмы в нижней части таза или поясницы сопровождаются рвотой, тошнотой или вагинальным кровотечением, эти симптомы могут указывать на выкидыш.Взаимодействие с другими людьми
Однако спазмы могут возникать и при нормальной беременности. Если у вас нет кровотечения и вы не испытываете никаких других симптомов, связанных с выкидышем, но у вас все еще есть судороги, никогда не помешает сообщить об этом своему врачу при следующем посещении.
Конкретные симптомы выкидыша варьируются в зависимости от человека. Вот некоторые общие симптомы выкидыша:
- Боль в животе
- Боль в спине
- Постепенно усиливающееся кровотечение
- Судороги
- Лихорадка
- Слабость и утомляемость
Обратите внимание, что многие беременные женщины иногда испытывают некоторые из этих симптомов и у них не происходит выкидыша.Тем не менее, если вы испытываете какие-либо из этих симптомов или вас беспокоит иное, немедленно обратитесь к своему акушеру-гинекологу.
Сильная боль в животе во время беременности
Если вы испытываете сильную боль в любом месте брюшной полости на ранних сроках беременности, обратитесь в отделение неотложной помощи. Вы должны убедиться, что внематочная беременность исключена, поскольку без лечения это может быть опасно для жизни.
В некоторых случаях боль в животе во время беременности может указывать на отслойку плаценты и другие опасные для жизни осложнения как для матери, так и для ребенка, требующие немедленной медицинской помощи.При отслойке плаценты плацента отделяется от матки после 20-й недели беременности, и вам может потребоваться тщательное наблюдение или ранние роды.
Спазмы в животе также могут быть признаком преждевременных родов. В любом случае не откладывайте обращение за лечением. Раннее лечение осложнений может иметь большое значение. Преэклампсия, состояние, при котором наблюдается высокое кровяное давление и белок в моче, также может вызывать боль в верхней части живота.
Если это состояние не лечить, оно может привести к проблемам со многими органами, эклампсии (состояние с судорогами или комой) и замедлению роста плода.Взаимодействие с другими людьми
Помимо этих причин сильной боли в животе, связанных с беременностью, вы также можете испытывать боли, связанные с состояниями, не связанными с беременностью, которые требуют немедленного лечения. Некоторые из них случаются чаще во время беременности, а другие случаются случайно.
К ним относятся:
Слово Verywell
Небольшая боль в животе или животе может быть частью неосложненной беременности. Поговорите со своим врачом о том, чего вам следует ожидать и что следует рассматривать как признак проблемы, особенно если у вас хроническое заболевание или заболевание желудочно-кишечного тракта.
.

 Тост или кусочек хлеба помогут уменьшить тошноту;
Тост или кусочек хлеба помогут уменьшить тошноту;

 et al.,The Maternal Gut Microbiome During Pregnancy, 2018
et al.,The Maternal Gut Microbiome During Pregnancy, 2018