Тахикардия и синусовая аритмия: Page not found — кардиоклиника
Аритмия сердца – что это такое, и как лечить? Запишитесь на прием к кардиологу Клиники МЕДСИ
Оглавление
Аритмия сердца – патология, связанная с нарушением ритма, частоты и последовательности сердечных сокращений. Заболевание может стать следствием как болезней непосредственно сердца, так и нарушений в работе других органов и систем. Сбои в работе сердца очень опасны, так как могут стать причиной как серьезных проблем со здоровьем, так и смерти пациента. Именно поэтому лечение аритмии нужно начинать как можно раньше, при возникновении первого же приступа. Не следует думать, что он единичен и больше никогда не повторится!
Причины
К основным причинам аритмии сердца относят функциональные нарушения регуляции и анатомические изменения. Очень часто нарушения ритма являются признаком заболевания.
Аритмия может быть спровоцирована:
- Ишемической болезнью сердца
- Травмами
- Хирургическими вмешательствами
- Пороками сердца

Выделяют и сторонние (несердечные) факторы, которые способны вызвать возникновение нарушений ритма.
К ним относят:
- Пристрастие к напиткам и продуктам, содержащим большие дозы кофеина
- Увлечение энергетическими напитками
- Чрезмерное употребление алкоголя
- Частое курение
- Стрессы
- Нарушения обменных процессов
- Грибковые инфекции
- Чрезмерные физические нагрузки
- Инфекции
- Климакс
- Патологии головного мозга
В большинстве случаев причины аритмии сердца быстро устанавливаются, что позволяет незамедлительно приступить к лечению. В некоторых ситуациях выявить факторы, способствующие развитию патологии, невозможно. Такие состояния называют идиопатическими.
Классификация
Сегодня специалистами выделено несколько видов аритмий:
- Синусовая тахикардия.
 При такой патологии частота сердечных сокращений составляет более 90 ударов в минуту. Пациент испытывает неприятные ощущения, он буквально чувствует, как сильно бьется его сердце. Некоторые называют такое состояние «сердце выпрыгивает из груди»
При такой патологии частота сердечных сокращений составляет более 90 ударов в минуту. Пациент испытывает неприятные ощущения, он буквально чувствует, как сильно бьется его сердце. Некоторые называют такое состояние «сердце выпрыгивает из груди» - Синусовая аритмия. При такой патологии сердечные сокращения чередуются неправильно. Обычно данная форма заболевания диагностируется у детей и подростков
- Синусовая брадикардия. Данная патология характеризуется частотой пульса менее 55 ударов в минуту и может возникать даже у абсолютно здоровых людей во сне или состоянии покоя
- Мерцательная аритмия. Для такой патологии характерен правильный ритм с сильно учащенным (до 240 ударов в минуту) сердцебиением. Пациенты страдают от слабости, повышенного потоотделения. Некоторые больные при приступе впадают в предобморочное состояние
- Пароксизмальная тахикардия. При данной патологии учащается (до 140-220 ударов в минуту) частота сердечных сокращений.
 Приступ внезапно начинается и так же быстро заканчивается
Приступ внезапно начинается и так же быстро заканчивается - Экстрасистолия. Для данной патологии характерны преждевременные сокращения сердца. Пациент во время приступа ощущает замирания или толчки сердечной мышцы
Симптомы
Симптомы аритмии во многом зависят от ее вида и определяются ритмом и частотой сердечных сокращений.
К основным признакам патологического состояния относят:
- Ощущение перебоев в работе сердца
- Усиленное сердцебиение
- Слабость
- Головокружение
Важно! В некоторых случаях диагностируются «немые» аритмии. При такой патологии пациент не испытывает никаких симптомов. Заболевание обнаруживается случайно, обычно при прохождении ЭКГ во время диспансеризации или диагностике других патологических состояний.
Аритмия при беременности
Беременность – особое состояние организма, для которого характерны различные изменения в работе как отдельных органов, так и целых систем. Во время вынашивания ребенка женщина может столкнуться и с нарушениями сердечного ритма. Почти у 20 % беременных, например, возникают тахикардия и экстрасистолия. При этом нельзя говорить о патологиях сердца.
Если вы страдаете от заболевания, но все же хотите стать матерью, следует:
- Неукоснительно соблюдать все рекомендации врача
- Соблюдать режим отдыха и работы
- Принимать все выписанные лекарственные препараты
- Своевременно проходить терапию в стационаре
Роды у женщин с аритмией обычно проходят в специализированных отделениях, где при сердечных патологиях возможно оказание немедленной помощи.
Диагностика
Диагностика аритмии сердца, как и лечение, всегда проводится комплексно.
Обследование включает:
- Прослушивание на первом приеме
- Прохождение ЭКГ
- Сдачу анализов крови и мочи
Первичное обследование позволяет определить ритм сердца, последовательность и частоту сердечных сокращений, общее состояние здоровья пациентки, наличие факторов, которые могли спровоцировать развитие патологического состояния.
Если аритмия возникает спонтанно и не зависит от активности и времени суток, проводят мониторинг по Холтеру. Данная методика заключается в круглосуточном регистрировании биения сердца при помощи специального оборудования. Также проводятся исследования под нагрузкой (на беговой дорожке или другом тренажере).
Для уточнения диагноза и выявления причин патологии могут проводиться и другие исследования.
К ним относят:
- УЗИ сердца
- Допплерографию сосудов
- Эхокардиографию и др.

При необходимости пациента направляют на консультацию к другим специалистам (эндокринологу, гинекологу и др.).
Лечение
Лечение аритмии сердца всегда проводится в соответствии с:
- Причиной патологии
- Формой нарушения ритма
- Общим состоянием пациента
- Выявленными сопутствующими патологиями
В некоторых случаях очень важно провести коррекцию основного заболевания. Только после этого можно осуществлять непосредственно терапию.
Медикаментозное лечение аритмии сердца
Терапия проводится с применением таких препаратов, как:
- Блокаторы кальциевых и натриевых каналов
- Бета-блокаторы
- Витаминные комплексы
- Средства для улучшения работы всей сердечно-сосудистой системы
Важно! Строго запрещено предпринимать самостоятельные попытки терапии! Аритмия, лечение которой проводится в домашних условиях, может спровоцировать серьезные осложнения и даже стать причиной смерти пациента.
Сердечная аритмия: лечение путем проведения хирургического вмешательства
Операции проводятся в случаях, когда медикаментозные методики не дают желаемого результата, и при выраженных изменениях в работе сердца.
Сегодня могут проводиться:
- Электрокардиостимуляция, подразумевающая воздействие на сердечную мышцу электрическим током
- Имплантация специального устройства для регуляции сердечного ритма
- Катетерная абляция, при которой прижигаются источники ложных импульсов и нормализуется сердцебиение
Важно! Лечение аритмии сердца вне зависимости от причин проводится только врачом-кардиологом. Даже стандартные препараты нередко подбираются под контролем специалиста. В тяжелых случаях подбор лекарственных средств осуществляется в условиях стационара. Состояние пациента постоянно контролируется, регулярно проводятся многочисленные обследования. Это позволяет предупредить ухудшение самочувствия и возникновение осложнений, существенно сокращает риск смерти пациента.
Последствия
Любая аритмия может осложняться такими патологическими состояниями, как трепетание желудочков и фибрилляция. Данные состояния по тяжести приравниваются к остановке кровообращения и могут привести к гибели пациента. В первые же секунды приступа развиваются слабость, больной испытывает головокружение. Затем он теряет сознание, возникают судороги. При приступе прекращается дыхание, а пульс и артериальное давление не фиксируются. Наступает клиническая смерть. Если не провести реанимационные действия, пациент умрет.
Особенно опасны осложнения аритмии для пациентов с хронической недостаточностью кровообращения. При приступе у больного возникает одышка и может развиться отек легких.
Нередко встречаются и тромбоэмболические осложнения, связанные с закупориванием важных артерий. Такие состояния приводят к мозговому инсульту.
Профилактика
Для профилактики аритмии необходимо:
- Регулярно выполнять утреннюю зарядку или простые комплексы упражнений в течение дня
- Придерживаться правильного рациона питания.
 Важно насыщать организм всем комплексом питательных веществ, питаться полноценно и разнообразно. При этом следует отказаться от жареной, соленой и копченой пищи, которая дает дополнительную нагрузку на организм
Важно насыщать организм всем комплексом питательных веществ, питаться полноценно и разнообразно. При этом следует отказаться от жареной, соленой и копченой пищи, которая дает дополнительную нагрузку на организм - Поддерживать нормальный вес
- Следить за уровнем артериального давления
- Отказаться от вредных привычек
- Отслеживать уровень сахара
- Вести спокойный образ жизни, избегая стрессов
- Соблюдать режим работы и отдыха
Очень важно регулярно обращаться к врачу и проходить хотя бы минимальное обследование, позволяющее определить общее состояние организма и имеющиеся факторы риска развития патологических моментов.
При появлении первых признаков аритмии нужно записаться на прием к кардиологу.
Прогноз
Аритмии, не связанные с органическими сердечными патологиями, не являются угрозой для здоровья и жизни пациента. Прогноз по ним всегда является благоприятным. Пациент может жить с такой формой заболевания, зачастую даже не замечая его (если придерживается всех рекомендаций врача). Мерцательная же аритмия и ряд других форм опасны тем, что могут спровоцировать тяжелые патологии, в числе которых не только сердечная недостаточность, но и инсульт. Непосредственную угрозу для жизни представляют трепетания предсердий и фибрилляция желудочков. Прогноз по таким патологиям самый неблагоприятный. В многочисленных случаях без должного контроля со стороны врача пациент умирает.
Пациент может жить с такой формой заболевания, зачастую даже не замечая его (если придерживается всех рекомендаций врача). Мерцательная же аритмия и ряд других форм опасны тем, что могут спровоцировать тяжелые патологии, в числе которых не только сердечная недостаточность, но и инсульт. Непосредственную угрозу для жизни представляют трепетания предсердий и фибрилляция желудочков. Прогноз по таким патологиям самый неблагоприятный. В многочисленных случаях без должного контроля со стороны врача пациент умирает.
Преимущества лечения в МЕДСИ
- Квалифицированные специалисты. Наши врачи (не только кардиологи) регулярно проходят обучение и изучают новые способы терапии аритмий
- Возможности для быстрого проведения диагностики. У нас есть собственная лаборатория, в которой результаты анализов можно получить в режиме CITO (срочно). Также мы располагаем современным оборудованием для инструментальной диагностики
- Возможности для медикаментозной терапии и проведения оперативных вмешательств.
 Наши специалисты готовы подобрать средства для стабилизации работы сердца, позволяющие избежать рецидивов заболевания и осложнений. Также наши клиники располагают операционными для выполнения эндоваскулярных вмешательств и установки кардиостимуляторов и дефибрилляторов
Наши специалисты готовы подобрать средства для стабилизации работы сердца, позволяющие избежать рецидивов заболевания и осложнений. Также наши клиники располагают операционными для выполнения эндоваскулярных вмешательств и установки кардиостимуляторов и дефибрилляторов - Использование только проверенных методик и препаратов. Лечение аритмии в Москве в наших клиниках проводится с применением средств, которые соответствуют мировым стандартам и доказали свою эффективность
- Внимательное отношение ко всем пациентам
- Индивидуальный подход
- Комфортная атмосфера в клиниках
Чтобы записаться на прием к врачу-кардиологу, достаточно позвонить по номеру +7 (495) 7-800-500. Мы запишем вас к специалисту на удобное время. Вам не придется ждать в очереди!
Аритмии – виды, симптомы и общие терапевтические принципы — клиника «Добробут»
Как проявляется аритмия.
 Как лечить аритмию сердца
Как лечить аритмию сердцаАритмия – так в медицине называется группа нарушений сердечных сокращений. Это состояние может проявляться выраженным замедлением или учащением сердцебиения. Нередко больные отмечают беспорядочный сердечный ритм с обязательным «замиранием». Нужно четко знать, что надо и что нельзя делать при аритмии. Это поможет быстро нормализовать состояние и оценить риски.
Виды аритмии
Кардиологи должны не только диагностировать рассматриваемое состояние, но и быстро определить его вид. От этого зависит дальнейшее лечение. Виды аритмии:
- синусовая тахикардия – пульс при сердечной аритмии этого вида учащается и может достигать более 100 ударов в минуту;
- синусовая брадикардия – частота сердечных сокращений снижается, показатель может равняться 55 ударам в минуту;
- синусовая аритмия – сердечные ритмы чередуются с нарушением;
- пароксизмальная тахикардия – сердечная мышца работает в нормальном режиме, но пульс человека увеличивается до 140-160 ударов в минуту.
 Приступ начинается и заканчивается всегда внезапно;
Приступ начинается и заканчивается всегда внезапно; - мерцающая аритмия – характеризуется как «трепетание» сердца: мышца сокращается сначала 150 раз в минуту, потом скорость увеличивается, достигая 300 раз в минуту.
Симптомы синусовой аритмии сердца, впрочем, как и других видов патологии, весьма выражены. Человек ощущает внезапное ускорение или замедление сердечных сокращений, может появиться чувство тревоги, легкая одышка, беспокойство.
На нашем сайте https://www.dobrobut.com/ можно найти полную информацию о патологии. Там же указано, чем опасна дыхательная аритмия и в каких случаях нужно немедленно обратиться к врачу.
Лечение аритмии и первая помощь
Прежде чем начинать терапевтический курс, нужно выявить факторы, которые спровоцировали нарушение сердечных сокращений. Например, причины аритмии у ребенка могут крыться в психоэмоциональном состоянии – был сильный испуг, больной пребывает в постоянном стрессе или т.п. У взрослых причиной аритмии могут стать любые внутренние заболевания, но чаще всего это состояние – следствие патологии сердечно-сосудистой системы.
Средства лечения аритмии подбираются врачом после получения результатов обследования пациента. В первую очередь необходимо провести терапию против заболевания, послужившего причиной нарушения сердечных сокращений. Как правило, при грамотном лечении аритмия постепенно сходит на нет и функции сердечной мышцы восстанавливаются.
Существует ряд общих принципов проведения терапии при аритмиях:
Лечение мерцательной аритмии требует оказания неотложной медицинской помощи. Этот вид нарушений сердечных ритмов считается самым опасным, так как часто приводит к внезапной остановке сердца и смерти пациента. Ощущение внезапного трепетания сердца с чередующимися замираниями – повод немедленного вызова бригады «Скорой помощи». Самостоятельно предпринимать какие-либо лечебные действия нельзя, но больному нужно обеспечить покой и поступление свежего воздуха.
Любое лекарство от желудочковой аритмии должно назначаться врачом в индивидуальном порядке. Но чаще всего используют Верапамил, Бисопролол, Сотогексал. Эти медикаменты принимают курсами, продолжительность и частота которых должна определяться специалистом.
Эти медикаменты принимают курсами, продолжительность и частота которых должна определяться специалистом.
Помощь при признаках пароксизмальной аритмии можно оказать в домашних условиях. Единственный нюанс – нужно быть точно уверенным, что у человека именно этот вид нарушений сердечного ритма. Как снять приступ аритмии:
- провести 3-минутный активный массаж шеи с двух сторон, с небольшим усилием;
- нажать пальцами на глазные яблоки при сомкнутых веках – достаточно 1 минуты, чтобы ритм сердечных сокращений нормализовался;
- сильно надавить на живот в области пресса, задержать дыхание и давление на 20-30 секунд;
- спровоцировать рвоту.
Такие воздействия называются рефлекторными. Их нельзя применять людям старше 60 лет, при инфаркте миокарда и атеросклерозе в анамнезе.
Если состояние больного тяжелое и врачами определяется выраженная аритмия на ЭКГ, необходима экстренная медицинская помощь. При тахикардии желудочкового вида вводят Кордарон. Потеря сознания на фоне брадикардии требует введения Атропина или Адреналина.
Потеря сознания на фоне брадикардии требует введения Атропина или Адреналина.
Многих интересует, что делать при аритмии у подростков. Врач даже после подтверждения диагноза может не назначать медикаментозную терапию, так как подростковая аритмия часто исчезает без каких-либо усилий извне. В большинстве случаев решить проблему можно предотвращением стрессов, нормализацией режима дня и рациона питания.
Существует масса рецептов на основе лекарственных растений, которые помогают нормализовать сердечные сокращения. Они могут использоваться, но только в качестве дополнительной терапии и после консультации врача. Как лечить аритмию сердца народными средствами:
- 4 раза в день принимать по 1 чайной ложке отвара корней валерианы – 1 столовая ложка растительного сырья на 400 мл воды, проварить 10 минут;
- 3 раза в день употреблять по 2 столовые ложки отвара медицинской спаржи – она не имеет ничего общего с пищевым продуктом, продается в аптеках;
- 2 раза в день между приемами пищи нужно съедать по 1 чайной ложке «салата» из репчатого лука и кислого яблока без специй и масла;
- 1 раз в день за 10 минут до вечернего приема пищи нужно съедать 100 г сельдерея.

Важно скорректировать свой режим дня – правильно чередовать периоды бодрствования и отдыха, ночью спать не менее 8 часов, заниматься физкультурой хотя бы в минимальных объемах, избавиться от лишнего веса.
Нарушение сердечных сокращений – серьезная патология, имеющая тенденцию к прогрессированию. Чтобы не допустить этого, необходимо при первых признаках заболевания обратиться за медицинской помощью. Аритмия успешно лечится комплексной терапией. Строгое выполнение врачебных назначений и рекомендаций в отношении питания и распорядка дня помогут восстановить здоровье. Операция при аритмии у женщин рекомендуется специалистами в исключительных случаях.
Связанные услуги:
Кардиологический Check-up
Комплекс кардиохирургическая операция (простая)
С АРИТМИЕЙ МОЖНО ЖИТЬ
С АРИТМИЕЙ МОЖНО ЖИТЬ!..
Нарушения сердечного ритма широко распространены и часто встречаются в практике врача любой специальности, особенно кардиолога и терапевта. Существуют различные виды нарушения сердечного ритма. Но здесь сразу оговоримся, что нарушение ритма это не заболевание, а синдром, сопровождающий заболевания. Для примера, самый частый вид нарушения ритма сердца – это экстрасистолия – преждевременное возбуждение сердца, которое встречается у 95 % здорового населения. Сердечные аритмии могут быть выявлены у здорового человека, и в этом случае они имеют вполне доброкачественный характер, не отражаясь хоть сколько-нибудь на качестве жизни. И в то же время нарушения сердечного ритма – одно из самых частых и значимых осложнений совершенно разных заболеваний.
Существуют различные виды нарушения сердечного ритма. Но здесь сразу оговоримся, что нарушение ритма это не заболевание, а синдром, сопровождающий заболевания. Для примера, самый частый вид нарушения ритма сердца – это экстрасистолия – преждевременное возбуждение сердца, которое встречается у 95 % здорового населения. Сердечные аритмии могут быть выявлены у здорового человека, и в этом случае они имеют вполне доброкачественный характер, не отражаясь хоть сколько-нибудь на качестве жизни. И в то же время нарушения сердечного ритма – одно из самых частых и значимых осложнений совершенно разных заболеваний.
Подробно об аритмиях рассказывает заведующий отведением хирургии аритмий и электрокардиостимуляции ГБУЗ ПККБ № 1 Виктор Дмитриевич Брицин:
– Нарушение ритма сердца – распространенный синдром, который может быть обусловлен как патологией сердца, так и разнообразными внесердечными заболеваниями и функциональными изменениями организма. Иногда причину нарушения ритма установить невозможно – идиопатическое нарушение ритма.
К причинам нарушения ритма сердца относятся:
1. Функциональные расстройства организма – это рефлекторные и психогенные. Как говорили древние мудрецы, сердце является зеркалом души и вместилищем наших эмоций. В организме человека есть прямая связь между настроением и ритмом сердца. Наиболее ярко связь настроения и ритма сердца проявляется в стрессовых и экстремальных условиях.
2. Органические заболевания сердца :
— Ишемическая болезнь сердца.
— Артериальная гипертензия.
— Приобретенные пороки клапанов сердца.
— Миокардиопатии – заболевание мышцы сердца.
— Инфекционно-токсические, к которым относятся: ревматизм, вирусные и очаговые инфекции.
3. Гормональные изменения в организме, связанные с патологией щитовидной железы и беременностью.
4. Токсические причины, к которым относят передозировку и побочные действия медицинский препаратов, алкоголь, табак, отравления органическими соединениями и продуктами биологического происхождения.
5. Врожденные пороки развития сердца.
6. Электролитные нарушения, причиной которых являются различные заболевания организма.
7. Травмы и операции.
– Виктор Дмитриевич, может ли нарушение сердечного ритма представлять угрозу для жизни?
– Аритмии встречаются часто и, как правило, неопасны. В большинстве случаев человек ощущает выпадение одного или нескольких сокращений, перебои в работе сердца – «то бьется, то не бьется», или очень частое сердцебиение. Их опасность может оценить только врач.
Очень частым нарушением ритма сердца является фибрилляция предсердий. Данный вид нарушения ритма сердца нередко приводит к инвалидности пациента за счет свих осложнений. К ним относятся ишемический инсульт и прогрессирование сердечной недостаточности. Когда предсердия фибриллируют, то они не способны адекватно перекачивать кровь в желудочки. Замедление тока крови в предсердиях приводит к формированию сгустков. При отрыве от сгустка небольшого кусочка влечет его пападание в ток крови.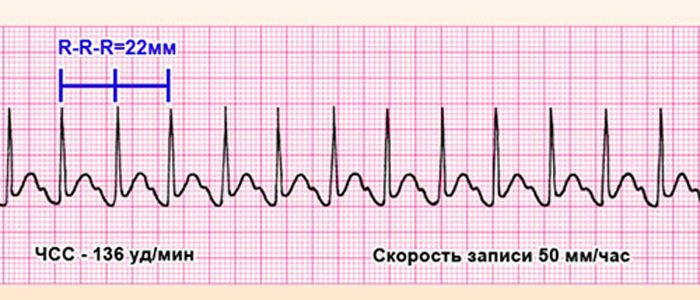 Таким образом он разносится по всему организму и закупоривает мозговые артерии, вызывая развитие ишемического инсульта, т.е. повреждение или гибель части мозга, а иногда приводит к смерти. Данная категория пациентов кроме антиаритмических препаратов профилактически принимает препараты, разжижающие кровь.
Таким образом он разносится по всему организму и закупоривает мозговые артерии, вызывая развитие ишемического инсульта, т.е. повреждение или гибель части мозга, а иногда приводит к смерти. Данная категория пациентов кроме антиаритмических препаратов профилактически принимает препараты, разжижающие кровь.
Существуют аритмии, симптомы которых опасны, вплоть до угрозы жизни. Угрозу внезапной аритмической смерти несут желудочковые аритмии, переходящие в фибрилляцию желудочка; несколько реже – брадиаритмии (редкий пульс), которые угрожают асистолией сердца, иначе остановкой сердечной деятельности.
– Так что же все-таки представляют собой аритмии?
– Аритмия или нарушение сердечного ритма – это неритмичное сокращение сердца и нарушение частоты сердечных сокращений, редкое или частое. Каждый вид нарушения сердечного ритма имеет свой механизм возникновения. В одних случаях нарушается формирование импульса для сокращения сердца, в других – нарушение его проведения. В результате сердечная мышца в целом или ее участки в отдельности сокращаются неритмично или возникает редкое и частое сердцебиение.
В результате сердечная мышца в целом или ее участки в отдельности сокращаются неритмично или возникает редкое и частое сердцебиение.
– В каких случаях пациенты направляются в ваше отделение?
– В наше отделение госпитализируются:
— больные с жизнеугрожающими брадикардиями для имплантации электрокардиостимулятора;
— больные с жизнеугрожающими желудочковыми тахикардиями для имплантации имплантируемых кардиовертеров-дефибрилляторов, и больные с декомпенсированной сердечной недостаточностью, которым имплантируются кардиорессинхронизаторы;
— больные с тахиаримиями, когда консервативная терапия не эффективна и бесперспективна. Данной категории пациентов проводятся интервенционные катетерные операции на проводящих путях сердца.
Показания для оперативного лечения выставляет врач-кардиолог и сердечно-сосудистый хирург. Больной госпитализируется по направлению врача-кардиолога или терапевта поликлинической службы
– Какие современные стандарты исследования используются в медицинской практике?
– Для диагностики нарушений ритма сердца используют электрокардиографию, холтеровское мониторирование (иначе – суточное мониторирование ЭКГ), чрезпищеводное электрофизиологическое исследование сердца. При сложных нарушениях сердечного ритма с целью уточнения диагноза используется эндокардиальное электрофизиологическое исследование сердца. Эта процедура проводится в условиях специально оборудованной операционной.
При сложных нарушениях сердечного ритма с целью уточнения диагноза используется эндокардиальное электрофизиологическое исследование сердца. Эта процедура проводится в условиях специально оборудованной операционной.
– На что нацелены принципы лечения, и в каких случаях необходимо хирургическое лечение?
– Медикаментозную терапию аритмий назначают, когда она отягощает прогноз и угрожает жизни, негативно влияет на кровообращение в организме пациента и когда аритмия субъективно плохо переносится больным. В первую очередь проводится лечение основного заболевания. Целью антиаритмической терапии является купирование аритмии, и профилактика ее возникновения. Хирургическое или интервенционное лечение проводится при неэффективности и бесперспективности медикаментозной терапии. Выше я уже останавливался на показаниях и методах лечения.
– Виктор Дмитриевич, подытоживая наш разговор, само собой напрашивается вопрос: как же сохранить хорошее самочувствие после хирургического вмешательства, и какой образ жизни вести?
– Профилактикой аритмии сердца в первую очередь является своевременное лечение основного заболевания, которое осложняется нарушением сердечного ритма. А в целом – важно придерживаться основных правил Здорового образа жизни, правильного режима дня, а также регулярно проводить прогулки на свежем воздухе, избегать стрессовых ситуаций и не перегружаться физически. Безусловно, надо следовать рекомендациям врача!
А в целом – важно придерживаться основных правил Здорового образа жизни, правильного режима дня, а также регулярно проводить прогулки на свежем воздухе, избегать стрессовых ситуаций и не перегружаться физически. Безусловно, надо следовать рекомендациям врача!
Татьяна Минеева,
врач Краевого центра
медицинской профилактики.
т.241-39-57
Мерцательная аритмия: симптомы, лечение, осложнения. Справка
Частота распространенности мерцательной аритмии по приблизительным подсчетам составляет 0,4% от общей популяции и с возрастом увеличивается. Исследования выявили, что распространенность заболевания составляет менее 1% у больных моложе 60 лет и более 6% у больных старше 60 лет.
Мерцательная аритмия нередко связана с органическими заболеваниями миокарда, однако у значительной части пациентов признаков органической патологии миокарда обнаружить не удается.
Основными осложнениями мерцательной аритмии являются инсульт и сердечная недостаточность. Частота развития ишемического инсульта у пациентов с мерцательной аритмией в среднем составляет 5% в год, что от 2 до 7 раз выше, чем у людей без нее.
Каждый шестой инсульт происходит у больного с мерцательной аритмией.
Мерцание и трепетание желудочков, желудочковая асистолия, могут возникнуть при любом тяжелом заболевании сердца. У молодых пациентов они возникают чаще при врожденном пороке митрального клапана, у пожилых людей наиболее частые причины возникновения аритмии – острая фаза инфаркта миокарда, хроническая левосторонняя недостаточность.
Мерцательная аритмия может наблюдаться также при ишемической болезни сердца, тиреотоксикозе, алкоголизме.
Симптомы
Мерцательная аритмия может не ощущаться больным или ощущается как учащенное сердцебиение. При мерцании предсердий и трепетании с нерегулярным желудочковым ритмом пульс аритмичен, звучность сердечных тонов изменчива. Наполнение пульса также изменчиво и часть сокращений сердца вообще не дает пульсовой волны, то есть возникает дефицит пульса. Трепетание предсердий с регулярным желудочковым ритмом может быть диагностировано только по ЭКГ. Мерцательная аритмия с частым желудочковым ритмом способствует появлению или нарастанию сердечной недостаточности. Как стойкая, так и особенно пароксизмальная мерцательная аритмия обусловливает склонность к тромбоэмболическим осложнениям.
Наполнение пульса также изменчиво и часть сокращений сердца вообще не дает пульсовой волны, то есть возникает дефицит пульса. Трепетание предсердий с регулярным желудочковым ритмом может быть диагностировано только по ЭКГ. Мерцательная аритмия с частым желудочковым ритмом способствует появлению или нарастанию сердечной недостаточности. Как стойкая, так и особенно пароксизмальная мерцательная аритмия обусловливает склонность к тромбоэмболическим осложнениям.
Диагностика мерцательной аритмии осуществляется при помощи электрокардиографии, холтеровского мониторирования, электрофизиологического исследования.
Лечение
Целью врача при лечения больного с мерцательной аритмией является восстановление правильного ритма сердца и последующее его поддержание. Имеется несколько способов, позволяющих восстановить правильный ритм.
Наиболее распространенным является медикаментозное лечение – восстановление ритма сердца с помощью лекарственных препаратов. Эти лекарства называются антиаритмическими. Как правило, лекарства вводят внутривенно. Однако в некоторых случаях больной сам может принять подобранное ранее лекарство, которое прекращает у него приступ мерцательной аритмии. К сожалению, не существует специальных признаков, позволяющих определить, какое из лекарств окажется более эффективным. На практике приходится перебирать несколько лекарств, прежде чем удается найти препарат, более всего подходящий больному.
В некоторых случаях (когда приступ мерцательной аритмии не поддается лечению лекарствами, если он существует уже длительное время и имеется непосредственная угроза для жизни больного) для восстановления ритма применяют так называемую электрическую кардиоверсию. Больной на короткое время (1‑2 минуты) погружается в сон, затем специальным синхронизированным (наносимым в определенную фазу сердечного цикла) разрядом электрического тока ритм сердца восстанавливается. Метод имеет несколько недостатков — необходимость погружать больного в сон, необходимость специального оборудования для проведения процедуры. Кроме того, эта процедура должна проводиться в больнице, в которой работает высококвалифицированный персонал. Но есть и значительные преимущества. Так, ритм восстанавливается почти во всех случаях (в отличие от лекарств, восстанавливающих ритм лишь в 60-80%). Этот способ к тому же более безопасен, так как любое лекарство имеет побочные эффекты. Если они появились, то нужно время, чтобы лекарство ушло из крови.
Учитывая преимущества кардиоверсии, были созданы специальные вшиваемые под кожу аппараты — кардиовертеры, которые улавливают мерцательную аритмию и прекращают ее. Однако пока эти аппараты широко не применяются.
После восстановления ритма необходимо его поддерживать, то есть требуется проведение лечения заболевания, которое привело к мерцательной аритмии, устранение факторов, провоцирующих приступ. Если приступы редкие, то иногда от специальной антиаритмической терапии воздерживаются. Однако чаще всего приходится принимать лекарство, предотвращающее развитие приступа. Иногда при часто возникающих и тяжело переносимых больным приступах приходится применять хирургическое лечение.
Опыт ведущих кардиологических клиник демонстрирует на сегодняшний день колоссальные возможности радикального лечения пациентов, страдающих мерцательной аритмией, с помощью радиочастотной катетерной абляции (РЧА).
Катетерная абляция (от лат. аblatio – удаление) – это малоинвазивный метод по устранению причин нарушений сердечного ритма через катетер, без операции на открытом сердце. Широко применяется при лечении аритмии. При данном методе лечения мерцательной аритмии применяются различные катетеры, в основе работы которых используется электрический импульс, холод (криоаблация), химические субстанции, лазер.
В основе данного метода лежит точечное воздействие на проблемные участки проводящих структур сердца. Перед проведением катетерной аблации внутривенно вводится медикамент для профилактики тромбозов. После чего электрод (интродьюсер) вводится через катетер, установленный в бедренную вену, и, продвигаясь по ней, достигает расположения ранее выявленного очага нарушений. При высокочастотной аблации кончик электрода нагревается до 70 С. Путем точечного прижигания проблемного участка образуется микрошрам, который становится препятствием для прохождения патологического импульса, провоцирующего появление нарушений ритма.
По материалам сайтов «КардиоДом», сайта медицинской службы Германии Kardio-24, медицинского центра «Пангея», сайта Medportal.Ru
Ритм сердца: кому грозит аритмия, тахикардия или брадикардия? | Здоровая жизнь | Здоровье
Оно бьется (а точнее – сокращается) ритмично и спокойно под воздействием возникающих в нем электрических импульсов. Но стоит этому слаженному процессу нарушиться, и начинаются проблемы.
В норме частота сердечных сокращений составляет 60–80 в минуту. При аритмиях же (нарушение частоты, ритмичности и последовательности возбуждения и сокращений отделов сердца) она увеличивается или уменьшается, или «мотор» работает с перебоями, неритмично.
Синусовая тахикардия – учащение ритма сердца до 120–150 сокращений в минуту. У здоровых людей она возникает при физических и эмоциональных нагрузках. Но после них частота пульса возвращается к норме.
У кого бывает. Стойкое же учащение синусового ритма до 100–140 ударов в минуту наблюдается при повышении температуры тела, миокардитах, сердечной недостаточности, нарушении функции щитовидной железы, анемии, тромбоэмболии легочной артерии, заболеваниях нервной системы. В подобном состоянии у больного наблюдается усиленное сердцебиение с неприятными ощущениями в области сердца.
| Кстати | |
|---|---|
| При аритмии изменения могут произойти на любом участке проводящей системы сердца под влиянием вегетативных, эндокринных и других метаболических нарушений. Особенно большое значение имеют электролитные расстройства, в частности, отклонения в содержании калия и кальция в клетке. Аритмии возможны также при интоксикациях и некоторых лекарственных воздействиях, а также могут быть связаны с врожденными особенностями проводящей системы сердца. Разные заболевания вызывают различные по продолжительности и характеру виды аритмии. Установить диагноз может только врач, выводы которого основываются на клинико-электрокардиографических данных. | |
Возможные причины. Причиной такой тахикардии могут быть также бытовые, токсические и лекарственные воздействия. Их устранение приводит к нормализации состояния без дополнительного назначения каких-либо специальных препаратов. Часто синусовая тахикардия бывает проявлением вегетососудистой дистонии, в этом случае она заметно уменьшается при задержке дыхания.
Выход. В такой ситуации в первую очередь надо лечить заболевание, вызвавшее тахикардию.
Синусовая брадикардия – падение синусового ритма сердца до 60–40 и менее сокращений в минуту.
У кого бывает. Нередко отмечается у здоровых, особенно у физически тренированных лиц (в покое, во сне).
Возможные причины. Синусовая брадикардия может быть проявлением нейроциркуляторной дистонии, а также возникать при инфаркте миокарда, синдроме слабости синусового узла, при повышении внутричерепного давления, снижении функции щитовидной железы (гипотиреоз), при некоторых вирусных заболеваниях, под влиянием ряда лекарств. Встречается также при неврозах, патологии органов пищеварения.
Выход. Какой-то специальной терапии при синусовой брадикардии не требуется. Полезны ЛФК и массаж, рекомендуют принимать женьшень, чай из аптечной ромашки. Лечение должно быть направлено на основное заболевание. В тяжелых случаях (особенно при синдроме слабости синусового узла) бывает показана временная или постоянная электрокардиостимуляция (установка искусственного водителя ритма – байпаса).
Экстрасистолы – преждевременные сокращения сердца или его отделов, при которых электрический импульс исходит не из синусового узла. Экстрасистолы нередко протекают бессимптомно, в ряде случаев больной ощущает «толчок» в груди, «остановку» сердца или пульсацию в подложечной области. Этому соответствует при исследовании пульса ослабление или выпадение очередной пульсовой волны, при выслушивании сердца наблюдаются преждевременные сердечные тоны.
У кого бывает. Могут сопровождать любое заболевание сердца, а в половине случаев не связаны с этим вообще, отражая влияние на сердце вегетативных и психоэмоциональных нарушений, а также баланса электролитов в организме, лекарственного лечения, алкоголя и возбуждающих средств, курения.
Возможные причины. Значение экстрасистол различно. Случающиеся изредка при здоровом сердце обычно не существенны, но их учащение иногда указывает на обострение имеющегося заболевания (ишемической болезни сердца, миокардита) или передозировку некоторых сердечных лекарств.
Частые предсердные экстрасистолы требуют к себе больше внимания. Особенно неблагоприятны частые разнообразные желудочковые экстрасистолы, которые могут быть предвестниками мерцания желудочков.
Выход. Лечат в первую очередь основное заболевание. Редкие экстрасистолы специального лечения не требуют. В качестве антиаритмических средств при наджелудочковых экстрасистолах применяют одни лекарства, при желудочковых – другие. Есть препараты, которые можно назначать при всех видах экстрасистолии. Но все они назначаются врачом. Если экстрасистолы возникли на фоне приема сердечных гликозидов, то их временно отменяют, назначают препараты калия.
При неврозах и рефлекторных экстрасистолиях у людей с заболеваниями внутренних органов наиболее важное значение имеет коррекция питания и образа жизни, а также лечение основной и сопутствующей патологии.
Читайте: Как лечить аритмию →
Пароксизмальная тахикардия – приступы учащенных – 140–240 ударов в минуту – сердцебиений правильного ритма с внезапным отчетливым началом и таким же внезапным окончанием с продолжительностью от нескольких секунд до нескольких дней.
Наджелудочковая тахикардия нередко сопровождается потливостью, обильным мочеиспусканием в конце приступа, «урчанием» в животе, жидким стулом, небольшим повышением температуры тела. Затянувшиеся приступы могут сопровождаться слабостью, обмороками, неприятными ощущениями в области сердца при его заболеваниях – стенокардией, появлением или нарастанием сердечной недостаточности.
У кого бывает. Желудочковая тахикардия наблюдается реже и всегда связана с заболеванием сердца, может быть предвестником мерцания (фибрилляции) желудочков.
Возможные причины. Такие же, как и при экстрасистолии.
Выход. Иногда помогает отказ от физических нагрузок. Пароксизм наджелудочковой тахикардии можно прекратить рефлекторными методами: натужиться, сдавить брюшной пресс, задержать дыхание, надавливать на глазные яблоки, вызвать рвотные движения.
При неэффективности этих методов применяют медикаментозные средства. В тяжелых случаях проводят внутрипредсердную или чрезпищеводную сверхчастую стимуляцию предсердий, электроимпульсную терапию. Больной во время приступа должен находиться в горизонтальном положении.
При желудочковой тахикардии вводят специальные препараты или также проводят электроимпульсную терапию.
Мерцательная аритмия – это хаотичное сокращение отдельных групп мышечных волокон, при котором предсердия в целом не сжимаются, а желудочки работают неритмично, обычно с частотой от 100 до 150 ударов в минуту.
| Важно | |
|---|---|
| Самый опасный вид аритмии – мерцание и трепетание (фибрилляция) желудочков сердца, характеризующееся внезапным прекращением кровообращения, может возникнуть при любом тяжелом заболевании сердца, тромбоэмболии (закупорке) легочной артерии, передозировке сердечных гликозидов и противоаритмических средств, при электротравме и требует немедленных реанимационных действий – непрямого массажа сердца, искусственного дыхания, введения специальных препаратов. | |
У кого бывает. Мерцание предсердий с неправильным пульсом, изменчивой звучностью тонов сердца может быть стойким или приступообразным. Наблюдается при митральных пороках, ишемической болезни сердца, тиреотоксикозе, алкоголизме. Частый ритм сокращения желудочков способствует появлению или нарастанию сердечной недостаточности, но может и не ощущаться больным.
Выход. В большинстве случаев цель – не восстановление правильного ритма, а его урежение. При этом главное – лечение основного заболевания (тиреотоксикоза, миокардита), оперативное устранение пороков сердца, прекращение приема алкоголя.
Для восстановления правильного ритма применяют специальные препараты. Проводят внутрипредсердечную или чрезпищеводную стимуляцию предсердий, электроимпульсную терапию.
Смотрите также:
Аритмия сердца | Центр неврологии и реабилитации
Аритмия сердца -патология сердечной деятельности, которая сопровождается рандомными изменениями ритма сердечных сокращений.
Она может быть вызвана системными заболеваниями, нарушениями проводимости сосудов, действием лекарственных средств и другими причинами.
Различают следующие виды аритмии:
- Синусовая тахикардия — частота сердцебиения более 90 ударов в минуту. При этом у человека возникает ощущение сильного биения сердца, как после физической нагрузки. Синусовая аритмия — неравномерный ритм сердечных сокращений. Это нарушение чаще всего диагностируется у детей и подростков и может быть связано с дыхательной функцией или резким изменением активности.
- Пароксизмальная тахикардия — внезапное увеличение количества ударов сердца до 120-140 в минуту, не связанное с физической активностью.
- Мерцательная пароксизмальная аритмия — резкое приступообразное увеличение частоты биения сердца до 240 ударов в минуту. Сопровождается ощущением слабости, побледнением кожных покровов, предобморочным состоянием.
- Синусовая брадикардия — замедление сердечного ритма до 55 и менее ударов в минуту.
- Экстрасистолия — сердечное сокращение вне нормального ритма, которое вызывает ощущение толчка в грудной клетке или чувство замирания сердца.
Все эти нарушения сердечной деятельности могут быть признаками таких серьезных заболеваний, как миокардит, ишемия, порок сердца и других.
Чтобы записаться на консультацию, звоните по телефону +7(995)121-03-03.
Аритмия сердца. Этапы лечения
Поэтому при появлении симптомов аритмии очень важно пройти диагностику и установить, какая именно патология имеет место. По результатам обследования необходимо обратиться за консультацией к кардиологу, терапевту, неврологу и другим профильным специалистам.
Помните, что своевременное выявление заболевания является важным условием его успешного излечения!
Услуги центра в рамках лечения
Прием ведут
Публикации по теме
Бит сердца
Бит сердца
7 Ноября 2019
Все мы хотя бы раз в жизни ощущали перебои в работе сердца или фиксировали это по пульсу.
Чаще эти «пушечные выстрелы» связаны с экстрасистолами. При круглосуточной регистрации ЭКГ они встречаются у всех людей.
⠀
Если экстрасистолы редкие и не ощущаются, то их не лечат. А если они частые, и вы ощущаете головокружение, то это предмет врачебного наблюдения.
⠀
Необходимо обследование с целью уточнения причин возникновения экстрасистол 🙁 ишемическая болезнь сердца, миокардиты, ревматизм, и даже заболевания желудочно-кишечного тракта ).
⠀
Кроме этого существуют и другие разновидности нарушений ритма:
⠀
✅Синусовая брадикардия- это правильный ритм сердца с частотой менее 60 в мин. У спортсменов допускается 50 в мин. и меньше.
✅Синусовая тахикардия-это правильный ритм сердца с частотой более 90 в мин.
На частоту сердцебиения влияют не только физические нагрузки и тренированность, но и эмоциональное состояние! Вот и пример:
У Михаила Барышникова есть прекрасный танец, как он танцует под звуки своего сердца. Весь зал наслаждался красотой его исполнения под биение и ускорение сердца до 200 ударов в минуту.
⠀
✅Экстрасистолия- это преждевременные по отношению к своему собственному ритму возбуждения всего сердца или одного из его отделов. В ряде случаев требует серьезного лечения!
✅Пароксизмальные тахикардии- это внезапно возникающие и внезапно прекращающиеся приступы сердцебиения с частотой более 140 в мин., сопровождающиеся плохим самочувствием. Они могут быть опасны, требуют экстренности.
✅ Мерцательная аритмия- самое частое нарушение ритма.
Среди всех других она не относится непосредственно к угрожающим жизни ( конечно исключения есть). Однако нет другой аритмии, которая не держала бы в страхе перед очередным приступом и не приводила к инвалидизации психически так и физиологически.
⠀
Перебои в работе сердца- это прямое указание на то, что вы сбились с собственного ритма жизни. Прислушайтесь к своему сердцу. Оно наверняка подскажет вам, что вы навязываете себе чуждый ритм. Куда -то спешите, торопитесь, суетитесь.Нам всем нужно задуматься в каком ритме мы живем?
А какие отношения у вас ритмом?
Нормальный синусовый ритм в сравнении с нарушениями фибрилляции предсердий
Работа вашего сердца — перекачивать кровь по всему телу. Когда он работает должным образом, он перекачивается в регулярный, устойчивый ритм. Это называется нормальным синусовым ритмом. В противном случае у вас может быть нерегулярное сердцебиение, называемое AFib.
Вы, вероятно, не особо задумываетесь о своем сердцебиении, потому что это происходит так легко. Это действительно похоже на сложный танец. Во время каждого удара две верхние камеры вашего сердца сжимаются или сокращаются.Это предсердия. Затем сокращаются две нижние камеры, называемые желудочками.
Когда камеры сужаются, они перемещают кровь. Электрическая система вашего сердца контролирует время откачки.
Что происходит с нормальным синусовым ритмом?
Каждое сердцебиение начинается с сигнала синоатриального (SA) узла в правом предсердии. Узел SA называется кардиостимулятором, потому что он регулирует частоту сердечных сокращений в зависимости от того, что вы делаете. Он увеличивает частоту сердечных сокращений (то же самое, что и ваш пульс), когда вы тренируетесь, и замедляет его, когда вы спите.
Сигнал распространяется по правому и левому предсердиям. Это заставляет их сокращаться и заставляет кровь попадать в желудочки. Затем сигнал перемещается к узлу атриовентрикулярного узла (АВ), который находится около середины вашего сердца.
Оттуда сигнал проходит через стенки желудочка. Это заставляет их сокращаться и выдавливать кровь из сердца. Правый желудочек посылает кровь в легкие, а левый перекачивает ее в остальное тело. Затем стены расслабятся и ждут следующего сигнала.
Когда все работает без сбоев, у вас нормальный синусовый ритм, и ваше сердце бьется от 60 до 100 раз в минуту.
Что такое мерцательная аритмия?
Иногда электрическая система сердца работает не так, как должна. Фибрилляция предсердий, также называемая AF или AFib, является наиболее распространенным типом нерегулярного сердцебиения.
В этом случае сигналы смешиваются. В результате вместо того, чтобы сильно и регулярно биться, предсердия дрожат. Таким образом, кровь не очень хорошо попадает в желудочки.
Вместо того, чтобы танец был красивым и организованным, все было беспокойно и запутанно. Многие сигналы — иногда до 600 — покидают предсердия одновременно, конкурируя за прохождение через АВ-узел к желудочкам. Однако AV-узел мешает им всем пройти. Только один или два из каждых пяти сигналов проходят.
Они проходят быстро и беспорядочно, что приводит к нерегулярному сердцебиению. Частота сердечных сокращений во время ФП часто бывает медленной, нормальной или быстрой.
Что такое AFib?
У некоторых людей симптомы отсутствуют.Если они у вас есть, вы можете почувствовать:
У некоторых людей время от времени бывает AFib. Симптомы могут длиться от нескольких минут до нескольких часов. Потом все нормализуется.
Другие люди часто страдают ФП и нуждаются в лечении, чтобы их сердцебиение вернулось к нормальному синусовому ритму.
При появлении симптомов позвоните своему врачу. AFib не вызовет сердечного приступа в здоровом сердце, но повышает вероятность инсульта. А своевременное лечение, обычно с помощью лекарства, называемого разжижителем крови (ваш врач может назвать это антикоагулянтом), может предотвратить инсульт.
Предсердная тахикардия | Johns Hopkins Medicine
Предсердная тахикардия (АТ) — это тип нарушения сердечного ритма или аритмии. Это происходит, когда электрический сигнал, контролирующий сердцебиение, начинается из необычного места в верхних камерах (предсердиях) и быстро повторяется, заставляя предсердия биться слишком быстро.
Что происходит при предсердной тахикардии?
Нормальное сердцебиение начинается с электрического импульса от синусового узла , единственной точки в правом предсердии сердца (правая верхняя камера).Во время предсердной тахикардии электрический импульс за пределами синусового узла возникает многократно, часто из-за короткого замыкания — кругового электрического пути. Электричество вращает предсердия снова и снова, заставляя верхние камеры сжиматься более 100 раз в минуту. (Нормальная частота сердечных сокращений составляет от 60 до 100 ударов в минуту.) Быстрые сокращения сердца препятствуют полному заполнению камер между ударами.
Аритмия, сосредоточенная в верхних камерах сердца, называется суправентрикулярной тахикардией (СВТ) — буквально, быстрое «сердцебиение над желудочками» (нижние камеры).Предсердная тахикардия обычно возникает в течение коротких периодов времени и начинается и прекращается спонтанно. Это называется пароксизмальным AT . Если он продолжается, он называется постоянным AT
.Каковы симптомы предсердной тахикардии?
Предсердная тахикардия может не вызывать никаких симптомов или вызывать одно из следующих событий:
- Сердцебиение (трепет в груди)
- Обморок
- Боль в груди
- Одышка
- Усталость
- Сердечная недостаточность
Что вызывает предсердную тахикардию?
Предсердная тахикардия чаще всего встречается у пожилых пациентов и людей с другими типами сердечных заболеваний, хотя иногда она появляется у детей, молодых людей и людей со здоровым сердцем.Причины включают:
- «Растянутое» предсердие в результате высокого кровяного давления (гипертонии) или кардиомиопатии
- Предыдущий инфаркт
- Чрезмерное употребление алкоголя, кокаина и других стимуляторов
- «Раздражающий фокус», когда клетки вне синусового узла начинают автоматически генерировать электрический импульс самостоятельно.
Иногда предсердная тахикардия бывает идиопатической, то есть врачи не могут найти конкретную причину.
Каковы осложнения предсердной тахикардии?
- Непрерывная (продолжительная) предсердная тахикардия может привести к кардиомиопатии (ослаблению сердечной мышцы) и сердечной недостаточности.Этот тип кардиомиопатии часто обратим, если можно контролировать предсердную тахикардию.
- Иногда предсердная тахикардия может привести к другому, более серьезному виду аритмии, называемому фибрилляцией предсердий.
Как диагностируется предсердная тахикардия?
Предсердная тахикардия иногда может быть диагностирована в кабинете врача с помощью электрокардиограммы (ЭКГ или ЭКГ). Но когда предсердная тахикардия случается редко, офисная ЭКГ может быть нормальной. Если это так, ваш врач может дать вам монитор ЭКГ для ношения дома, который будет записывать ваш сердечный ритм с течением времени.К ним относятся:
- Монитор Холтера : портативный ЭКГ, который вы носите непрерывно от одного до семи дней для записи сердечного ритма с течением времени
- Монитор событий : переносная ЭКГ, которую вы носите в течение одного или двух месяцев, которая записывает, только когда запускается ненормальным сердечным ритмом или когда вы активируете ее вручную
- Имплантируемый монитор : крошечный монитор событий, вставленный под кожу, который носят в течение нескольких лет для записи редко происходящих событий
Однако решения о лечении основаны на более точном исследовании того, где и как генерируются электрические сигналы.Ваш врач может порекомендовать электрофизиологическое исследование вашего сердца, во время которого узкая гибкая трубка, называемая катетером, проходит через вену к вашему сердцу под легким седативным действием. Тонкие провода внутри катетера могут помочь точно определить источник ошибочного электрического сигнала. Электрофизиологическое обследование обычно сочетается с катетерной аблацией — процедурой, направленной на излечение аритмии путем прижигания ее источника.
Как лечится предсердная тахикардия?
- Лечение любых сопутствующих заболеваний
- Катетерная абляция для разрушения определенных участков сердечной мышцы, которые неправильно производят электрические сигналы; обычно проводится одновременно с электрофизиологическим исследованием
- Лекарства для контроля сердечного ритма , включая бета-блокаторы, блокаторы кальциевых каналов или антиаритмические препараты, такие как флекаинид, пропафенон или амиодарон
Для получения дополнительной информации об аритмиях, их тестах и методах лечения посетите страницу «Аритмии» или Службу электрофизиологии и аритмии Джонса Хопкинса.
Синусовая аритмия — обзор
Предсердные аритмии
Синусовая аритмия
При синусовой аритмии блуждающие нервы и изменения дыхания могут изменять скорость разряда СА-узла. ЭКГ в норме, за исключением различной длины интервалов R – R (рис. 41.5). Вариации распространены, особенно при изменении частоты дыхания. Этот ритм очень распространен среди молодых людей и имеет тенденцию к снижению с возрастом. Никакого лечения не требуется (Weiderhold, 1988; Mammen et al., 2004; Watchie, 2010; Хиллегасс, 2011).
Синусовая брадикардия
Синусовая брадикардия — это обычный синусовый ритм, но с частотой СА-узлов ниже 60 ударов в минуту (рис. 41.6). ЭКГ имеет нормальные зубцы P и интервалы P – R и соотношение проводимости между предсердиями и желудочками 1: 1, но частота предсердий менее 60 ударов в минуту. Он представляет собой подавление скорости разряда SA-узла, обычно в ответ на нормальную физиологию у спортсменов, во время сна и при стимуляции блуждающего нерва. Это может быть связано с наркотиками, особенно при употреблении наркотиков, бета-блокаторов и блокаторов кальциевых каналов.Патологии, которые могут вызывать ритм брадикардии, включают острый инфаркт миокарда, повышение внутричерепного давления, гиперчувствительность каротидного синуса и гипотиреоз. Если имеются признаки нарушения гемодинамики, необходимо лечение. Медикаментозное лечение может быть полезным в краткосрочной перспективе; однако пациентам с симптоматической рецидивирующей или стойкой брадикардией показана внутренняя кардиостимуляция (Weiderhold, 1988; Mammen et al., 2004; Watchie, 2010; Hillegass, 2011).
Синусовая тахикардия
Синусовая тахикардия — это ускорение частоты импульсного разряда СА-узла (рис.41,7). ЭКГ имеет нормальные зубцы P и интервалы P – R и соотношение проводимости между предсердиями и желудочками 1: 1. Он отличается от нормального синусового ритма только тем, что частота составляет более 100 ударов в минуту. СА-тахикардия — это нормальная ожидаемая реакция на увеличение интенсивности упражнений. Это также может быть результатом нормальной физиологической реакции, наблюдаемой у младенцев, детей и взрослых с эмоциями, особенно тревогой. Это может быть связано с наркотиками, например, из-за употребления атропина, адреналина (адреналина), алкоголя, никотина и кофеина.Он также может отражать патологический процесс, такой как лихорадка, гипоксия, анемия, гиповолемия или тромбоэмболия легочной артерии. Во многих из этих состояний повышенная частота сердечных сокращений является результатом увеличения сердечного выброса в попытке удовлетворить повышенные потребности кровообращения. Показано лечение основного заболевания, особенно пациентам с ранее существовавшим сердечным заболеванием, поскольку повышенный сердечный выброс может еще больше усугубить любые проблемы с сердцем (Weiderhold, 1988; Mammen et al., 2004; Larry & Schaal, 2006; Watchie, 2010; Hillegass, 2011).
Наджелудочковая тахикардия
Наджелудочковые аритмии включают любой ритм, при котором деполяризующий импульс возникает выше уровня АВ-узла. Все эти ритмы имеют нормальный комплекс QRS после деполяризации. Наджелудочковая тахикардия (СВТ, также известная как пароксизмальная предсердная тахикардия) — это регулярный быстрый ритм, возникающий из любого участка выше бифуркации пучка Гиса (рис. 41.8). Ощущение сердцебиения и головокружения типичны для СВТ.У людей с ишемической болезнью сердца из-за учащенного сердцебиения могут возникать стенокардия и одышка. СВТ также часто возникает у пациентов с плохой функцией левого желудочка, сердечной недостаточностью и отеком легких. Лечение включает прекращение приема любых лекарственных препаратов, вызывающих заболевание, использование различных антиаритмических препаратов для контроля частоты и использование вагусных маневров (таких как массаж каротидного синуса, маневр Вальсальвы, задержка дыхания и кашель или рвота) для замедления частоты предсердий. Врач также может выполнить синхронизированное сердечное преобразование, особенно у нестабильного пациента с гипотонией, отеком легких или сильной болью в груди (Weiderhold, 1988; Mammen et al., 2004; Ларри и Шаал, 2006; Хиллегасс, 2011).
Преждевременные сокращения предсердий
Преждевременные сокращения предсердий (PAC) происходят от эктопических кардиостимуляторов, расположенных в любом месте предсердия, кроме узла SA (рис. 41.9). ЭКГ показывает эктопические зубцы P, которые появляются раньше, чем следующий ожидаемый синусовый ритм. Внематочный зубец P имеет другую форму и / или направление, чем нормальный зубец P. Эктопический зубец P не будет проводиться, если он достигнет АВ-узла в течение периода абсолютной рефрактерности, но он будет проводиться с задержкой (более длительный интервал P – R) в течение периода относительной рефрактерности.PAC, которые проводятся через AV-узел, пучок His и ветви пучка, будут иметь типичные комплексы QRS. ПАК могут появиться в любом возрасте и часто наблюдаются при отсутствии сердечных заболеваний. Обычно считается, что стресс, утомляемость, алкоголь, табак и кофеин могут вызывать развитие ПАУ. Частые ПАУ наблюдаются при хронических заболеваниях легких, ишемической болезни сердца и токсичности наперстянки. Лечение включает устранение провоцирующих причин и устранение основных заболеваний. Если PAC вызывают симптомы или устойчивую тахикардию, следует применять лекарственную терапию с целью подавления PAC (Weiderhold, 1988; Mammen et al., 2004; Ларри и Шаал, 2006; Мэлоун, 2006; Хиллегасс, 2011).
Фибрилляция предсердий
Фибрилляция предсердий — одна из наиболее распространенных аритмий. Это происходит, когда несколько участков миокарда предсердий постоянно разряжаются и сокращаются (рис. 41.10). Предсердия буквально подергиваются или беспорядочно дрожат. Деполяризация и сокращение настолько дезорганизованы и нерегулярны, что предсердия скорее дрожат, чем сокращаются равномерно. Частота предсердий обычно выше 400 ударов в минуту, тогда как желудочковая частота ниже, потому что она ограничена временем рефрактерности АВ-узла.ЭКГ показывает фибриллярную предсердную активность вместо зубцов P и нерегулярный желудочковый ответ (Weiderhold, 1988; Mammen et al., 2004; Larry & Schaal, 2006; Collins & Dias, 2009; Hillegass, 2011).
В основном фибрилляция предсердий связана с двумя проблемами. Во-первых, предсердия не деполяризуются и, следовательно, нет сокращения предсердий. Сокращение предсердий может увеличить объем желудочков на 30%, поэтому без него сердечный выброс может снизиться до 30%.Сердечный выброс обычно не нарушается у людей с желудочковой реакцией менее 100 ударов в минуту; тем не менее, у человека с ЧСС в состоянии покоя более 100 ударов в минуту или у человека, выполняющего упражнения, признаки нарушения гемодинамики могут быть быстро обнаружены. Во-вторых, существует опасность свертывания крови в фибриллирующих предсердиях; может образоваться настенный тромб и впоследствии привести к эмболу. В целом у 30% всех пациентов с фибрилляцией предсердий развиваются эмболы (Watchie, 2010; Hillegass, 2011).
Фибрилляция предсердий может возникать как пароксизмальный взрыв или как устойчивый ритм. Пожилой возраст, ревматический порок сердца, застойная сердечная недостаточность и гипертония — это состояния, при которых обычно возникает фибрилляция предсердий. Лечение зависит от общего состояния пациента. Лекарства можно применять у более стабильного пациента. Ответ лучше всего у тех, у кого фибрилляция предсердий лечится вскоре после начала. У лиц с гемодинамическими нарушениями другими вариантами лечения являются сердечная конверсия или кардиостимулятор (Weiderhold, 1988; Mammen et al., 2004; Watchie, 2010; Хиллегасс, 2011).
Трепетание предсердий
Точный механизм, участвующий в развитии трепетания предсердий, неизвестен, но проблема, по-видимому, касается только небольшой области предсердия (рис. 41.11). Характеристики ЭКГ включают регулярную частоту предсердий 250–350 ударов в минуту и пилообразные волны трепетания вместо зубцов P. Трепетание предсердий редко возникает при отсутствии ранее существовавшего сердечного заболевания. Заболеваемость наиболее высока у пациентов с ишемической болезнью сердца или острым инфарктом миокарда, но она также может быть осложнением застойных кардиомиопатий, миокардита, болезни митрального клапана, тромбоэмболии легочной артерии, тупой травмы грудной клетки и токсичности диоксина.Трепетание предсердий может возникать как преходящая аритмия между ритмом СА и фибрилляцией предсердий. Лечение состоит из сердечной конверсии или медикаментозной терапии в зависимости от клинического состояния пациента (Weiderhold, 1988; Mammen et al., 2004; Larry & Schaal, 2006; Malone, 2006; Collins and Dias, 2009; Hillegass, 2011).
Соединительный ритм
В нормальных условиях SA-узел разряжается с большей скоростью, чем AV-узел, поэтому кардиостимулятор в AV-соединении подавляется.Если отток СА-узла медленный или не достигает АВ-узла, может возникнуть узловой ускользающий импульс (рис. 41.12), обычно со скоростью 40-60 ударов в минуту. Как правило, эти ускользающие сокращения не проходят обратно в предсердия, поэтому на ЭКГ виден комплекс QRS без зубца P. Однако, если импульс, генерируемый атриовентрикулярным узлом или соединительной тканью, отражается обратно в предсердия, его можно рассматривать как перевернутый зубец P до, во время или после сокращения желудочков. Всякий раз, когда есть достаточно длительная пауза перед тем, как импульс достигает АВ-узла, узловой кардиостимулятор может вызвать узловой ритм.Устойчивые ритмы выхода из узлов могут наблюдаться при застойной сердечной недостаточности, токсичности диоксинов или миокардите. (Мэлоун, 2006; Watchie, 2010; Hillegass, 2011).
Узловая тахикардия
Усиленный узловой импульс может перекрывать узел СА и вызывать либо ускоренный узловой ритм (частота 60–100 ударов в минуту), либо узловую тахикардию с частотой более 100 ударов в минуту. Зубцы P отсутствуют. Ускоренный узловой ритм или узловая тахикардия могут возникать при гипервентиляции, ишемической болезни сердца, токсичности диоксинов, чувствительности к кофеину или никотину, перенапряжению и эмоциональным факторам.Если усиленный ритм сохраняется и вызывает симптомы нарушения гемодинамики или ишемии, требуется терапия основной причины. Также может потребоваться острая терапия для увеличения частоты СА. При более высоких показателях трудно отличить СВТ от узловой тахикардии, потому что, если зубец P присутствует, он теряется в комплексе QRS и не визуализируется (Weiderhold, 1988; Mammen et al., 2004; Hillegass, 2011).
Типы аритмий у детей
Аномальные сердечные сокращения или аритмии у взрослых также могут влиять на детей.В таких случаях особые соображения могут помочь выявить симптомы и вылечить состояние.
Ваш врач может задать вашим детям вопросы, если им сложно описать симптомы. Врач также может спросить вас о медицинском и семейном анамнезе. Эти ответы помогут определить риск аритмии у вашего ребенка. Ваш врач может также порекомендовать диагностические тесты на аритмию.
Смотрите анимацию нескольких типов аритмий.
Синдром удлиненного интервала QT (LQTS)
Как и другие аритмии, синдром удлиненного интервала QT (LQTS) представляет собой нарушение электрической системы сердца.
Когда у ребенка LQTS, нижние камеры сердца (желудочки) слишком долго сокращаются и расслабляются. Промежуток времени, необходимый для завершения цикла, можно измерить и сравнить со средними показателями для детей.
Название состояния происходит от букв, связанных с формой волны, создаваемой электрическими сигналами сердца при записи электрокардиограммы (ЭКГ или ЭКГ). Интервал между буквами Q и T определяет работу желудочков. Таким образом, «синдром удлиненного интервала QT» означает, что временной интервал между точками Q и T на кривой слишком велик, даже если он составляет доли секунды.
LQTS могут передаваться по наследству и появляться у здоровых детей. Другие дети могут приобретать LQTS, иногда как побочный эффект лекарств.
Некоторые аритмии, связанные с LQTS, могут вызывать внезапную остановку сердца и могут быть смертельными. Глухота также может возникать при одном типе унаследованного LQTS.
Симптомы LQTS
У детей с LQTS могут отсутствовать какие-либо симптомы. Дети, у которых есть симптомы, могут испытывать:
- Обморок (обморок)
- Нерегулярный пульс или ритм
- Дрожание в груди
Дети с LQTS могут испытывать более длинный, чем обычно, интервал QT во время физических упражнений, испуганных шумом или при сильных эмоциях, таких как испуг, гнев или боль.
Если у вашего ребенка случаются обмороки, или если в вашей семье были случаи обморока или внезапной сердечной смерти, LQTS следует исследовать как потенциальную причину. Ваш врач может порекомендовать тест с физической нагрузкой в дополнение к электрокардиограмме.
Как лечится LQTS?
Лечение LQTS у детей включает в себя лекарства, такие как бета-блокаторы, и хирургические процедуры, такие как имплантируемый кардиовертер-дефибриллятор (ICD).
Лечащий врач вашего ребенка может также сократить использование любых препаратов, которые, как известно, удлиняют интервал QT.Также лучше избегать других факторов риска, таких как дисбаланс электролитов.
Преждевременные схватки
Преждевременные или лишние сокращения могут вызывать нерегулярный сердечный ритм у детей. Преждевременные сокращения, которые начинаются в верхних камерах сердца (предсердиях), называются преждевременными сокращениями предсердий или PAC. Преждевременные сокращения желудочков или ЖЭ начинаются в желудочках.
Когда сокращение в любой камере происходит преждевременно, обычно возникает пауза, из-за которой следующий удар становится более сильным.Если ваш ребенок или подросток говорит, что его сердце «екнуло», обычно это более сильное биение вызывает это чувство.
Причины и лечение
Преждевременные сердечные сокращения часто встречаются у здоровых детей и подростков.
Обычно причину не удается обнаружить и специального лечения не требуется. Преждевременные биения могут исчезнуть сами по себе. Даже если преждевременные сокращения у вашего ребенка продолжаются в течение некоторого времени, это состояние обычно не является поводом для беспокойства. Не должно быть никаких ограничений на нормальную деятельность вашего ребенка.
Иногда преждевременные сокращения могут быть вызваны болезнью или травмой сердца. Если врач вашего ребенка подозревает, что это может быть так, он может порекомендовать дополнительные тесты для оценки здоровья сердца вашего ребенка.
Тахикардия
Тахикардия — это слишком высокая частота сердечных сокращений.
То, как это определяется, зависит от возраста и физического состояния вашего ребенка.
Например, тахикардия у новорожденных означает частоту сердечных сокращений в состоянии покоя более 160 ударов в минуту.Считается, что у подростка тахикардия, если его пульс в состоянии покоя превышает 90 ударов в минуту.
Синусовая тахикардия
Синусовая тахикардия — это нормальное учащение пульса. Это часто встречается у детей и обычно не требует лечения. В большинстве случаев синусовая тахикардия возникает при лихорадке, возбуждении или физической нагрузке.
Синусовая тахикардия также может быть вызвана повышенной активностью щитовидной железы или такими состояниями, как анемия (низкий показатель крови), хотя и редко. В этих случаях тахикардия обычно проходит после лечения основного заболевания.
Наджелудочковая тахикардия (СВТ)
Самая частая тахикардия у детей — суправентрикулярная тахикардия (СВТ). Это также называется предсердной тахикардией, пароксизмальной предсердной тахикардией (ПАТ) или пароксизмальной наджелудочковой тахикардией (ПСВТ).
Когда у ребенка СВТ, электрические сигналы в верхних камерах сердца (предсердиях) возникают ненормально. Это мешает электрическим импульсам, исходящим от синоатриального (СА) узла, естественного водителя ритма сердца. Это нарушение приводит к более высокой, чем обычно, частоте сердечных сокращений.
СВТ у младенцев
СВТ может возникать у младенцев. Обычно это сопровождается частотой пульса в состоянии покоя более 220 ударов в минуту. Младенцы с СВТ могут также дышать быстрее, чем обычно, казаться суетливыми или более сонными, чем обычно. При правильной диагностике и лечении СВТ у младенцев недолговечна. Симптомы часто исчезают в течение нескольких месяцев.
В некоторых случаях СВТ можно обнаружить, пока ребенок еще находится в утробе матери. Будущей маме могут посоветовать принимать лекарства, снижающие частоту сердечных сокращений ребенка.
СВТ у детей и подростков
SVT не представляет опасности для жизни большинства детей и подростков. Лечение рассматривается только в том случае, если эпизоды продолжительны или часты. У детей старшего возраста больше шансов получить СВТ.
Ребенок с СВТ может знать о своей учащенной частоте сердечных сокращений, а также о других симптомах, в том числе:
- Учащенное сердцебиение
- Головокружение
- Легкомысленность
- Дискомфорт в груди
- Расстройство желудка
- Слабость
В большинстве случаев SVT не мешает ребенку получать удовольствие от обычных занятий.Для контроля тахикардии может потребоваться лекарство. Врач вашего ребенка также захочет периодически посещать вашего ребенка, чтобы следить за ситуацией.
Некоторые дети могут научиться снижать частоту сердечных сокращений. Например, маневр Вальсальвы — закрывание носа и рта и попытка сделать выдох — может помочь вашему ребенку снизить частоту сердечных сокращений.
Подходы к лечению
Лечение СВТ обычно включает сосредоточение внимания на остановке текущего эпизода и предотвращении рецидивов.Возраст вашего ребенка также помогает определить рекомендуемый подход к лечению.
Варианты лечения СВТ для детей включают:
- Лекарства, в том числе внутривенные
- Абляция с использованием тонкой гибкой трубки, вводимой через ноздрю
- Кардиоверсия, небольшое поражение электрическим током грудной клетки
Синдром Вольфа-Паркинсона-Уайта (WPW)
При этом заболевании электрические пути между верхними камерами (предсердиями) и нижними камерами (желудочками) нарушают работу сердца вашего ребенка, что позволяет электрическим сигналам преждевременно достигать желудочков.
Эти электрические импульсы затем могут быть «возвращены» в предсердия. Этот рикошет электрических сигналов может вызвать чрезмерно учащенное сердцебиение.
Часто это состояние можно улучшить с помощью лекарств. В редких случаях, когда лекарства не эффективны, другие варианты лечения включают катетерную абляцию и хирургические процедуры.
Желудочковая тахикардия
Желудочковая тахикардия (ЖТ) — это учащенное сердцебиение, которое начинается в нижних камерах (желудочках) сердца вашего ребенка.
Это необычное, но потенциально очень серьезное состояние. В некоторых случаях желудочковая тахикардия может быть опасной для жизни. Требуется немедленная медицинская помощь.
Желудочковая тахикардия может быть результатом серьезной болезни сердца. Иногда это может произойти у детей с нормальным сердцем.
Специальные тесты, включая внутрисердечную электрофизиологическую процедуру, могут потребоваться для оценки тахикардии, а также эффективности лекарств, которые ее лечат.Другие возможные варианты лечения включают радиочастотную абляцию и хирургическое вмешательство.
Некоторые формы желудочковой тахикардии могут не нуждаться в лечении.
Брадикардия
Брадикардия — это слишком медленный сердечный ритм.
То, что считается слишком медленным, зависит от нескольких факторов, в том числе от возраста вашего ребенка.
У новорожденного обычно частота пульса не ниже 80 ударов в минуту. У спортивного подростка нормальная частота пульса в состоянии покоя может составлять всего 50 ударов в минуту.
Синдром слабости носовых пазух
Когда синусовый (или синоатриальный, или SA) узел не передает свои электрические сигналы должным образом, частота сердечных сокращений замедляется. Это называется синдромом слабости синусового узла. Это может вызвать слишком медленную (брадикардию) или слишком высокую частоту сердечных сокращений (тахикардия).
Ребенок с синдромом слабости синусового узла может чувствовать усталость, головокружение или слабость. У некоторых нет симптомов.
Это состояние необычно для детей. Иногда это поражает детей, перенесших операцию на открытом сердце.
Варианты лечения включают лекарства, искусственный кардиостимулятор или их комбинацию.
Полная блокада сердца
Блокада сердца возникает, когда электрические сигналы сердца не могут нормально проходить из верхних камер сердца в нижние камеры. Без электрических импульсов от синоатриального узла желудочки по-прежнему будут сокращаться и перекачивать кровь, но медленнее, чем обычно.
Блокада сердца может быть вызвана болезнью или травмой сердечной мышцы, полученной во время операции.Один из видов сердечной блокады, врожденная блокада сердца, может присутствовать в утробе матери.
Для лечения полной блокады сердца может потребоваться искусственный кардиостимулятор.
Контрольный список для родителей детей с аритмией
Научитесь проверять частоту сердечных сокращений вашего ребенка.
Вас могут попросить проверить частоту сердечных сокращений вашего ребенка, чтобы контролировать аритмию.
Это можно сделать, пощупав пульс ребенка или послушав сердце с помощью стетоскопа. (Стетоскопы можно приобрести в Интернете или в некоторых аптеках.) Вам понадобятся часы или часы с секундной стрелкой, чтобы точно подсчитать количество ударов за одну минуту. Ваш врач может предоставить другие подробные инструкции.
Научитесь снижать частоту сердечных сокращений вашего ребенка.
Если у вашего ребенка повторяющиеся эпизоды тахикардии (учащенное сердцебиение), ваш врач может научить вас и вашего ребенка, как снизить частоту сердечных сокращений.
Иногда помогает кашель или рвота. Иногда тоже работает пакет со льдом, приложенный к лицу. Маневр Вальсальвы — закрывание носа и рта и попытка выдохнуть — также может быть эффективным.
Всегда точно следуйте рекомендациям врача. Не бойтесь задавать вопросы, если вы не совсем понимаете инструкции врача.
Понимать и принимать лекарства.
Родители ребенка, принимающего лекарства от аритмии, должны давать лекарства вовремя. Некоторые препараты от аритмии необходимо назначать через регулярные промежутки времени в течение дня.
Ваш врач поможет вам определить, как давать лекарство, с наименьшими неудобствами для вас и вашего ребенка.Не бойтесь задавать вопросы.
Всегда принимайте лекарства в соответствии с рекомендациями врача. Никогда не прекращайте давать лекарства, не посоветовавшись предварительно с врачом.
Изучите процедуры сердечно-легочной реанимации и неотложной помощи.
Родители всех детей должны научиться СЛР. Вы можете помочь спасти жизнь своему ребенку, в том числе в случае синдрома внезапной детской смерти (СВДС).
Навыки сердечно-легочной реанимации, включая распознавание признаков затрудненного дыхания и остановки сердца, жизненно важны, если ваш ребенок страдает сердечным заболеванием или находится в группе риска угрожающих жизни аритмий.
Разберитесь с имплантированным устройством вашего ребенка и управляйте им.
Если у вашего ребенка имплантируемый кардиовертер-дефибриллятор (ICD) или кардиостимулятор, ваш врач или медсестра предоставят вам подробную информацию об устройстве и способах его проверки.
Если у вашего ребенка есть кардиостимулятор, специальное устройство позволяет использовать телефон для передачи сигнала от кардиостимулятора вашему врачу. Это даст вашему врачу представление о повседневной работе вашего устройства. Если возникнет проблема, кто-нибудь из вашего врача свяжется с вами и расскажет, что делать.
Есть аналогичные соображения для ICD. Ваш врач захочет периодически проверять устройство, чтобы оценивать его батарею и общую эффективность.
При использовании любого устройства важно, чтобы вы и ваш ребенок имели при себе удостоверение личности, которое предупреждает медицинский персонал о его или ее имплантированном устройстве. Наличие ИКД или кардиостимулятора в организме вашего ребенка может препятствовать некоторым медицинским процедурам, в том числе с использованием сильных электромагнитных полей.
Подробнее:
Знайте, чего следует избегать
Для вас и вашего ребенка важно знать, какие действия или лекарства могут вызвать аритмию.Врач или медсестра вашего ребенка должны поговорить с вами о том, чего следует избегать.
Подробнее:
Синусовая тахикардия против несинусовой тахикардии в отделении неотложной помощи: важность возраста и частоты сердечных сокращений | BMC Cardiovascular Disorders
Центральным выводом исследования была очень высокая распространенность NST у пожилых людей, обращающихся в отделение неотложной помощи с быстрым сердечным ритмом. Анализ аритмий у пожилых пациентов, поступивших в отделения неотложной помощи или острых гериатрических отделений, показал, что общая распространенность наджелудочковых аритмий составляет 20–30% [2, 3].Мы обнаружили NST у 60–90% пациентов ≥ 71 года с ЧСС> 120 ударов в минуту в острой стадии.
Самым распространенным НСТ была ФП, на которую приходилось 69% случаев. ФП была обнаружена почти у 20% всей исследуемой группы, что намного выше, чем в других популяциях без острой фазы [4, 5]. Очень высокая распространенность ФП в нашей популяции ЭД может выявить более тяжелую подгруппу пациентов с более сопутствующими медицинскими проблемами. Следует отметить, что смертность от всех причин и от сердечно-сосудистых заболеваний у пожилых людей с ФП вдвое выше, чем у лиц без ФП [6–8].
Наши данные показывают, что диагноз ST становится менее вероятным с увеличением ЧСС. В то время как ST является наиболее распространенной аритмией у молодых пациентов, NST чаще встречаются у пожилых пациентов. Основываясь на наших данных ED, можно ожидать, что более 80% субъектов ≥ 51 лет с ЧСС ≥ 141 ударов в минуту будут иметь синусовый ритм , а не . И наоборот, субъект ≤ 50 лет с ЧСС ≤ 120 ударов в минуту имеет 99% вероятность наличия ST. Эти результаты согласуются с наблюдением, что способность синусового узла генерировать быстрые ритмы снижается с возрастом, делая быстрые синусовые ритмы маловероятными в пожилом возрасте.При физиологическом старении наблюдается снижение максимальной ЧСС, которое может быть связано с комбинацией факторов, включая врожденное заболевание синусового узла, ишемию и изменения чувствительности афферентных барорецепторов, а также вегетативной активности и реакции. Неспособность увеличить частоту сердечных сокращений надлежащим образом в ответ на физическую нагрузку или физиологический стресс называется хронотропной некомпетентностью и может присутствовать у 40–70% пожилых людей [9, 10]. Что еще более важно, несинусные тахикардии учащаются с возрастом пациентов из-за увеличения распространенности структурных заболеваний сердца у пожилого населения [11, 12].В то время как пожилые пациенты часто обращаются в отделение неотложной помощи в основном с сердечно-сосудистыми симптомами, более молодые пациенты часто обращаются в отделение неотложной помощи по некардиальным причинам, и, следовательно, можно ожидать, что у них чаще будет синусовая тахикардия.
Наконец, мы отмечаем, что это исследование не рассматривало роль конкретных болезненных процессов в ускорении или обострении NST. По этой причине возможность распространить эти результаты на здоровых пожилых пациентов в амбулаторных условиях ограничена.
Синусовая тахикардия и несоответствующая синусовая тахикардия — ЭКГ и ЭХО
Синусовая тахикардия — наиболее частая тахиаритмия (тахикардия). Синусовая тахикардия является результатом повышенной скорости деполяризации (то есть повышения автоматизма) в синоатриальном узле. Это просто означает, что синусно-предсердный узел излучает электрические импульсы с более высокой частотой, чем обычно. Подобно синусовому ритму, ритм регулярный с положительным зубцом P во II отведении, но частота сердечных сокращений превышает 100 ударов в минуту.
Хотя синусовая тахикардия является наиболее частой тахиаритмией, ее не всегда можно прямо диагностировать на ЭКГ. Более того, многие клиницисты не уверены в последствиях синусовой тахикардии. Важнейшая задача — различить три типа синусовой тахикардии. Эти типы принципиально различаются с точки зрения патофизиологии, прогноза и лечения. Виды синусовой тахикардии следующие:
- Нормальная (физиологическая) синусовая тахикардия: Автоматичность (скорость спонтанной деполяризации) синусового узла увеличивается во время физической активности, стресса и нервозности.Это происходит из-за измененного тонуса вегетативной нервной системы с усилением симпатической активности (что приводит к стимуляции бета-адренорецепторов) и парасимпатической абстиненции.
- Синусовая тахикардия, вторичная по отношению к болезни и лекарствам : широкий спектр заболеваний и лекарств может вызывать синусовую тахикардию; например, застойная сердечная недостаточность, заболевание легких (например, ХОБЛ), лихорадка, инфекции, анемия, ишемия / инфаркт миокарда, тромбоэмболия легочной артерии, феохромоцитома, гипертиреоз, гиповолемия, фармакологические вещества (алкоголь, амфетамин, кофе, антихолинергические препараты, бета-адренергические агонисты).При всех этих состояниях синусовая тахикардия — это просто проявление основного заболевания или воздействия вещества, которое может потребовать внимания. Таким образом, лечение синусовой тахикардии всегда требует тщательной оценки каждой из этих причин, поскольку многие из причин требуют немедленного лечения.
- Несоответствующая синусовая тахикардия: Когда все вышеупомянутые причины были исключены и синусовая тахикардия сохраняется без какой-либо известной причины, ее можно классифицировать как несоответствующую синусовую тахикардию.Этот диагноз может быть установлен только после исключения всех других причин. Несоответствующая синусовая тахикардия, вероятно, встречается чаще, чем считалось ранее, и это состояние может существенно снизить качество жизни.
Таким образом, лечение синусовой тахикардии направлено на выявление вторичных причин, которые можно и нужно лечить, или, если причина не может быть обнаружена, установить диагноз несоответствующей синусовой тахикардии. Несмотря на отсутствие доказательных методов лечения несоответствующей синусовой тахикардии, пациенты часто получают пользу от постановки диагноза, поскольку он оправдывает их страдания и симптомы (альтернативы лечения обсуждаются ниже).
ЭКГ при синусовой тахикардии
Синусовая тахикардия соответствует всем критериям синусового ритма, но частота сердечных сокращений превышает 100 ударов в минуту. Таким образом, критерии ЭКГ для синусовой тахикардии следующие.
Критерии ЭКГ при синусовой тахикардии
- Регулярный ритм с частотой желудочков> 100 ударов в минуту.
- Зубец P постоянной морфологии перед каждым комплексом QRS.
- Зубец P положительный в отведении II.
Заслуживающие внимания характеристики ЭКГ синусовой тахикардии
Обратите внимание, что при частоте сердечных сокращений выше 140 ударов в минуту может быть трудно отличить зубцы P от предыдущего зубца T, особенно если скорость бумаги составляет 25 мм / с (может быть рекомендовано использование 50 мм / с).Всегда внимательно ищите зубец P, так как он может быть очень дискретным и вызывать только неровность контура зубца T. Обнаружение зубца P необходимо для постановки диагноза синусовой тахикардии.
В отличие от многих пароксизмальных наджелудочковых тахиаритмий (например, AVNRT, AVRT или предсердная тахикардия), синусовая тахикардия имеет постепенное начало, и пациент часто может сообщить, что учащение сердцебиения постепенно усиливается. Обратите внимание, что способ возникновения (резкое или постепенное) является важной частью головоломки, позволяющей определить, от какого типа аритмии страдает пациент.Резкое начало указывает на то, что тахиаритмия представляет собой AVNRT, AVRT, предсердную тахикардию, трепетание предсердий или фибрилляцию предсердий. Однако это также может быть особая форма синусовой тахикардии, обозначаемая как SANRT (обсуждается ниже).
Длительная синусовая тахикардия может привести к депрессии сегмента ST на ЭКГ. Такие депрессии сегмента ST можно увидеть где угодно, но чаще всего в отведениях V3, V4, V5 и V6. Сегмент ST имеет тенденцию быть либо горизонтальным, либо восходящим. Длительная синусовая тахикардия также может вызывать уменьшение амплитуды зубца T. на ЭКГ.Это происходит в тех же отведениях, которые демонстрируют депрессию сегмента ST. Эти депрессии сегмента ST и уменьшенная амплитуда зубца Т должны исчезнуть быстро (в течение нескольких минут) после разрешения синусовой тахикардии. В противном случае следует подозревать другие причины депрессии сегмента ST (например, острую ишемию миокарда).
Синусовая тахикардия с сильной активацией симпатической нервной системы оказывает батмотропное действие на проводящую систему. Это означает, что скорость проведения импульса увеличивается. Следовательно, интервал PR может быть немного (но не значительно) сокращен.С другой стороны, длительная и быстрая синусовая тахикардия может истощить атриовентрикулярный узел и вызвать замедление проводимости, которое удлиняет интервал PR (опять же, незначительно).
Максимальная частота пульса
Часто бывает трудно отличить синусовую тахикардию от других наджелудочковых тахикардий (например, трепетания предсердий, AVNRT и т. Д.). Многие из этих тахикардий имеют тенденцию проявляться определенной частотой сердечных сокращений. Существует зависящий от возраста верхний предел частоты импульсов синусового узла.Максимальная скорость разряда в синоатриальном узле уменьшается с возрастом (из-за снижения чувствительности к катехоламинам). Следовательно, использование индивидуальной ожидаемой максимальной синусовой частоты может помочь дифференцировать синусовую тахикардию от других аритмий. Любая тахикардия с частотой, превышающей ожидаемую для возраста максимальную частоту, вероятно, не является синусовой тахикардией.
Максимальная скорость разряда в синоатриальном узле оценивается по следующим формулам:
Формула 1: Оценка максимальной частоты сердечных сокращений в зависимости от возраста и пола.Обратите внимание, что при максимальной нагрузке частота синусового узла может быть несколько выше, чем расчетная формула. Также обратите внимание на третью формулу, которая необходима для оценки максимальной частоты у пациентов, принимающих бета-адреноблокаторы (которые уменьшают частоту разряда синоатриального узла).
Нормальный диапазон синусового ритма
Нижний предел синусовой тахикардии составляет 100 ударов в минуту и это произвольная и сомнительная цифра. Основная причина этого заключается в том, что наблюдательные исследования (как ретроспективные, так и проспективные) и рандомизированные контролируемые клинические испытания показали, что связь между частотой сердечных сокращений и смертностью является линейной, а смертность постепенно увеличивается при частоте сердечных сокращений выше 60 ударов в минуту.Более того, исследования последних лет показывают, что частота сердечных сокращений в состоянии покоя на самом деле является надежным предиктором общей смертности и смертности от сердечно-сосудистых заболеваний.
Несоответствующая синусовая тахикардия
Несоответствующая синусовая тахикардия — это состояние, при котором синусовая тахикардия присутствует в покое, а частота синусового узла обычно чрезмерно высока во время физической активности. Состояние было признано более семи десятилетий, но многие клиницисты до сих пор не знают о нем. Многие научные данные предполагают, что несоответствующая синусовая тахикардия вызвана повышенным автоматизмом синоатриального узла.Однако причина повышенной автоматичности остается неясной. Теории предполагают гиперчувствительность к катехоламинам, нарушение вегетативной нервной системы и т. Д. Несоответствующая синусовая тахикардия может быть диагностирована только тогда, когда все другие причины синусовой тахикардии исключены.
У пациентов с синусовой тахикардией частота сердечных сокращений в покое превышает 100 ударов в минуту. У них также часто наблюдается чрезмерное учащение пульса во время всех видов физической активности.У них частота сердечных сокращений во время сна выше, чем у среднего человека. По какой-то необъяснимой причине женщины, особенно медицинские работники, слишком представлены. Предобморочное состояние, обморок, дискомфорт в груди, одышка, беспокойство и утомляемость также являются распространенными симптомами.
Нет четких доказательств повышения смертности при несоответствующей синусовой тахикардии. Это несколько неожиданно, учитывая, что тахикардия является хорошо известным фактором риска кардиомиопатии ( кардиомиопатия, индуцированная тахикардией, ).Не исключено, что люди с несоответствующей синусовой тахикардией будут подвергаться большему риску сердечно-сосудистых заболеваний, но доказательств этого пока нет.
Лечение несоответствующей синусовой тахикардии
Несоответствующая синусовая тахикардия лечится пероральными бета-адреноблокаторами (бисопролол 5-10 мг один раз в день), блокаторами кальциевых каналов или ивабрадином. Ивабрадин действует, уменьшая частоту сердечных сокращений за счет специфического ингибирования забавного канала (I f) , механизма, отличного от механизма бета-блокаторов и блокаторов кальциевых каналов.Применение ивабрадина при несоответствующей синусовой тахикардии не соответствует назначению. Следует рассмотреть возможность направления к кардиологу.
Высокая частота пульса в состоянии покоя
Как упоминалось выше, существует тесная связь между частотой сердечных сокращений в состоянии покоя и сердечно-сосудистыми заболеваниями, а также смертностью от всех причин. Риск смерти и сердечно-сосудистых заболеваний увеличивается уже при ЧСС в состоянии покоя выше 60 ударов в минуту. Это означает, что существует значительная разница в смертности в пределах нормального эталонного диапазона 50–100 ударов в минуту.Исследование Framingham Heart показало, что люди с частотой сердечных сокращений в самом высоком квинтиле имели в 5 раз больший риск внезапной сердечной смерти по сравнению с людьми в самом низком квинтиле.
Объяснение этого открытия, скорее всего, многогранно, но существуют некоторые прямые причины. Высокая частота сердечных сокращений увеличивает потребление кислорода миокардом (из-за повышенной нагрузки), ухудшая доставку кислорода. Нарушение доставки кислорода связано с сокращением диастолы при более высокой частоте сердечных сокращений; коронарные артерии перфузируют сердце во время диастолы, а это означает, что уменьшение продолжительности диастолы вызывает снижение перфузии миокарда.Высокая частота пульса в состоянии покоя связана со значительно повышенным риском гипертонии, аритмий, расслоения аорты, атеросклеротической болезни сердца (ишемической болезни сердца), застойной сердечной недостаточности и внезапной сердечной смерти. Это касается как здоровых людей, так и людей с установленным заболеванием сердца.
Лечение высокой частоты пульса в состоянии покоя
Синоатриальная возвратная узловая тахикардия (SANRT) вызывается цепью повторного входа, расположенной в синоатриальном узле или им самим.Он распознается на ЭКГ (обычно требует более длительного мониторинга ЭКГ) как внезапно начинающаяся синусовая тахикардия. Нормальная синусовая тахикардия начинается не резко, а постепенно. Зубец P в SANRT идентичен синусу зубца P. Другие термины, используемые для этого состояния, — это повторный вход в синусовый узел или возвратная тахикардия в синусовый узел.
Типы, симптомы, причины, диагностика и методы лечения
Обзор
Что такое аритмия?
Аритмия (также называемая аритмией) — это нерегулярное или ненормальное сердцебиение.
Какой у меня пульс?
Ваш пульс показывает вашу частоту сердечных сокращений или количество ударов вашего сердца за одну минуту. Частота пульса варьируется от человека к человеку. Ваш пульс медленнее, когда вы находитесь в состоянии покоя, и учащается, когда вы занимаетесь спортом, поскольку во время упражнений организму требуется больше крови, богатой кислородом.
Как мне измерить пульс?
Вы можете определить частоту сердечных сокращений, пощупав пульс. Вы можете пощупать пульс на запястье или шее. Поместите кончики указательного и среднего пальцев на внутреннюю сторону запястья другой руки, чуть ниже основания большого пальца.Или положите кончики указательного и среднего пальцев на нижнюю часть шеи по обе стороны от трахеи. Слегка надавите пальцами, пока не почувствуете, как под пальцами пульсирует кровь. Возможно, вам придется слегка двигать пальцами вверх или вниз, пока не почувствуете пульсацию.
Вы можете подсчитать количество ударов за 10 секунд и умножить на 6, чтобы определить частоту сердечных сокращений в ударах в минуту. Нормальная частота сердечных сокращений в состоянии покоя составляет от 50 до 100 ударов в минуту.
Ваш пульс: пульс за 10 секунд x 6 = _
Узнайте больше о своем пульсе и целевой частоте пульса.
Ритмы сердца на ЭКГ
Электрическая система сердца запускает сердцебиение. Каждое сокращение сердца представлено на электрокардиограмме (ЭКГ или ЭКГ) волновым плечом.
Нормальный сердечный ритм (нормальный синусовый ритм) показывает, что электрическая активность сердца соответствует нормальному пути. Ритм нормальный, узел в норме (от 50 до 100 ударов в минуту).
Тахикардия : учащенный сердечный ритм (более 100 ударов в минуту)
Брадикардия : замедленный сердечный ритм (менее 60 ударов в минуту)
Электрическая система сердца
Предсердия (верхние камеры сердца) и желудочки (нижние камеры сердца) работают вместе, попеременно сокращаясь и расслабляясь, перекачивая кровь через сердце.Электрическая система сердца — это источник энергии, который делает это возможным. Вот что происходит при нормальном сердцебиении:
Нерегулярный сердечный ритм также может возникать в нормальном здоровом сердце. Аритмии также могут быть вызваны некоторыми веществами или лекарствами, такими как кофеин, никотин, алкоголь, кокаин, вдыхаемые аэрозоли, таблетки для похудания, а также средства от кашля и простуды. Эмоциональные состояния, такие как шок, испуг или стресс, также могут вызывать нарушение сердечного ритма.
Рецидивирующие аритмии или связанные с основным заболеванием сердца вызывают большее беспокойство, и их всегда должен обследовать врач.
В большинстве случаев лечение основного заболевания поможет устранить аритмию. В противном случае доступны многие лекарства и процедуры для устранения или контроля аномального сердечного ритма.
Какие бывают виды аритмий?
- Тахикардия: Учащенный сердечный ритм с частотой более 100 ударов в минуту.
- Брадикардия : Замедленный сердечный ритм с частотой менее 60 ударов в минуту.
- Наджелудочковые аритмии: Аритмии, которые начинаются в предсердиях (верхних камерах сердца). «Supra» означает выше; «Желудочковый» относится к нижним камерам сердца или желудочкам.
- Желудочковые аритмии: Аритмии, которые начинаются в желудочках (нижних камерах сердца).
- Брадиаритмии: Замедленные сердечные ритмы, которые могут быть вызваны заболеванием проводящей системы сердца, например синоатриального (SA) узла, атриовентрикулярного (AV) узла или сети Гиса-Пуркинье.
Типы наджелудочковых аритмий
Наджелудочковые аритмии начинаются в предсердиях
Типы наджелудочковых аритмий включают:
Преждевременные сокращения предсердий (PAC)
Раннее, дополнительное сердцебиение, исходящее из предсердий.
Пароксизмальная наджелудочковая тахикардия (ПСВТ)
Учащенный, но регулярный сердечный ритм, исходящий от предсердий. Этот вид аритмии начинается и внезапно заканчивается.
Тахикардии дополнительных путей (тахикардии обходных путей)
Учащенный сердечный ритм, вызванный дополнительным аномальным электрическим путем или связью между предсердиями и желудочками. Импульсы проходят по дополнительным путям, а также по обычному маршруту. Это позволяет импульсам очень быстро перемещаться по сердцу, заставляя сердце биться необычно быстро (например, синдром Вольфа-Паркинсона-Уайта).
AV-узловая возвратная тахикардия (AVNRT)
Учащенный сердечный ритм, вызванный наличием более чем одного пути через атриовентрикулярный (АВ) узел.
Предсердная тахикардия
Учащенный сердечный ритм, возникающий в предсердиях.
Мерцательная аритмия
Очень распространенный нерегулярный сердечный ритм. Многие импульсы начинаются и распространяются через предсердия, конкурируя за возможность пройти через АВ-узел.В результате ритм неорганизованный, быстрый и нерегулярный. Поскольку импульсы беспорядочно проходят через предсердия, происходит потеря скоординированного сокращения предсердий.
Трепетание предсердий
Предсердная аритмия, вызванная одним или несколькими быстрыми циклами в предсердии. Трепетание предсердий обычно более организованное и регулярное, чем фибрилляция предсердий.
Типы желудочковых аритмий
Желудочковая аритмия начинается в желудочках сердца.
Типы желудочковых аритмий включают:
Преждевременные сокращения желудочков (ЖЭ)
Ранние дополнительные сердечные сокращения, возникающие в желудочках. В большинстве случаев ЖЭ не вызывают никаких симптомов и не требуют лечения. Этот тип аритмии является распространенным явлением и может быть связан со стрессом, переизбытком кофеина или никотина или физическими упражнениями. Они также могут быть вызваны сердечными заболеваниями или дисбалансом электролитов. Людей, у которых есть несколько ЖЭ и / или связанные с ними симптомы, следует обследовать кардиолог (кардиолог).
Желудочковая тахикардия (V-tach)
Учащенное сердцебиение, исходящее из желудочков. Быстрый ритм мешает адекватному наполнению сердца кровью, и меньше крови может перекачиваться через тело. V-тахометр может быть серьезным, особенно у людей с сердечными заболеваниями, и может быть связан с большим количеством симптомов, чем другие типы аритмии. Оценить это состояние должен кардиолог.
Фибрилляция желудочков (V-fib)
Беспорядочный, беспорядочный запуск импульсов из желудочков.Желудочки дрожат и не могут эффективно сокращаться, что приводит к недостатку крови, поступающей в организм. Это неотложная медицинская помощь, которую необходимо как можно скорее лечить с помощью сердечно-легочной реанимации (СЛР) и дефибрилляции (доставки энергетического разряда в сердечную мышцу для восстановления нормального ритма).
Длинный QT
Интервал QT — это область на ЭКГ, которая представляет время, необходимое сердечной мышце, чтобы сократиться и затем восстановиться, или чтобы электрический импульс сработал и затем перезарядился.Когда интервал QT длиннее, чем обычно, это увеличивает риск «torsade de pointes», опасной для жизни формы желудочковой тахикардии.
Типы брадиаритмий
Брадиаритмия — это замедленный сердечный ритм, который обычно вызывается заболеванием проводящей системы сердца. Типы брадиаритмий включают:
Дисфункция синусового узла
Медленный сердечный ритм из-за аномального узла SA.
Блок сердца
Задержка или полная блокировка электрического импульса при его перемещении от синусового узла к желудочкам.Уровень блокировки или задержки может возникать в АВ-узле или системе Гиса-Пуркинье. Сердцебиение может быть нерегулярным и медленным.
Ведение и лечение
Как лечить аритмию ?Лечение зависит от типа и тяжести вашей аритмии. В некоторых случаях лечение не требуется. Варианты лечения включают лекарства, изменение образа жизни, инвазивные методы лечения, электрические устройства или хирургическое вмешательство.
Лекарства
Антиаритмические препараты — это лекарства, используемые для преобразования аритмии в нормальный синусовый ритм или для предотвращения аритмии.Другие лекарства могут включать в себя препараты для контроля сердечного ритма, а также антикоагулянты или антитромбоцитарные препараты, такие как варфарин («разжижитель крови») или аспирин, которые снижают риск инсульта или образования тромбов. Важно, чтобы вы знали названия своих лекарств. почему они прописаны, как часто и в какое время их принимать, какие побочные эффекты могут возникнуть и какие лекарства вы ранее принимали от аритмии.
Изменение образа жизни
Аритмии могут быть связаны с определенными факторами образа жизни.Следующие советы помогут ограничить возникновение аритмий:
- Если вы курите, бросьте.
- Ограничьте употребление алкоголя.
- Ограничьте или прекратите употребление кофеина. Некоторые люди чувствительны к кофеину и могут заметить больше симптомов при употреблении продуктов с кофеином, таких как чай, кофе, кола и некоторые лекарства, отпускаемые без рецепта.
- Избегайте использования стимуляторов. Остерегайтесь стимуляторов, используемых в лекарствах от кашля и простуды, а также травяных или пищевых добавках. Некоторые из этих веществ содержат ингредиенты, вызывающие нарушение сердечного ритма.Прочтите этикетку и спросите своего врача или фармацевта, какое лекарство вам лучше всего подходит.
- Ваша семья может также захотеть принять участие в вашем лечении, научившись распознавать ваши симптомы и научиться при необходимости начинать СЛР.
- Если вы заметили, что нерегулярный сердечный ритм чаще возникает при определенных действиях, вам следует избегать их.
Инвазивные методы лечения
Электрическая кардиоверсия и катетерная абляция — это инвазивные методы лечения, используемые для лечения или устранения нерегулярного сердечного ритма.Ваш врач определит для вас наилучшее лечение и обсудит с вами преимущества и риски этих методов лечения.
- Электрическая кардиоверсия Пациенты со стойкими аритмиями, такими как фибрилляция предсердий, могут не достичь нормального сердечного ритма с помощью только медикаментозной терапии. Электрическая кардиоверсия поражает грудную стенку электрическим током, который синхронизирует работу сердца и позволяет возобновить нормальный ритм. Эта процедура проводится после того, как вы получите анестезию короткого действия.
- Катетерная абляция : Во время абляции энергия доставляется через катетер к крошечным участкам сердечной мышцы. Эта энергия может либо «отключить» путь аномального ритма, заблокировать аномальные импульсы и способствовать нормальному проведению импульсов, либо отключить электрический путь между предсердиями и желудочками.
- Изоляция легочной вены: У пациентов с частой, пароксизмальной или стойкой фибрилляцией предсердий изоляция легочных вен — это процедура, при которой используются специальные катетеры для восстановления дисфункциональных полос ткани вен, которые, как считается, вызывают фибрилляцию предсердий.Цель состоит в том, чтобы изолировать, а не удалить очаги, ответственные за запуск фибрилляции предсердий через блокаду кольцевой проводимости.
- Электрооборудование
- Постоянный кардиостимулятор : Устройство, которое посылает небольшие электрические импульсы в сердечную мышцу для поддержания нормальной частоты сердечных сокращений. У кардиостимулятора есть генератор импульсов (в котором находится батарея и крошечный компьютер) и выводы (провода), которые посылают импульсы от генератора импульсов к сердечной мышце, а также определяют электрическую активность сердца.Кардиостимуляторы в основном используются для предотвращения слишком медленных сердечных сокращений. Новые кардиостимуляторы имеют множество сложных функций, которые предназначены для помощи в управлении аритмией, оптимизации функций, связанных с частотой сердечных сокращений, и улучшения синхронизации.
- Имплантируемый кардиовертер-дефибриллятор (ICD) : Сложное электронное устройство, используемое в основном для лечения желудочковой тахикардии и фибрилляции желудочков — двух опасных для жизни нарушений сердечного ритма. ИКД постоянно контролирует сердечный ритм.Когда он обнаруживает очень быстрый, ненормальный сердечный ритм, он передает энергию сердечной мышце, чтобы сердце снова билось в нормальном ритме.
Существует несколько способов восстановления нормального сердечного ритма с помощью ИКД:
- Антитахикардическая стимуляция (АТФ): Когда сердце бьется слишком быстро, серия небольших электрических импульсов доставляется в сердечную мышцу, чтобы восстановить нормальную частоту сердечных сокращений и ритм.
- Кардиоверсия: Низкоэнергетический разряд проводится одновременно с сердцебиением для восстановления нормального сердечного ритма.
- Дефибрилляция: Когда сердце бьется опасно быстро или нерегулярно, в сердечную мышцу поступает более высокий энергетический разряд, чтобы восстановить нормальный ритм.
- Антибрахикардическая стимуляция: Многие ИКД обеспечивают резервную стимуляцию для предотвращения слишком медленного сердечного ритма.
Хирургия сердца
Может потребоваться хирургическое вмешательство для коррекции аритмий, которые невозможно контролировать с помощью лекарств или нехирургических методов лечения. Хирургия аритмии также может быть рекомендована, если вам требуется операция, такая как операция на клапане или операция шунтирования, для коррекции других форм сердечных заболеваний.Лабиринт и модифицированный лабиринт — это две операции, используемые для коррекции мерцательной аритмии. Ваш врач определит для вас наилучшее лечение и обсудит с вами эти варианты, включая дополнительную информацию о хирургическом лечении, если это подходящий вариант лечения.
Ресурсы
Доктора различаются по качеству из-за разной подготовки и опыта; больницы различаются по количеству доступных услуг. Чем сложнее ваша медицинская проблема, тем значительнее становятся эти различия в качестве и тем большее значение они имеют.
Очевидно, что врач и больница, которые вы выберете для комплексного специализированного медицинского обслуживания, будут иметь прямое влияние на то, насколько хорошо вы себя чувствуете. Чтобы помочь вам сделать этот выбор, ознакомьтесь с результатами нашего Института сердца, сосудов и торакальной системы семьи Миллер.
Кливлендская клиника кардиологов и хирургов Института сердечно-сосудистой и торакальной хирургии
Выбор врача для лечения нарушения сердечного ритма зависит от того, на каком этапе диагностики и лечения вы находитесь. Следующие отделения и отделения Института сердца, сосудов и торакальной хирургии лечат пациентов с аритмией:
- Секция электрофизиологии и кардиостимуляции: кардиологическое обследование для медицинского управления или электрофизиологические процедуры или устройства — позвоните на прием к кардиологу по бесплатному телефону 800.223.2273, добавочный 4-6697 или запишитесь на прием онлайн.
- Отделение торакальной и сердечно-сосудистой хирургии: хирургическая оценка хирургического лечения фибрилляции предсердий, установка эпикардиального электрода и, в некоторых случаях, при необходимости, имплантация и удаление электрода и устройства. Для получения более подробной информации, пожалуйста, свяжитесь с нами.
- Вы также можете воспользоваться нашей консультацией MyConsult о втором мнении через Интернет.
Институт сердца, сосудов и грудной клетки имеет специализированные центры для лечения определенных групп пациентов:
Узнайте больше об экспертах, специализирующихся на диагностике и лечении аритмий.
Для молодых пациентов с нарушениями сердечного ритма:
См. Раздел «О нас», чтобы узнать больше о Семейном кардиологическом, сосудистом и торакальном институте Сиделла и Арнольда Миллеров.
Контакт
Если вам нужна дополнительная информация, нажмите здесь, чтобы связаться с нами, поговорите в чате с медсестрой или позвоните в Ресурсную и информационную медсестру Института сердечно-сосудистых заболеваний и торакальной хирургии семьи Миллер по телефону 216.445.9288 или по бесплатному телефону 866.289.6911. Будем рады вам помочь.
Стать пациентом
Варианты лечения
Руководства по лечению
Диагностические тесты
Диагностические тесты используются для диагностики аномального сердцебиения и определения наиболее эффективного метода лечения.
Связанная информация о здоровье
Анатомия
чатов
Наши веб-чаты и видеочаты дают пациентам и посетителям еще одну возможность задать вопросы и пообщаться с нашими врачами.
Видео и подкасты
Интерактивные инструменты
Ссылки на ресурсы
Хирургические исходы
Почему выбирают клинику Кливленда для лечения?
Наши результаты говорят сами за себя. Пожалуйста, ознакомьтесь с нашими фактами и цифрами, и если у вас есть какие-либо вопросы, не стесняйтесь их задавать.
.
 При такой патологии частота сердечных сокращений составляет более 90 ударов в минуту. Пациент испытывает неприятные ощущения, он буквально чувствует, как сильно бьется его сердце. Некоторые называют такое состояние «сердце выпрыгивает из груди»
При такой патологии частота сердечных сокращений составляет более 90 ударов в минуту. Пациент испытывает неприятные ощущения, он буквально чувствует, как сильно бьется его сердце. Некоторые называют такое состояние «сердце выпрыгивает из груди» Приступ внезапно начинается и так же быстро заканчивается
Приступ внезапно начинается и так же быстро заканчивается
 Важно насыщать организм всем комплексом питательных веществ, питаться полноценно и разнообразно. При этом следует отказаться от жареной, соленой и копченой пищи, которая дает дополнительную нагрузку на организм
Важно насыщать организм всем комплексом питательных веществ, питаться полноценно и разнообразно. При этом следует отказаться от жареной, соленой и копченой пищи, которая дает дополнительную нагрузку на организм Наши специалисты готовы подобрать средства для стабилизации работы сердца, позволяющие избежать рецидивов заболевания и осложнений. Также наши клиники располагают операционными для выполнения эндоваскулярных вмешательств и установки кардиостимуляторов и дефибрилляторов
Наши специалисты готовы подобрать средства для стабилизации работы сердца, позволяющие избежать рецидивов заболевания и осложнений. Также наши клиники располагают операционными для выполнения эндоваскулярных вмешательств и установки кардиостимуляторов и дефибрилляторов Приступ начинается и заканчивается всегда внезапно;
Приступ начинается и заканчивается всегда внезапно;