Кожа человека фото: D1 81 d1 82 d1 80 d1 83 d0 ba d1 82 d1 83 d1 80 d0 b0 d0 ba d0 be d0 b6 d0 b8 картинки, стоковые фото D1 81 d1 82 d1 80 d1 83 d0 ba d1 82 d1 83 d1 80 d0 b0 d0 ba d0 be d0 b6 d0 b8
Лечение лишая на коже у взрослых: симптомы, разновидности, стоимость лечения
Трихолог, дерматолог, врач высшей категории
Московский проспект, д. 143
Онколог-дерматолог, врач высшей категории
Гражданский проспект, д.107, к.4
Онколог-дерматолог, врач высшей категории
Гражданский проспект, д.107, к.4
Коломяжский проспект, д. 20
Дерматолог, специалист лазерных технологий в онкодерматологии, врач высшей категории
Коломяжский проспект, д. 20
Дерматолог, специалист лазерных технологий в онкодерматологии, врач высшей категории
Московский проспект, д. 143
Дерматолог, специалист лазерных технологий в онкодерматологии
Московский проспект, д. 143
Гражданский проспект, д.107, к.4
Коломяжский проспект, д. 20
Дерматовенеролог, трихолог, косметолог, специалист лазерных технологий
Московский проспект, д.
Гражданский проспект, д.107, к.4
Коломяжский проспект, д. 20
Врач дерматовенеролог, трихолог, косметолог. Высшая квалификационная категория.
Московский проспект, д. 143
Дерматолог, косметолог, Специалист лазерных технологий в онкодерматологии
Коломяжский проспект, д. 20
Дерматовенеролог, специалист лазерных технологий в онкодерматологии
Московский проспект, д. 143
Коломяжский проспект, д. 20
дерматолог, косметолог, специалист лазерных технологий
Гражданский проспект, д.107, к.4
Дерматовенеролог, доктор медицинских наук, профессор
Московский проспект, д. 143
Дерматовенеролог, специалист лазерных технологий в онкодерматологии
Гражданский проспект, д.107, к.4
Онколог-дерматолог, кандидат медицинских наук
Московский проспект, д. 143
Гражданский проспект, д.107, к. 4
4
Коломяжский проспект, д. 20
как лечить на разных стадиях — Про Паллиатив
СодержаниеЧто такое пролежни
Пролежни 1 стадии
Пролежни 2 стадии
Пролежни 3 стадии
Пролежни 4 стадии
Что такое опрелости
Опрелости 1 степени
Опрелости 2 степени
Опрелости 3 степени
Что влияет на появление опрелостей и пролежней
У тяжелобольных людей, особенно лежачих, со временем меняется состояние кожи — она становится сухой, чувствительной и тонкой. Это происходит из-за уменьшения уровня выработки коллагена и жиров. Такая кожа легко травмируется и долго заживает. Если за ней ухаживать неправильно, появится раздражение, присоединится инфекция — возникнут опрелости и пролежни.
В этой статье мы расскажем, что это такое и как лечить.
Но сначала — базовые правила ухода за лежачим больным. Их важно знать в том числе и для лечения опрелостей и пролежней.
- Если человек не может двигаться сам (слишком ослаблен, частично или полностью парализован, имеет большой вес, отеки и пр.
 ) меняйте положение его тела каждые 2 часа.
) меняйте положение его тела каждые 2 часа. - Не полагайтесь только на противопролежневый матрас: он защищает те 2 часа, что человек лежит неподвижно. Но потом позу необходимо поменять.
- Укладывайте человека в правильные физиологические позы. Используйте для этого подушки и валики.
- Защищайте уязвимые места (все выступающие части тела — пятки, локти, колени и другие) подручными средствами (мягкие тканевые салфетки, ветошь) или специальными приспособлениями.
- Следите за гигиеной. Ежедневно протирайте или мойте человека, уделяя особенное внимание проблемным зонам. Используйте приспособления для мытья.
- Следите, чтобы кожа человека была не только чистой, но и увлажненной: используйте профессиональную уходовую косметику.
- Меняйте подгузники как можно чаще — человек не должен находиться в мокром и грязном!
- Правильно застилайте постель, не используйте непромокающие подстилки (они создают «парниковый эффект» для кожи) или минимизируйте их негативное влияние, использовав дополнительные слои ткани — покрывала, одеяло, махровые простыни и т.
 д..
д.. - Следите за одеждой и постельным бельем человека: не должно быть складок, швов. Не должно натирать или жать, быть излишне теплым.
- Осматривайте тело человека 2 раза в день, чтобы вовремя заметить проблему.
Помните: опрелости и пролежни — не самостоятельные заболевания. Это — следствия плохого ухода.
Видео: Перемещение больного в постелиВидеоролик на 3 минуты о том, как правильно подтянуть человека в постели и переместить его с одного края кровати на другойПролежни
Пролежни образуются в результате постоянного сдавливания мягких тканей. Проще говоря, когда человек долго лежит в одном положении, какие-то части тела постоянно сдавливаются. Кровообращение и питание нарушается, мягкие ткани начинают потихоньку отмирать. Это называется некроз мягких тканей.
ВажноПроцесс образования пролежней «запускается» уже через два часа неподвижности тела!
Для пролежней характерно изменение цвета кожи с четкими границами, припухлость, мокнущие раны.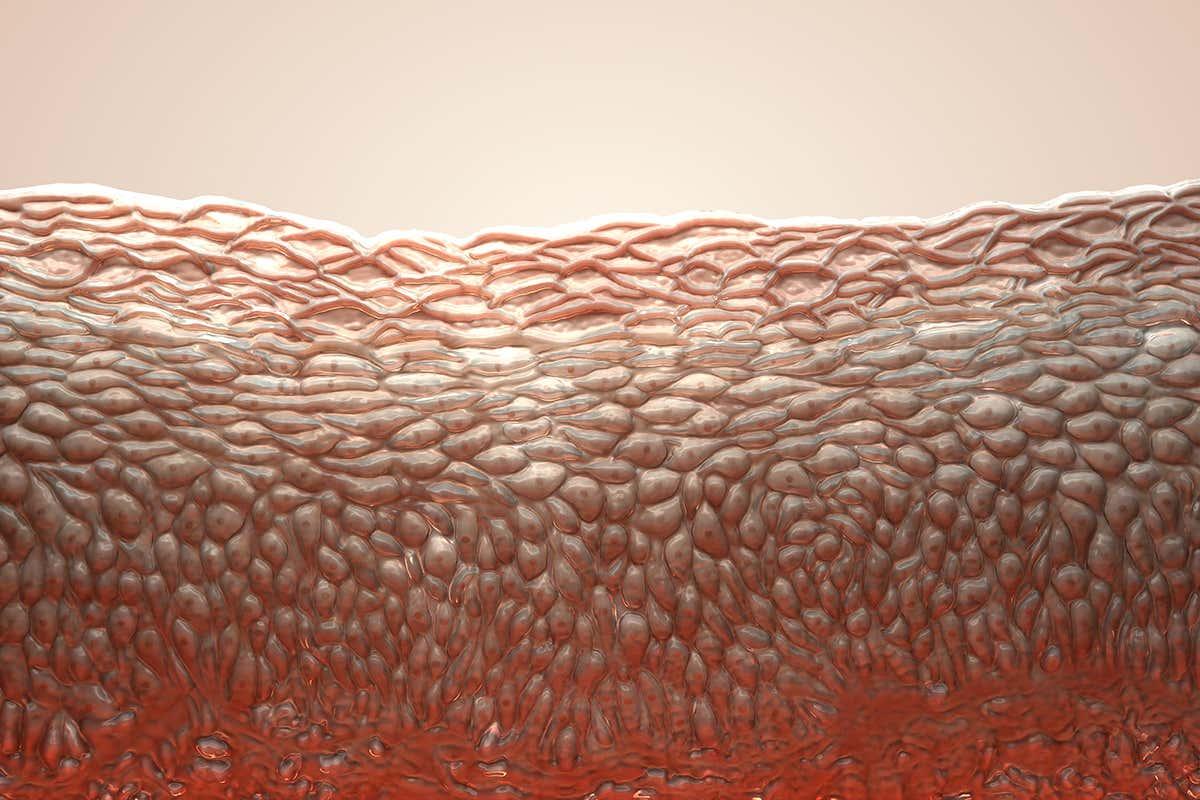 Если их своевременно не лечить, объем и глубина поражений стремительно увеличиваются. Чаще всего пролежни возникают на пятках, коленях, локтях, копчике, ягодицах. Это зависит от того, в какой позе преимущественно лежит человек.
Если их своевременно не лечить, объем и глубина поражений стремительно увеличиваются. Чаще всего пролежни возникают на пятках, коленях, локтях, копчике, ягодицах. Это зависит от того, в какой позе преимущественно лежит человек.
Выделяют 4 стадии развития пролежней.
1 стадия. Бледнеющее покраснение
Как выглядит: Бледный участок кожи или, наоборот, устойчивое покраснение. Кожные покровы не повреждены. Если надавить пальцем в центр зоны покраснения, кожа побледнеет. Это говорит о том, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП
Пролежень 1 стадии. Фото: Центр ЕЦДО
Болеть, но улыбаться — это нормаАлексей Васиков, директор Дома милосердия кузнеца Лобова, о том, что значит «норма» для тяжелобольного человека и почему нас иногда это удивляетКак лечить
Важно не допустить, чтобы процесс образования пролежней развивался дальше. Следите, чтобы человек не лежал на травмированном месте, используйте защитные пленочные дышащие повязки (по типу “второй кожи”).
Кстати, в этой статье мы подробно рассказываем, какие повязки бывают и в каких случаях, что применять.
Можно легонько массировать здоровую кожу вокруг зоны покраснения — поглаживать ее по часовой стрелке. Допустимо использовать для массажа активирующие средства. Они улучшают микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов.
К таким средствам относятся специальные кремы и гели с камфорой или гуараной. Но, помните, ни в коем случае нельзя использовать камфорный спирт и ему подобные средства.
Эта статья поможет разобраться в многообразии пенок, сухих шампуней, кремов и лосьонов для гигиены, в том числе в особых случаях — при пролежнях, установленной стоме, недержании мочи и кала.
2 стадия. Небледнеющее покраснение
Как выглядит: Цвет кожи — синюшно-красный, пятна с четкими краями; кожа с поверхностными повреждениям — потертостостями, пузырями. Обычно уже сопровождается болью.
Обычно уже сопровождается болью.
Пролежень 1 стадии. Фото: Центр паллиативной помощи, г.Москва
Пролежень 2 стадии. Фото: Центр паллиативной помощи, г.Москва
Как бороться с неприятными запахами в доме тяжелобольного человекаПочему образуются неприятные запахи, существует ли специфический «запах старости» и как справляться с этой проблемойКак лечить
Нужно не допустить инфицирования раны. Ее надо промыть стерильным физиологическим раствором комнатной температуры, а потом наложить прозрачную полупроницаемую пленку, гидроколлоидную или пенистую повязки. Чтобы процесс образования пролежней не развивался дальше, выполняйте все противопролежневые процедуры.
3 стадия. Повреждение кожи до мышечного слоя или с проникновением в мышцы
Как выглядит: Края раны хорошо отграничены, окружены отеком и покраснением; внутри раны может быть желтой или красной. Это некроз (отмирание тканей) или грануляция (разрастание ткани вокруг). Могут быть жидкие выделения. Очень болит.
Могут быть жидкие выделения. Очень болит.
Пролежень 2 стадии. Фото: Центр паллиативной помощи, г.Москва
Пролежень 3 стадии. Фото: Центр паллиативной помощи, г.Москва
Видео: Лечение глубоких пролежнейЧто делать и как ухаживать, если у человека глубокие пролежни и у вас нет возможности обратиться к врачуКак лечить
Пролежни 3 стадии должен лечить только врач. Он очистит рану от экссудата (жидкости, которая выделяется из мелких кровеносных сосудов при воспалении) и гноя. Уберет некротические (омертвевшие) ткани хирургическим путем или растворит некроз с помощью специальных гелевых повязок, промоет раны физраствором. При вторичной инфекции и гнойных выделениях назначит антибактериальные средства (например, метронидазол).
Важно обеспечить абсорбцию отделяемого и защитить рану от высыхания и инфицирования. Для этого используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция. Они могут обладать и кровоостанавливающим действием .
Они могут обладать и кровоостанавливающим действием .
После очищения раны нужно стимулировать процесс ее заживления. И, конечно, продолжать все необходимые противопролежневые процедуры.
4 стадия. Повреждение всех мягких тканей, видны сухожилия и кости
Как выглядит: Образуется много ям, которые могут соединяться. Дно раны часто заполняется черными или черно-коричневыми массами распадающихся тканей. Очень сильная, нетерпимая боль.
Пролежень 4 стадии. Фото: Центр паллиативной помощи, г.Москва
Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО
Как лечить
Такие пролежни также лечит только врач. Он делает то же, что и пролежнями 3 стадии, плюс при необходимости добавляет профилактику и остановку кровотечения. Для этого применяются атравматичные повязки и местно — раствор этамзилата и аминокапроновой кислоты, альгинат кальция.
Пролежни. Тест для тех, кто ухаживает за тяжелобольными людьмиДостаточно ли вы знаете об уходе за малоподвижным человеком? Проверьте свои знания.
Опрелости
Чаще всего опрелости (воспаления) образуются в местах, где кожа постоянно трется, влажно и нет доступа воздуха — например, на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами. Основная причина опрелостей — плохая гигиена. Иногда прием некоторых химиотерапевтических препаратов тоже способствует возникновению опрелостей.
Для опрелостей характерно зудящее раздражение, жжение, боль. Кожа меняет цвет, границы покраснений размыты. Есть неприятный запах.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией.
Выделяют 3 степени развития опрелостей:
1 степень. Начальная
Как выглядит: покраснение и зуд без видимых повреждений кожного покрова.
Как лечить
Регулярно очищайте кожу, обеспечивая ей возможность «дышать». Замените постельное и нательное белье на бесшовное из мягких и натуральных тканей. Чтобы человек меньше потел, пересмотрите его рацион питания и температуру пищи (еда должна быть теплой, не горячей).
Чтобы человек меньше потел, пересмотрите его рацион питания и температуру пищи (еда должна быть теплой, не горячей).
Омывайте пораженные участки кожи настоем коры дуба, ромашки, шалфея или череды. После процедуры дайте коже хорошо высохнуть и припудрите детской присыпкой или картофельным крахмалом. Или можно нанести средства с цинком или аргинином — тонким слоем до полного впитывания.
2 степень. Поражения средней тяжести
Как выглядит: кожа повреждена. На ней язвы, есть зуд и жжение.
Как лечить
Используйте мягкие нетравмирующие антисептические растворы (хлоргексидин, риванол и т. д.) и средства для восстановления эпидермиса (декспантенол, бепантен). Чтобы снять зуд, уменьшить воспаление и подсушить кожу используйте антигистаминные средства, а также мази или пасты (Лассара, Теймурова, Деситин).
3 степень. Тяжелые поражения.
Как выглядит: глубокие незаживающие трещины, неприятный запах. Площадь поражения увеличивается. Есть жжение и боль.
Как лечить
Подход в лечении такой же как на 3-й стадии лечения пролежней.
Все действия должны быть направлены, чтобы предотвратить развитие инфекции, снять боль и уменьшить воспаления.
Что влияет на появление опрелостей и пролежней
Как мы писали выше, опрелости и пролежни — признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный. Но есть факторы, которые ухудшают ситуацию.
- избыточная масса тела;
- истощение,
- повышенное потоотделение,
- недержание мочи, кала;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
- проблемы с питанием (неподходящая диета, отсутствие аппетита)
- прием каких-либо лекарственных препаратов.

- неблагоприятные условия окружающей среды: жаркая погода, плохая вентиляция в комнате, где находится человек;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Какие-то из этих факторов можно устранить, какие-то — нет. Особенно трудно, если у вашего близкого один или несколько дополнительных обстоятельств/состояний:
- глубокий старческий возраст,
- терминальное состояние,
- выраженные неврологические нарушения (чувствительные, двигательные),
- изменение сознания (значительная спутанность или отсутствие сознания),
- предшествующее обширное хирургическое вмешательство, продолжительностью более двух часов, травмы.
Как бы то ни было — пожалуйста, оставайтесь рядом с вашим близким человеком, постарайтесь организовать для него наилучший уход, какой только возможно.
Вам в помощь, мы подготовили не один, а целую серию видеороликов о лечении и профилактике пролежней. Они короткие (от 7 до 20 минут) и наглядные. Чтобы посмотреть, переходите по ссылке.
Если у вас возникнут вопросы пожалуйста позвоните на Горячую линию помощи неизлечимо больным людям 8 800 700 84 36. Она работает круглосуточно и бесплатно.
Еще несколько статей по теме, которые могут вас заинтересовать:
Патронажная служба: где искать и кто может обучить:
Часть 1. Разбираемся кто есть кто в системе патронажного ухода, какие услуги положены от государства, чем могут помочь НКО и православные сестричества.
Часть 2. Надо ли самим учиться уходу, если болеет близкий, как обстоят дела с частными услугами и как устроена патронажная помощь в паллиативе
Уход за больным с переломом шейки бедра
О профилактике осложнений после перелома шейки бедра и особенностях ухода за человеком с этой опасной травмой.
Не бойтесь спрашивать: как правильно задавать вопросы врачу
Какие вопросы задать на консультации, что взять с собой и почему будет лучше, если о прогнозе расскажет врач.
Функциональные кровати для дома: какую выбрать?
Что дает специальная кровать, какие они бывают, сколько стоят и что нужно проверить, если вы берете б/у кровать.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
В статье использованы иллюстрации, в том числе, из методических пособий Учебного Центра ЕЦДО.
Фототипы кожи — Портал о меланоме
Классификация кожи человека по Фицпатрику
Существует множество классификаций типов кожи. Одной из самых удобных и распространенных является классификация известного американского врача-дерматолога Томаса Фицпатрика (Thomas B. Fitzpatrick), разработанная в 1975 году. Его шкала разделяет всех людей на 6 категорий, 4 из которых чаще всего встречаются среди жителей Европы, в зависимости от насыщенности дермы меланином и ее реакции на действие ультрафиолета. Помимо естественной окраски кожи, фототип по Фицпатрику учитывает цвет волос и глаз.
Помимо естественной окраски кожи, фототип по Фицпатрику учитывает цвет волос и глаз.
Фототип кожи — цвет кожи человека и её способность реагировать на UV излучение солнца.
Кожа бывает от светлой молочно-розовой до тёмно-коричневой и даже чёрной.
У европеоидов бывают фототипы: I, II, III, IV. Для Северной Европы характерны фототипы: I, II (кожа бледная, не загорает или почти не загорает на солнце), для Южной Европы чаще III и IV фототипы (кожа умеренно смуглая или смуглая, загорает хорошо). для Центральной Европы обычно – II или III.
I фототипНазвание: кельтский, скандинавский.
Кожа: очень светлая, иногда полупрозрачная, молочно-белая или с фарфоровым оттенком, легко краснеющая при нервном напряжении; Нередко с большим количеством веснушек. Такой кожный тип характерен для европейцев.
Волосы: почти всегда очень светлые или рыжие.
Глаза: голубые, серые или зеленые.
Реакция на ультрафиолет: максимально высокая фоточувствительность. Поскольку пигмент образуется в незначительном количестве, уже через четверть часа пребывания под прямыми солнечными лучами или посещения солярия без специальных солнцезащитных средств возможно появление признаков ожога I степени (гиперемии и жжения). Впоследствии возникает шелушение, может длительно сохраняться остаточная гиперпигментация. Равномерный загар практически недостижим.
Рекомендации: поскольку при данном фототипе наиболее высок риск развития рака кожи и меланомы, целесообразно избегать воздействия солнечных лучей. При необходимости пребывания на солнце обязательным является использование фотозащитных средств с высоким показателем фактора защиты (SPF от 30 до 50).
II фототипНазвания: нордический, арийский, германский, восточно-европейский, светлый европейский, светлокожий европейский.
Кожа: светлая. Веснушки могут встречаться, но менее выражены, чем у лиц с первым фототипом кожи.
Волосы: различных оттенков светло-каштанового или светло-русые.
Глаза: голубые, серые, зеленые, реже светло-карие.
Реакция на ультрафиолет: довольно высокая фоточувствительность. Легко возникают ожоги (по прошествии примерно 20 минут инсоляции). Загар ложится плохо и получается нестойким.
Рекомендации: возможно получение золотистого оттенка кожи при редких и коротких солнечных ваннах (не более 10 минут) в относительно «безопасные часы» (до 11:00 и после 16:00). Целесообразно использование фотозащитных средств с показателем SPF около 30.
III фототипНазвания: среднеевропейский, темный европейский, смешанный, темнокожий европейский.
Кожа: слегка смуглая, с оливковым оттенком или цвета слоновой кости, практически без веснушек.
Волосы: оттенки каштанового, темно-русые, редко черные.
Глаза: серые, карие.
Реакция на ультрафиолет: загар ложится легко и быстро с образованием умеренно смуглого оттенка. Однако возможно образование ожогов при чрезмерном первичном пребывании на солнце (более получаса).
Рекомендации: рациональный режим инсоляции, особенно при резком перемещении в южные широты.
IV фототипНазвания: средиземноморский, южно-европейский.
Кожа: смуглая, оливковая, веснушки отсутствуют. Фототип характерен для жителей стран Латинской Америки, Азии, Кавказа и Средиземноморья.
Волосы: темно-каштановые или черные.
Глаза: карие, темно-карие или черные.
Реакция на ультрафиолет: кожа обладает высокой естественной защитой (около 40 минут). Быстро появляется выраженный и стойкий загар. Солнечные ожоги бывают очень редко, однако длительное воздействие высоких доз ультрафиолета может вызвать фотостарение кожи.
Рекомендации: применение легких протективных средств (SPF от 8 до 20) для профилактики солнечного старения.
Названия: средневосточный, индонезийский, азиатский.
Кожа: смуглая, темно-коричневая, возможен желтоватый оттенок. Веснушек нет. Фототип встречается в основном у жителей Юго-Восточной Азии и многих стран Латинской Америки.
Волосы: темно-коричневые или черные.
Глаза: темно-карие или черные.
Реакция на ультрафиолет: высокая степень естественной защиты кожи, обгорание на солнце происходит крайне редко (это случается только при очень интенсивном и длительном воздействии ультрафиолета). Приобретаемый загар практически незаметен на фоне естественной пигментации.
Рекомендации: минимальная защита может быть необходима при попадании под прямые солнечные лучи после длительного перерыва (используются средства с SPF около 10).
VI фототипНазвания: афроамериканский, африканский.
Кожа: темно-коричневая или иссиня-черная. Фототип присущ выходцам с Африканского континента и аборигенам Австралии.
Фототип присущ выходцам с Африканского континента и аборигенам Австралии.
Волосы: черные.
Глаза: темно-карие или черные.
Реакция на ультрафиолет: естественная защита кожи УФ-воздействия может считаться идеальной, поскольку позволяет постоянно пребывать под воздействием прямых лучей солнца безо всякого ущерба; фотоожогов никогда не бывает.
Рекомендации: применение питательных и увлажняющих средств при необходимости. Искусственная фотопротекция не требуется. Необходима оценка противопоказаний при использовании большинстве разновидностей пилинга и эпиляции (существует высокий риск гиперпигментации).
| Фототип кожи человека по Фицпатрику | Характеристика фототипа |
| I фототип кожи (кельтский, скандинавский) | К I типу относятся люди со светлой, тонкой кожей и рыжими или светлыми волосами. Для них характерно наличие веснушек и светлый цвет глаз . Переносимость ультрафиолетового излучения у людей с первым фототипом кожи минимальная — через несколько минут нахождения под прямыми солнечными лучами возникает воспалительная реакция (кожа обгорает). Равномерного загара не возникает. Фотозащитные средства должны использоваться обязательно. Переносимость ультрафиолетового излучения у людей с первым фототипом кожи минимальная — через несколько минут нахождения под прямыми солнечными лучами возникает воспалительная реакция (кожа обгорает). Равномерного загара не возникает. Фотозащитные средства должны использоваться обязательно. |
| II фототип кожи (нордический, арийский, германский, восточно-европейский, светлый европейский, светлокожий европейский). | К II типу относятся люди со светлой кожей и светлыми волосами. Веснушки могут встречаться, но менее выражены, чем у лиц с первым фототипом кожи. Цвет глаз светлый — голубой, серый, зеленый. Под воздействием солнечных лучей кожа легко обгорает. Добиться выраженного естественного загара сложно. Применение фотозащитных средств обязательно. |
| III фототип кожи (средиземноморский, южно-европейский). | К III типу относятся люди с кожей цвета слоновой кости, светло- и темно-коричневым цветом волос . Характерный цвет глаз – светло-карий. Кожа легко загорает, загар красивый и равномерный, но при длительном воздействии прямого солнечного излучения может обгорать. Характерный цвет глаз – светло-карий. Кожа легко загорает, загар красивый и равномерный, но при длительном воздействии прямого солнечного излучения может обгорать.Применение солнцезащитных средств необходимо. |
| IV фототип кожи (средиземноморский, южно-европейский). | К IV типу относятся люди с оливковым цветом кожи, темно-коричневым и черным цветом волос. Характерен темно-карий или черный цвет глаз. Кожа практически не обгорает, загар возникает быстро и держится долго. |
| V фототип кожи (средневосточный, индонезийский, азиатский) | К V типу относятся лица с коричневым, желтым или желто-коричневым цветом кожи и черным цветом волос. Кожа четвертого фототипа никогда не обгорает. Загар малозаметен на фоне природной пигментации кожи. Кожа четвертого фототипа никогда не обгорает. Загар малозаметен на фоне природной пигментации кожи.В применении солнцезащитных средств необходимости нет. |
| VI фототип кожи (афроамериканский, африканский) | К VI типу относятся лица с темным (черным) цветом кожи, темными глазами и черным цветом волос. Кожа шестого фототипа никогда не обгорает. Естественная защита кожи от ультрафиолета настолько сильна, что в применении солнцезащитных средств никакой необходимости нет. |
Что нужно знать о депигментации кожи?
Пигментация — это накопление цветового пигмента в тканях, который отвечает за формирование оттенка кожи, волос, глаз, появление веснушек, родинок или пигментных пятен. В свою очередь депигментация кожи — это морфохимическое изменение в коже человека, которое обозначает уменьшение количества природного коричневого пигмента (меланина) или полное его отсутствие. В большей степени меланин содержится в клетках кожи человека, а также во внутреннем ухе, волосах и радужной оболочке глаз. Именно меланин служит своеобразной защитой для кожи от ультрафиолета. Поэтому, утрачивая меланин в клетках, кожа становится более уязвимой и «слабой».
В большей степени меланин содержится в клетках кожи человека, а также во внутреннем ухе, волосах и радужной оболочке глаз. Именно меланин служит своеобразной защитой для кожи от ультрафиолета. Поэтому, утрачивая меланин в клетках, кожа становится более уязвимой и «слабой».
Депигментацию разделяют на частичную (нормальные участки кожного покрова чередуются со светлыми) и полную (кожа имеет абсолютно белый цвет). Кроме того, депигментации характерны две формы: временная или постоянная. В последнем случае меланин в клетках не восстанавливается и у человека на коже остаются белые пятна на протяжении всей жизни.
Потеря пигмента бывает врожденной или приобретенной. Под врожденной подразумевается полное отсутствие фермента тирозиназы, то есть альбинизм. Люди, родившиеся с этим заболеванием, имеют бледную кожу с розовым оттенком, светлые, обесцвеченные волосы, а их зрачки могу быть красного цвета. У таких людей часто наблюдается светобоязнь или косоглазие. Все дело в том, что их кожа абсолютно не защищена от ультрафиолетовых лучей, а пребывание на солнце без специальных средств чревато ожогами. Для приобретенной формы свойственно протекание некоторых патологических процессов в организме (авитаминоз, болезни печени и хронические гинекологические заболевания, возрастные изменения организма и пр.).
Для приобретенной формы свойственно протекание некоторых патологических процессов в организме (авитаминоз, болезни печени и хронические гинекологические заболевания, возрастные изменения организма и пр.).
Большинство причин появления депигментации непосредственно связаны с кожными заболеваниями и состояниями организма, к которым относятся:
- Витилиго – потеря пигмента кожи на определенных участках. Это нарушение может возникать при хронических заболеваниях, аутоиммунных процессах, на фоне сильного стресса, при дисфункциях желез внутренней секреции, после травм и потрясений.
- Псориаз, лепра – заболевание кожных покровов, выраженное светлыми шелушащимися пятнами.
- Лишай, себорейная экзема, стрептодермия и другие кожные инфекционные заболевания поражают определенные участки кожи, на которых также могут проявляться белые пятна, но в данном случае лечение не требуется, так как они проходят сами собой.
 Лишь при себорейной экземе может наблюдаться стойкая потеря пигмента.
Лишь при себорейной экземе может наблюдаться стойкая потеря пигмента. - Гипохромия – это состояние, при котором в организме человека наблюдается пониженное содержание гемоглобина. Гипохромия развивается при нарушении всасывания железа, например, во время беременности или кормлении грудью, при недостатке белка.
- Ожоги и травмы зачастую приводят к краткосрочной потере пигмента.
Как вылечить депигментацию кожи?
Депигментация лечится при эффективной терапии основного заболевания, на фоне которого она и возникла. Но это только в случае, если она не является врожденной.
Лечение витилиго, как правило, также невозможно. Однако существуют профилактические меры, направленные на замедление прогресса депигментации, и процедуры, позволяющие приблизить потерявшие пигментацию участки кожи к прежнему оттенку.
Не стоит забывать, что витилиго развивается чаще у людей с нарушенной иммунной системой. Поэтому дерматологи советуют обращаться за специализированной помощью к врачу при появлении малейших первых светлых пятнышек на теле. А если кожный покров больного витилиго поражен на 80% и больше, тогда может проводиться специальная депигментация кожи, которая способствует сглаживанию оттенков кожи. Но, стоит учесть, что при такой процедуре проявляется повышенная фоточувствительность.
А если кожный покров больного витилиго поражен на 80% и больше, тогда может проводиться специальная депигментация кожи, которая способствует сглаживанию оттенков кожи. Но, стоит учесть, что при такой процедуре проявляется повышенная фоточувствительность.
На сегодняшний день методик эффективного лечения альбинизма попросту не существует. В первую очередь врач должен обратить внимание на состояние глаз и обеспечить коррекцию зрения альбиноса, как принято называть таких людей. Им самим необходимо с повышенной внимательностью относиться к своему зрению и коже, беречь ее от прямых солнечных лучей. Делать это можно при помощи косметических защитных средств. Людям с альбинизмом при планировании ребенка, необходима обязательная консультация генетика, поскольку данное заболевание является наследственным.
Гипохромия лечится при помощи железосодержащих препаратов. Для полноценного восполнения дефицита железа такими медикаментами необходима трехнедельная терапия. Также во время лечения важно обогатить рацион мясными блюдами и продуктами, содержащими витамин С.
Справка DOC.ua: Записаться на консультацию к специалисту-дерматологу можно здесь.
Микоз кожи: симптомы, причины, профилактика и лечение
Содержание
Что это такое? Термины и определения- Эпидемиология
- Причины заболевания
- Пути передачи
- Виды заболевания
- Симптомы
- Диагностика
- Лечение и препараты
- Профилактика и гигиена
- Выводы
Микозы кожи – грибковые поражения кожи и ее придатков (волосы, ногти) патогенными грибками различных видов. По сути, это большая группа заболеваний, объединенных по единственному критерию – возбудителю. Микозы могут проявляться по-разному, поражать только кожу или и ее придатки, некоторые одновременно способны вызывать и системные поражения, то есть распространять свое действие и на внутренние органы. Подходы к лечению разных микозов также различаются: что-то требует применения местных, топических препаратов, таких как мази или кремы от микоза, что-то дополняется таблетками от микоза, оральными формами лекарственных средств системного действия, в каких-то случаях врачи вынуждены расширять спектр применяемых препаратов против микоза, чтобы сначала добиться стабилизации состояния пациента, а затем избавить его от патогенного грибка.
Грибковые инфекции кожи и ногтей — распространенная глобальная проблема. Высокая распространенность поверхностных грибковых инфекций показывает, что у 20–25% населения мира есть микозы кожи, микозы туловища, микозы стоп, что делает их одной из наиболее частых форм кожных инфекций. Их распространение мало зависит от средней температуры или влажности в той или иной стране, от географического положения и других причин. В основном – от фоновых или предшествующих заболеваний, от состояния иммунитета, в том числе местного, от предшествующего лечения, особенно антибактериальными препаратами, от возраста, соблюдения личной и общественной гигиены и некоторых других факторов.
Причина микозов – различные патогенны грибки, способные жить как на коже (стоп, ног, кистей, рук, головы, туловища), так и на ее придатках (волосы головы, волосы тела, ногти на руках и ногах). В организме хозяина при микозе происходят различные патологические изменения как из-за присутствия инфекционного агента, так и из-за продуктов его метаболизма.
| Разновидность микоза | Возбудитель | Встречаемость |
| Дерматофития Стригущий лишай волосистой части головы, кожи и ногтей | Дерматофиты (Arthroderma, Lophophyton, Microsporum, Nannizzia, Trichophyton, Epidermophyton) | Обычная |
| Кандидоз кожи, слизистых оболочек и ногтей |
Candida, Debaryomyces, Kluyveromyces, Meyerozyma, Pichia и др. |
Обычная |
| Дерматомикоз |
Недерматофитные формы Neoscytalidium, Scopulariopsis |
Редкая |
Экология обычных видов дерматофитов человека:
| Виды | Естественная среда обитания | Встречаемость |
| Epidermophyton floccosum | Люди | Обычная |
| Trichophyton rubrum | Люди | Частая |
| Trichophyton interdigitale | Люди | Частая |
| Trichophyton tonsurans | Люди | Обычная |
| Trichophyton violaceum | Люди | Более редкая |
| Trichophyton concentricum | Люди | Очень редкая |
| Trichophyton schoenleinii | Люди | Очень редкая |
| Trichophyton soudanense | Люди | Очень редкая |
| Microsporum audouinii | Люди | Более редкая |
| Microsporum ferrugineum | Люди | Более редкая |
| Trichophyton mentagrophytes | Мыши и другие грызуны | Обычная |
| Trichophyton equinum | Лошади | Очень редкая |
| Trichophyton eriotrephon | Ежи | Очень редкая |
| Trichophyton verrucosum | Крупный рогатый скот | Очень редкая |
| Microsporum canis | Кошки | Обычная |
| Nannizzia gypsea | Почва | Обычная |
| Nannizzia nana | Почва, свиньи | Очень редкая |
| Nannizzia fulva | Почва | Очень редкая |
| Nannizzia persicolor | Полевки и летучие мыши | Очень редкая |
| Lophophyton cookei | Почва | Очень редкая |
| Lophophyton gallinae | Куры и другие домашние птицы | Очень редкая |
Основной источник заражения – человек. Основной путь передачи – контактный. Также возможна активация условно патогенной флоры при возникновении проблем с иммунной системой. В качестве фомитов, то есть предметов, зараженных патогенными грибками, могут выступать предметы обихода, обувь, одежда, постельное белье заболевшего, в том случае, если с ними активно контактируют чувствительные к данному грибку люди. Возможны вспышки в организованных коллективах, в основном в детских и армейских. Из общественных мест распространенным вариантом заражения грибком считаются бассейны, аквапарки и прочие сооружения, где внутри люди могут находиться босиком, плюс там образуется теплый и влажный микроклимат, способствующий долгому существованию возбудителя вне хозяина.
Основной путь передачи – контактный. Также возможна активация условно патогенной флоры при возникновении проблем с иммунной системой. В качестве фомитов, то есть предметов, зараженных патогенными грибками, могут выступать предметы обихода, обувь, одежда, постельное белье заболевшего, в том случае, если с ними активно контактируют чувствительные к данному грибку люди. Возможны вспышки в организованных коллективах, в основном в детских и армейских. Из общественных мест распространенным вариантом заражения грибком считаются бассейны, аквапарки и прочие сооружения, где внутри люди могут находиться босиком, плюс там образуется теплый и влажный микроклимат, способствующий долгому существованию возбудителя вне хозяина.
В редких случаях, например, при микроспории, источником заражения может быть уличное или домашнее животное, чаще всего кошка. В просторечии такое заболевание именуют «лишаем». «Лишай» или, точнее, «стригущий лишай» у ребенка –микроспория. Также возможно заражение трихофитией при контакте в сельской местности с сеном или другими субстратами, на которых остались выделения больных грызунов.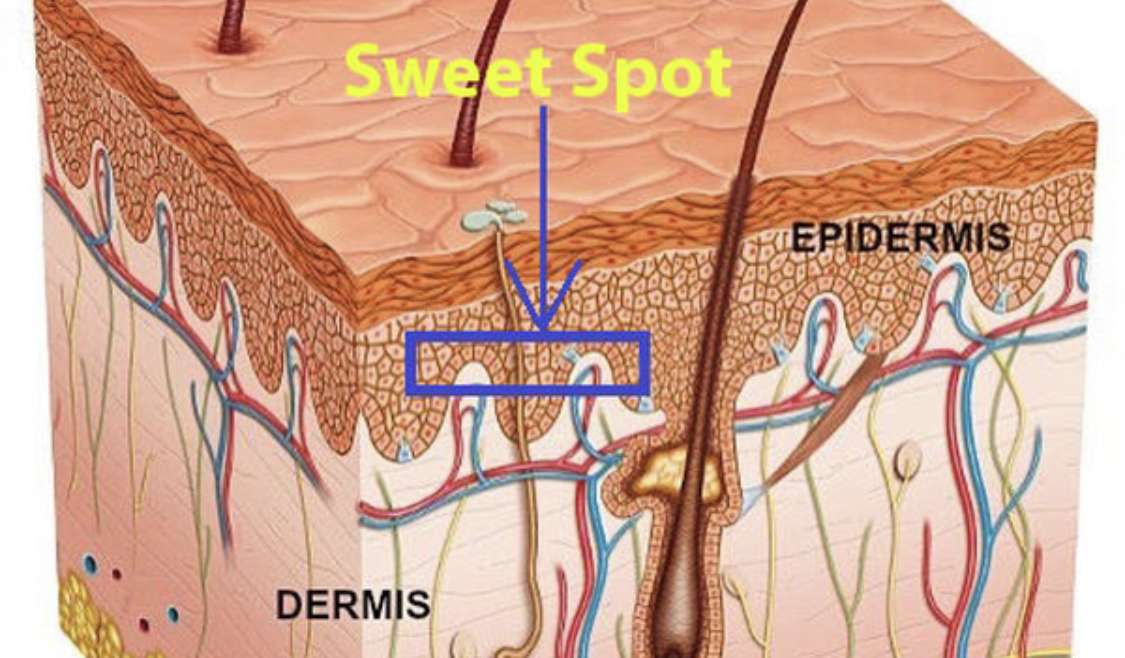
В подавляющем большинстве случаев разновидности микозов называются по имени возбудителя: трихофитон вызывает трихофитию, микроспорум вызывают микроспорию. Различаются они в первую очередь по характерным зонам поражения.
Классификация микозов:| Разновидность микоза | Зона поражения |
| Tinea pedis, стопа атлета | Ступни |
| Tinea unguium, онихомикоз | Ногти на пальцах кистей и стоп |
| Tinea corporis | Кожа рук, ног и тела |
| Tinea cruris, зуд спортсмена | Паховые складки, подмышки |
| Tinea manuum | Кожа ладоней и тыльной стороны кистей рук |
| Tinea capitis | Кожа волосистой части головы |
| Tinea barbae | Волосы головы, включая волосистую часть и лицо |
| Tinea faciei | Кожа лица |
| Tinea versicolor, отрубевидный лишай, «солнечный грибок» | Вся кожа |
Самая распространённая симптоматика, которая приводит к обращению к врачу, включает в себя неспецифические симптомы, характерные для основной массы микозов. На это могут указывать следующие первые признаки:
На это могут указывать следующие первые признаки:
- Шелушение и покраснение кожи
- Зуд, зачастую нестерпимый
- Мокнутие в складках кожи
- Мелкие везикулы (пузырьки), самостоятельно лопающиеся и подсыхающие
Остальные симптомы грибковых заболеваний зависят от конкретного возбудителя микоза.
Tinea pedis
Существуют четыре основных клинических варианта дерматомикоза стопы; иногда они перекрывают друг друга по проявлениям. Наиболее распространенный вариант — интертригинозный, который характеризуется растрескиванием, шелушением или мацерацией межпальцевых областей; неприятный запах; зуд; и ощущение жжения. Инфекция часто поражает боковые перепонки пальцев стопы и может распространяться на подошву или подъем стопы. Теплые и влажные условия могут ухудшить состояние кожи. Второй вариант — хронический папулосквамозный тип, который часто возникает на обеих стопах. Для этого типа характерны легкое воспаление и рассеянное шелушение кожи на подошвах стоп. Третий вариант состоит из мелких пузырьков или пузырьков-пустул на подъеме стопы и подошвенной поверхности. Наблюдается шелушение кожи в этой области, а также перепонок пальцев ног. Четвертый вариант включает мацерированные, открытые мокнущие язвы на подошве стопы с характерным запахом. Этот вариант часто осложняется условно-патогенными грамотрицательными бактериями.
Для этого типа характерны легкое воспаление и рассеянное шелушение кожи на подошвах стоп. Третий вариант состоит из мелких пузырьков или пузырьков-пустул на подъеме стопы и подошвенной поверхности. Наблюдается шелушение кожи в этой области, а также перепонок пальцев ног. Четвертый вариант включает мацерированные, открытые мокнущие язвы на подошве стопы с характерным запахом. Этот вариант часто осложняется условно-патогенными грамотрицательными бактериями.
Tinea corporis
Может проявляться по-разному и на разных участках тела. Поражения часто проявляются в виде небольших круглых эритематозных чешуйчатых участком. В центре происходит очищение по мере расширения границ и развития пузырьков или пустул. Tinea corporis может возникать на любой части тела, в зависимости от типа дерматофитной инфекции. Зоодерматофиты, переданные животными, часто поражают открытые участки кожи, тогда как антроподерматофиты поражают в оснвоном закрытые или травмированные участки.
Tinea cruris
Зуд спортсмена, возникает на медиальной и верхней части бедер и в паховой области и чаще встречается у мужчин, чем у женщин, мошонка часто остается интактной. Часто присутствуют такие симптомы как невыносимый зуд, ощущение постоянного мокнутия и жжения. Факторы риска этого дерматомикоза включают инфекцию, вызванную дерматитом стопы, ожирение, диабет и иммунодефицит.
Стригущий лишай головы
Точная структура заболеваемости этой формой неизвестна, однако чаще всего встречается у детей, контактирующих с другими детьми или домашними животными. Существует три типа дерматомикоза на голове: черная точка, серое пятно и фавус. Трихофитон часто вызывает черный точечный дерматит на голове и является преобладающим вариантом. Серая пятнистая дерматофития на голове встречается в эпидемических и эндемических формах, однако эпидемическая форма в развитых странах практически не регистрируется. Эндемическая форма, вызываемая микроспорумом, часто распространяется кошками и собаками. Фавус, чаще встречается в Восточной Европе и Азии.
Эндемическая форма, вызываемая микроспорумом, часто распространяется кошками и собаками. Фавус, чаще встречается в Восточной Европе и Азии.
Вариант с черными точками сначала часто протекает бессимптомно. Эритематозное шелушащееся пятно на коже черепа со временем увеличивается, и возникает локальная алопеция. Волосы внутри пятен ломаются, и появляется характерная черная точка (вызванная скоплением детрита в отверстии фолликула). Если не лечить грибок с черной точкой, алопеция и рубцы могут остаться навсегда. Иногда область поражения может изменяться и становиться приподнятой, болезненной, сильно воспаленной, с узелками, известными как керион. Образование кериона происходит из-за иммунного ответа на грибок. Лимфаденопатия может возникнуть при возникновении кериона. Вариант с серыми бляшками на волосистой части головы представляет собой круглые пятна алопеции с заметным шелушением. Образование кериона в этом случае также может происходить.
Онихомикоз
Эта разновидность микоза чаще всего вызывается дерматофитами, но его также могут вызывать и недерматофиты, и виды Candida . Пораженные ногти часто становятся толстыми, грубыми, желтыми, непрозрачными и ломкими. Ноготь может отделиться от ногтевого ложа, а дерма, окружающая инфицированный ноготь, может быть гиперкератозной. Факторы риска включают диабет, травмы, семейный анамнез, микоз стопы, курение, длительное пребывание в воде и иммунодефицит.
Пораженные ногти часто становятся толстыми, грубыми, желтыми, непрозрачными и ломкими. Ноготь может отделиться от ногтевого ложа, а дерма, окружающая инфицированный ноготь, может быть гиперкератозной. Факторы риска включают диабет, травмы, семейный анамнез, микоз стопы, курение, длительное пребывание в воде и иммунодефицит.
Диагноз подтверждается обнаружением сегментированных гиф в соскобах кожи с пораженного участка с препаратом гидроксида калия (КОН). При образовании пузырьков адекватным образцом может служить верхняя часть пузырька. Альтернативными диагностическими процедурами являются тестовая среда для выращивания дерматофитов и культуральный метод.
Пациенты, у которых наблюдаются значительные эрозии, изъязвления или неприятный запах в пораженной области, должны пройти окрашивание по Граму и посев для оценки вторичной бактериальной инфекции.
Дифференциальный диагноз зависит от клинического подтипа:
Межпальцевой дерматит стопы
- Эритразма
- Межпальцевой кандидоз
- Гиперкератотический (мокасиновый) дерматит стопы
- Атопический дерматит
- Хронический контактный дерматит
- Хроническая ладонно-подошвенная (дисгидротическая) экзема
- Ладонно-подошвенный псориаз
- Ямчатый кератолиз
- Ювенильный подошвенный дерматоз
- Отшелушивающий кератолиз
- Кератодерм
Воспалительный дерматоз стопы
- Острая ладонно-подошвенная (дисгидротическая) экзема
- Острый контактный дерматит
- Ладонно-подошвенный пустулез
- Чесотка
Положительная проба с КОН, демонстрирующая сегментированные гифы, отличает Tinea pedis от негрибковых заболеваний. При межпальцевом кандидозе на пробе с препаратом КОН будут видны почкующиеся дрожжи, псевдогифы и перегородки гиф.
При межпальцевом кандидозе на пробе с препаратом КОН будут видны почкующиеся дрожжи, псевдогифы и перегородки гиф.
Лечение микозов рекомендуется для облегчения симптомов (зуда), снижения риска вторичной бактериальной инфекции и ограничения распространения инфекции на другие участки тела или на других людей. Местная противогрибковая терапия является методом выбора для большинства пациентов. Системные противогрибковые препараты в первую очередь предназначены для пациентов, у которых местная терапия неэффективна. Также системная терапия выходит на первый план при Tinea capitis, Tinea barbae, Tinea imbricata.
Актуальные лекарства, эффективные для дерматофитий включают азолы, аллиламины, бутенафин, циклопирокс, толнафтат, аморолфин. Метаанализ рандомизированных исследований, опубликованных до февраля 2005 г., подтверждает эффективность местной терапии, обнаруживая убедительные доказательства превосходства местных противогрибковых средств (азолы, аллиламины, циклопирокс, толнафтат, бутенафин и ундеканоат) над плацебо. Аллиламины могут быть чуть более эффективными, чем азолы; метаанализ данных из 11 исследований, в которых сравнивали аллиламины местного применения с азолами местного применения, выявил несколько более высокую частоту излечения аллиламинов (коэффициент риска неудачи лечения 0,63, 95% доверительный интервал 0,42–0,94). Местное противогрибковое лечение обычно применяется один или два раза в день и продолжается в течение четырех недель. Более короткие курсы лечения могут быть эффективными; высокие показатели излечения были получены при применении 1% крема тербинафина для межпальцевого дерматита стопы в течение одной недели.
Аллиламины могут быть чуть более эффективными, чем азолы; метаанализ данных из 11 исследований, в которых сравнивали аллиламины местного применения с азолами местного применения, выявил несколько более высокую частоту излечения аллиламинов (коэффициент риска неудачи лечения 0,63, 95% доверительный интервал 0,42–0,94). Местное противогрибковое лечение обычно применяется один или два раза в день и продолжается в течение четырех недель. Более короткие курсы лечения могут быть эффективными; высокие показатели излечения были получены при применении 1% крема тербинафина для межпальцевого дерматита стопы в течение одной недели.
Пациентов, которым требуется пероральная противогрибковая терапия, обычно лечат тербинафином, итраконазолом или флуконазолом. Типичные схемы лечения взрослых включают:
- Тербинафин: 250 мг в день в течение двух недель.
- Итраконазол: 200 мг два раза в день в течение одной недели.
- Флуконазол: 150 мг один раз в неделю в течение двух-шести недель.
Гризеофульвин также может использоваться для лечения микозов кожи, но скорее всего окажется менее эффективным, чем другие пероральные противогрибковые препараты, а также потребует более продолжительного курса терапии. В систематическом обзоре было обнаружено, что тербинафин более эффективен, чем гризеофульвин, в то время как эффективность тербинафина и итраконазола была аналогичной ему. Типичные дозы гризеофульвина для взрослых при дерматомикозе стопы составляют 1000 мг гризеофульвина (микрокапсулы) в сутки в течение четырех-восьми недель или 660 или 750 мг гризеофульвина (ультрамикрокапсулы) в сутки в течение четырех-восьми недель.
Дозировка для детей зависит от веса, а продолжительность лечения аналогична взрослой. Типичные педиатрические дозы для пероральной терапии включают:
Таблетки тербинафина:
- От 10 до 20 кг: 62,5 мг в день
- От 20 до 40 кг: 125 мг в день
- Свыше 40 кг: 250 мг в день
Гранулы тербинафина:
- Менее 25 кг: 125 мг в день
- От 25 до 35 кг: 187,5 мг в день
- Свыше 35 кг: 250 мг в день
Итраконазол: от 3 до 5 мг / кг в день.
Флуконазол: 6 мг / кг один раз в неделю.
Гризеофульвин (микрокапсулы) 10 до 20 мг / кг в день или гризеофульвин (ультрамикрокапсулы) от 5 до 15 мг/кг в день.
Точные схемы должны подбираться лечащим врачом в соответствии с типом поражения, возбудителем и клиническим вариантом микоза.
Пациенты с гиперкератотическим дерматитом стопы могут получить пользу от сочетания противогрибкового лечения с местным кератолитиком, таким как салициловая кислота. Влажные повязки Буроу (1% ацетат алюминия или 5% субацетат алюминия), накладываемые на 20 минут два-три раза в день или наложение марли или хлопка между пальцами ног, могут быть полезны в качестве дополнительной меры для пациентов с везикуляцией или мацерацией. Вмешательства, которые могут помочь уменьшить количество рецидивов, включают использование обезвоживающих порошков для ног, обработку обуви противогрибковым порошком и избегание тесной обуви.
Если у кого-то в вашем доме есть или была грибковая инфекция на коже:
- Избавьтесь от расчесок, щеток, заколок или других средств для волос, на которых может быть грибок. Не пользуйтесь другими вещами заболевшего, которые могли контактировать с его кожей.
- Убедитесь, что врач проверит всех в доме на грибковую инфекцию.
- Если грибковая инфекция могла быть вызвана домашним животным, обратитесь к ветеринару.
Вот еще несколько общих советов, как предотвратить грибковые инфекции:
- Не делитесь нестиранной одеждой, спортивным снаряжением или полотенцами с другими людьми.
- Всегда надевайте тапочки или сандалии, когда находитесь в тренажерном зале, бассейне или других общественных местах. Это включает и общественные душевые.
- Умывайтесь с мылом и шампунем после занятий спортом или физическими упражнениями.
- Меняйте носки и нижнее белье не реже одного раза в день.
- Держите кожу чистой и сухой. Всегда хорошо вытирайтесь после купания или душа.
Поверхностные грибковые инфекции чаще всего вызываются дерматофитами из родов Trichophyton, Epidermophyton и Microsporum. Эти организмы метаболизируют кератин и вызывают ряд патологических клинических проявлений, в том числе дерматомикоз стопы, дерматофитальный дерматит, дерматофитии и пр. На основании клинических данных можно серьезно заподозрить диагноз кожной дерматофитной инфекции. Для подтверждения диагноза следует использовать препарат гидроксида калия. С большинством дерматофитных инфекций можно справиться с помощью местного лечения. Примерами эффективных местных противогрибковых агентов являются азолы, аллиламины, циклопирокс, бутенафинам и толнафтат. Пероральная противогрибковая терапия используется при обширных инфекциях или инфекциях, резистентных к местной терапии. Нистатин не эффективен при дерматофитных инфекциях.
Список литературы / References
- Havlickova B, Czaika VA, Friedrich M. Epidemiological trends in skin mycoses worldwide // Mycoses. 2008 Sep;51 Suppl 4:2-15. doi: 10.1111/j.1439-0507.2008.01606.x. Erratum in: Mycoses. 2009 Jan;52(1):95. PMID: 18783559.
- Havlickova B, Czaika VA, Friedrich M. Epidemiological trends in skin mycoses worldwide // Mycoses 2008; 51 Suppl 4:2.
- Seebacher C, Bouchara JP, Mignon B. Updates on the epidemiology of dermatophyte infections // Mycopathologia 2008; 166:335.
- Ameen M. Epidemiology of superficial fungal infections // Clin Dermatol 2010; 28:197.
- El-Gohary M, van Zuuren EJ, Fedorowicz Z, et al. Topical antifungal treatments for tinea cruris and tinea corporis // Cochrane Database Syst Rev 2014; :CD009992.
- Alston SJ, Cohen BA, Braun M. Persistent and recurrent tinea corporis in children treated with combination antifungal/ corticosteroid agents // Pediatrics 2003; 111:201.
- Greenberg HL, Shwayder TA, Bieszk N, Fivenson DP. Clotrimazole/betamethasone diproprionate: a review of costs and complications in the treatment of common cutaneous fungal infections // Pediatr Dermatol 2002; 19:78.
- Rosen T, Elewski BE. Failure of clotrimazole-betamethasone dipropionate cream in treatment of Microsporum canis infections // J Am Acad Dermatol 1995; 32:1050.
- Hawkins DM, Smidt AC. Superficial fungal infections in children // Pediatr Clin North Am 2014; 61:443.
- Crawford F, Hollis S. Topical treatments for fungal infections of the skin and nails of the foot // Cochrane Database Syst Rev 2007; :CD001434.
- Korting HC, Tietz HJ, Bräutigam M, et al. One week terbinafine 1% cream (Lamisil) once daily is effective in the treatment of interdigital tinea pedis: a vehicle controlled study. LAS-INT-06 Study Group // Med Mycol 2001; 39:335.
- Gupta AK, Cooper EA. Update in antifungal therapy of dermatophytosis // Mycopathologia 2008; 166:353.
- Bell-Syer SE, Khan SM, Torgerson DJ. Oral treatments for fungal infections of the skin of the foot // Cochrane Database Syst Rev 2012; 10:CD003584.
- Adams BB. Tinea corporis gladiatorum // J Am Acad Dermatol 2002; 47:286.
- van Zuuren EJ, Fedorowicz Z, El-Gohary M. Evidence-based topical treatments for tinea cruris and tinea corporis: a summary of a Cochrane systematic review // Br J Dermatol 2015; 172:616.6.
- Bourlond A, Lachapelle JM, Aussems J, et al. Double-blind comparison of itraconazole with griseofulvin in the treatment of tinea corporis and tinea cruris // Int J Dermatol 1989; 28:410.
- Cole GW, Stricklin G. A comparison of a new oral antifungal, terbinafine, with griseofulvin as therapy for tinea corporis // Arch Dermatol 1989; 125:1537.
- Panagiotidou D, Kousidou T, Chaidemenos G, et al. A comparison of itraconazole and griseofulvin in the treatment of tinea corporis and tinea cruris: a double-blind study // J Int Med Res 1992; 20:392.
- Faergemann J, Mörk NJ, Haglund A, Odegård T. A multicentre (double-blind) comparative study to assess the safety and efficacy of fluconazole and griseofulvin in the treatment of tinea corporis and tinea cruris // Br J Dermatol 1997; 136:575.
- Elewski BE, Hughey LC, Sobera JO. Fungal diseases. In: Dermatology, 3rd ed, Bolognia JL, Jorizzo JL, Schaffer JV (Eds), Elsevier Limited, Philadelphia; London 2012. Vol 2, p.1251.
- Voravutinon V. Oral treatment of tinea corporis and tinea cruris with terbinafine and griseofulvin: a randomized double blind comparative study // J Med Assoc Thai 1993; 76:388.
- Farag A, Taha M, Halim S. One-week therapy with oral terbinafine in cases of tinea cruris/corporis // Br J Dermatol 1994; 131:684.
- Smith KJ, Neafie RC, Skelton HG 3rd, et al. Majocchi’s granuloma // J Cutan Pathol 1991; 18:28.
- Gill M, Sachdeva B, Gill PS, et al. Majocchi’s granuloma of the face in an immunocompetent patient // J Dermatol 2007; 34:702.
- Cho HR, Lee MH, Haw CR. Majocchi’s granuloma of the scrotum // Mycoses 2007; 50:520.
- Tse KC, Yeung CK, Tang S, et al. Majocchi’s granuloma and posttransplant lymphoproliferative disease in a renal transplant recipient // Am J Kidney Dis 2001; 38:E38.
- Kim ST, Baek JW, Kim TK, et al. Majocchi’s granuloma in a woman with iatrogenic Cushing’s syndrome // J Dermatol 2008; 35:789.
- Akiba H, Motoki Y, Satoh M, et al. Recalcitrant trichophytic granuloma associated with NK-cell deficiency in a SLE patient treated with corticosteroid // Eur J Dermatol 2001; 11:58.
- Ilkit M, Durdu M, Karakaş M. Majocchi’s granuloma: a symptom complex caused by fungal pathogens // Med Mycol 2012; 50:449.
- Novick NL, Tapia L, Bottone EJ. Invasive trichophyton rubrum infection in an immunocompromised host. Case report and review of the literature // Am J Med 1987; 82:321.
- Feng WW, Chen HC, Chen HC. Majocchi’s granuloma in a 3-year-old boy // Pediatr Infect Dis J 2006; 25:658.
- Gupta AK, Prussick R, Sibbald RG, Knowles SR. Terbinafine in the treatment of Majocchi’s granuloma // Int J Dermatol 1995; 34:489.
- McMichael A, Sanchez DG, Kelly P. Folliculitis and the follicular occlusion tetrad. In: Dermatology, 2nd ed, Bolognia JL, Jorizzo JL, Rapini RP (Eds), Elsevier Limited, St. Louis 2008.
- Gupta AK, Groen K, Woestenborghs R, De Doncker P. Itraconazole pulse therapy is effective in the treatment of Majocchi’s granuloma: a clinical and pharmacokinetic evaluation and implications for possible effectiveness in tinea capitis // Clin Exp Dermatol 1998; 23:103.
- Burg M, Jaekel D, Kiss E, Kliem V. Majocchi’s granuloma after kidney transplantation // Exp Clin Transplant 2006; 4:518.
- Liao YH, Chu SH, Hsiao GH, et al. Majocchi’s granuloma caused by Trichophyton tonsurans in a cardiac transplant recipient // Br J Dermatol 1999; 140:1194.
- Bonifaz A, Vázquez-González D. Tinea imbricata in the Americas // Curr Opin Infect Dis 2011; 24:106.
- Cheng N, Rucker Wright D, Cohen BA. Dermatophytid in tinea capitis: rarely reported common phenomenon with clinical implications // Pediatrics 2011; 128:e453.
- Romano C, Rubegni P, Ghilardi A, Fimiani M. A case of bullous tinea pedis with dermatophytid reaction caused by Trichophyton violaceum // Mycoses 2006; 49:249.
- Al Aboud K, Al Hawsawi K, Alfadley A. Tinea incognito on the hand causing a facial dermatophytid reaction // Acta Derm Venereol 2003; 83:59.
- Veien NK, Hattel T, Laurberg G. Plantar Trichophyton rubrum infections may cause dermatophytids on the hands // Acta Derm Venereol 1994; 74:403.
Ожог зонтиком — Как защититься от борщевика
Одна из серьезных летних угроз — сильные поражения кожи, которые возникают при контакте с борщевиком. Что делать, если сок борщевика попал на кожу? Как лечиться на каждом этапе, чтобы выздоровление прошло быстрее и на коже не осталось следов? Об этом «Российской газете» рассказала Наталья Агулова, врач-дерматовенеролог Пироговского Центра (КДЦ «Измайловский»).
Первая помощь, если сок растения попал на кожу
В первую очередь нужно сразу же промокнуть сок салфеткой или тканью, именно промокнуть, не растирая, иначе увеличится место поражения. Второй шаг — быстро закрыть место плотной одеждой или повязкой, чтобы защитить его от солнечного света. Третье — немедленно переместиться в тень, а лучше — в помещение. Также нужно как можно быстрее промыть этот участок кожи водой с хозяйственным мылом (можно также борным, дегтярным). Мыть тщательно, с обильной пеной, промывая несколько раз, слегка теплой водой (не горячей и не холодной).
Что делать дальше
Важный совет: в течение трех-четырех дней после контакта с растением нужно избегать солнца. В соке борщевика содержатся ядовитые вещества — кумарины и фурокумарины. Они подавляют сопротивляемость к ультрафиолету, увеличивают чувствительность кожи к солнечным лучам и в результате происходит ожог.
Если мы быстро смыли сок и не выходили на солнце — есть все шансы предотвратить поражение кожи. В противном случае ожоги все же возникают.
Стадии поражения кожи
В течение 30 минут -1,5 часов после воздействия сока в месте, куда он попал, начинается зуд, кожа воспаляется, возникает гиперемия. Позже возникают болезненные волдыри. Они могут быть серозными — наполненными прозрачной жидкостью, а иногда даже с примесью крови.
Спустя несколько дней пузыри лопаются и образуется раневая поверхность, а иногда и язвы.
Несмотря на красоту борщевика и приятный запах цветов, это растение очень опасно
Период заживления длительный — он может продолжаться от двух-трех недель при малом поражении до нескольких месяцев. И даже если восстановление кожи прошло без осложнений — еще несколько месяцев на месте ожога остаются темные пигментированные пятна.
Поэтому важно правильно лечиться на каждом этапе.
Пошаговая помощь
1. Первая стадия — воспаление. Пораженное место зудит, отекает, потом начинают появляться волдыри.
Как только на месте попадания сока возник зуд, и стало понятно, что избежать поражения кожи не удалось, нужно начать принимать антигистаминный препарат. Сок борщевика — сильный аллерген, он раздражает определенные рецепторы и необходимы противоаллергические лекарства, чтобы снять интоксикацию и зуд. Принимаем лекарство несколько дней — пока не исчезнет аллергическая реакция.
До возникновения пузырей пораженную кожу лечат так же, как при обычном термическом ожоге. Можно использовать любые мази или аэрозоли против ожогов: это может быть пантенол, аэрозоль олазоль или мазевую повязку бранолинд — смазываем осторожно поврежденное место или накладываем повязку с мазью.
Когда появились пузыри — самостоятельно вскрывать их нельзя. Велик риск инфицирования. Если пузыри лопнули — мы имеем открытую мокнущую раневую поверхность. На этой стадии правильно делать антисептические примочки — например, с корой дуба, фурацилином, а также использовать антибактериальные мази — например, линимент синтомицина, левомеколь, банеоцин, чтобы не допустить инфицирования раны.
2. Вторая стадия — регенерация, восстановление кожи. Это наиболее длительный период. Важно, как проходит заживление — от этого зависит, останутся ли на коже рубцы или шрамы. В этот период, чтобы предотвратить рубцевание, хорошо использовать специальные мази с ионами серебра — например, аргосульфан, дермазин, эбермин и др.
3. Третья стадия — эпителизация, когда образуется новый молодой кожный покров. В это время важно не допустить повторного травмирования. Наносим заживляющие эпителизирующие средства. Снова используем мази с пантенолом, солкосерил.
Как долго останутся темные пятна
Что касается пигментации — пятна после ожога борщевиком остаются еще несколько месяцев. Как минимум, их придется терпеть до осени, так как лечение возможно только когда уйдет активное солнце. Пораженные места даже после выздоровления остаются чувствительными к ультрафиолету — поэтому если, например, вы отправитесь к морю — кожу обязательно надо защищать солнцезащитными кремами.
Можно ли использовать «бабушкины» средства
Что касается домашних средств — нельзя обрабатывать место ожога спиртом, не надо мазаться сметаной, кефиром. Большое заблуждение и обработка маслом: на коже образуется непроницаемая липидная пленка. Она создает паровой эффект — это отличная среда для присоединения вторичной флоры и возникновения инфекции. Как следствие — это может привести к гнойным или гнойно-некротическим осложнениям.
Поражение борщевиком — это серьезно
К ожогам борщевиком нельзя относиться беспечно. Достаточно сказать, что если поражается более 80 процентов кожи — это смертельно.
Известно более 70 видов борщевика, из них 10 условно ядовитые и только один ядовитый — это борщевик Сосновского. Именно он распространен в Московской области, других регионах. Именно с ним приходится воевать дачникам.
Чтобы предотвратить поражение — проще всего избегать контакта с растением. Если борщевик растет в вашей местности — нужно изучить внешний вид, показать растение детям, объяснить им, что оно опасно.
Нужно выкорчевывать, выкашивать растение, чтобы препятствовать его агрессивному распространению. Но при этом использовать все средства защиты: надеть плотную одежду, резиновые перчатки, защитить лицо щитком и глаза очками. Хорошо бы использовать и респиратор. Ведь пыльца растения — тоже сильный аллерген.
После работы надо принять душ с хозяйственным мылом, постирать одежду.
*Это расширенная версия текста, опубликованного в номере «РГ»
Блохи домашних животных на людях
Могут ли блохи кошек и собак жить на людях?
Короткий ответ: блохи могут кусать людей, но они не станут жить у вас на теле. Блохи предпочитают вашего питомца в качестве хозяина и источника крови.
У кошек и собак наиболее распространены два вида блох:
- Ctenocephalides felis — научное название кошачьих блох и
- Ctenocephalides canis — научное название собачьих блох.
Несмотря на их названия, самая распространенная блоха, найденная у собак и кошек – это кошачья блоха. Это связано с тем, что блохи обычно непривередливы в выборе хозяина, а это означает, что даже если они предпочтитают кошек или собак, оба вида не откажутся ни от кошек, ни от собак, а иногда и от людей!
Хорошая новость для владельцев домашних животных заключается в том, что, хотя они и могут кусать людей, они не могут на них жить. Научные исследования показывают, что наши относительно безволосые тела не являются достаточно хорошим укрытием, блохам трудно к ним прикрепиться, к тому же кожа человека не дает количество тепла достаточное для долгосрочного выживания.
Темная, влажная среда из меха – идеальное место для жизни блох. Поэтому они не могут плодиться на людях, для этого им нужна собака, кошка или другое животное. Если вы являетесь единственным источником пищи, они не смогут размножаться.
Обратите внимание, что блохи могут оставаться на вашей коже и одежде, но лишь на короткое время, используя вас как «перевозчика» в ожидании более подходящего хозяина, например кошки или собаки. Они также могут поселяться в вашем доме, откладывая яйца на вашем питомце, которые потом распространяются по окружающим поверхностям: мебели и коврам. Яйца находятся в состоянии покоя, затем из них формируются личинки, куколки, а потом и взрослые блохи.
Существуют ли человеческие блохи?
Да, но не беспокойтесь. Существует около 2000 видов блох, и, к счастью, только один из них человеческая блоха, Pulex irritans.
Как узнать, что вас укусила блоха?
Чтобы понять, является ли то зудящее красное пятно, которое вы обнаружили на своей коже, просто пятном, укусом насекомого или чем-то более зловещим, вот несколько способов отличить укус блохи от прочих:
- Вы обнаружили на коже небольшую корочку или ранку со светло-красным «ореолом»
- Вокруг центрального красного пятна присутствуют очень маленькие красные отметины
- Группы красных следов укусов, которые распухают так же, как укусы комаров
- Укусы расположены преимущественно на лодыжках и ногах
Другие признаки наличия блох в доме включают в себя:
- Вы нашли черные пятнышки, которые похожи на молотый перец. Это фекалии блох
- Ваши питомцы чешутся больше обычного, и вы подозреваете, что у них есть блохи
Чесотка у взрослых: состояние, методы лечения и фотографии — обзор
52298 34 Информация для Взрослые подпись идет сюда …Изображения чесотки
Обзор
Чесотка — это поражение кожи крошечным клещом под названием Sarcoptes scabiei var. человекообразных . Чесотка очень заразна и быстро распространяется в местах массового скопления людей, таких как больницы, дома престарелых, детские учреждения, тюрьмы и другие места, где люди проводят длительные периоды времени в тесном контакте друг с другом.
Сыпь при чесотке вызывает сильный зуд и развивается, когда беременная самка клеща зарывается в кожу и откладывает яйца. Иммунная система человека очень чувствительна к присутствию клеща и вызывает аллергическую реакцию, вызывающую сильный зуд. Хотя у человека, зараженного чесоткой, обычно всего 10–20 клещей на всем теле, из-за этой аллергической реакции может быть большое количество поражений. Без лечения состояние обычно не улучшается.
Кто в опасности?
Чесотка встречается у людей всех национальностей, всех возрастов, обоих полов и на всех социально-экономических уровнях. Заражение не вызвано несоблюдением личной гигиены, оно чаще встречается у людей, живущих в многолюдных городских условиях. Особому риску подвержены люди, живущие в тесноте, например, в больницах, домах престарелых и тюрьмах. Хотя чесотка чрезвычайно заразна, она обычно требует длительного контакта кожа к коже с человеком, который уже заражен.Ограниченный контакт, например объятие или рукопожатие, обычно не способствует распространению инфекции. Однако чесотка легко передается половым партнерам и другим членам семьи. Даже если у человека еще нет симптомов, он может передать заражение другим людям. Реже он может передаваться при совместном использовании полотенец, одежды или постельного белья.
Признаки и симптомы
Хотя все тело может чесаться, наиболее частыми местами поражения чесоткой являются:
- Области между пальцами (перепонки пальцев)
- Внутренние запястья, внутренние локти и подмышки
- Грудь женщин и гениталии мужчины
- Пупок (пупок)
- Нижняя часть живота
- Ягодицы
- Задняя часть колен
Самыми очевидными признаками чесотки являются прыщики от розового до красного цвета, которые могут выглядеть как прыщи или укусы насекомых, иногда с чешуей или коркой на них. Однако характерным поражением чесотки является нора, которая небольшая и часто бывает трудно увидеть. Обычно нора выглядит как небольшая нитевидная чешуйчатая линия (3–10 мм длиной), иногда с крошечной черной пятнышкой (роющий клещ) на одном конце. Взрослый клещ имеет длину около 0,3 мм и его очень трудно увидеть. Чесоточные клещи ползают; они не прыгают и не летают.
У людей, подверженных чесотке, могут не появиться зудящие поражения в течение 6 недель после заражения, поскольку иммунной системе требуется некоторое время для развития аллергической реакции на клещей. Однако у людей, которые ранее болели чесоткой, может появиться сыпь в течение нескольких дней после повторного контакта.
Чесотка вызывает сильный зуд, особенно по ночам. Чрезмерное расчесывание зудящих участков может привести к образованию трещин на коже, которые затем могут инфицироваться бактериями.
Тяжелая форма чесотки, называемая норвежской чесоткой или корковой чесоткой, встречается у:
- Пожилые люди
- Люди с ослабленной иммунной системой (например, получатели трансплантата органов или люди с ВИЧ / СПИДом)
- Истощенные люди
- Люди с физическими и / или умственными недостатками или инвалиды
Рекомендации по уходу за собой
Чесотка требует рецептурных лекарств, чтобы остановить заражение. После того, как вы окажетесь под наблюдением врача, вы можете предпринять шаги, чтобы предотвратить рецидив чесотки:
- Клещи не могут выжить за пределами человеческого тела более 48–72 часов.Поэтому вымойте всю одежду, постельное белье и полотенца, которыми пользовался зараженный человек за последние 72 часа, в горячей воде и высушите их в горячей сушилке.
- Пропылесосьте все ковры, коврики и мебель и выбросьте вакуумные пакеты.
- Поместите все, что нельзя постирать, в полиэтиленовые пакеты хотя бы на 72 часа.
- Домашние животные не нуждаются в лечении, потому что клещи живут только на людях.
Когда обращаться за медицинской помощью
Обратитесь к врачу, если у вас появится сильная зудящая сыпь, которая не проходит.Если у других членов вашей семьи или людей, с которыми вы находитесь в тесном контакте, есть похожие зудящие высыпания, их также следует осмотреть врачу.
Процедуры, которые может назначить ваш врач
Ваш врач может диагностировать чесотку, просто осмотрев вашу кожу на предмет типичных повреждений, таких как норы. Ваш врач также может диагностировать чесотку, аккуратно соскоблив немного кожи на предметное стекло и посмотрев под микроскопом на наличие клещей, яиц или фекалий клещей.
В большинстве случаев чесотки ваш врач пропишет лечебный крем или лосьон, чтобы убить заражение, например:
- Перметрин 5% крем (Elimite®) — это лучший выбор для лечения, потому что он очень эффективен и безопасно.Безопасен даже для детей и беременных. Смойте крем через 8–14 часов и повторите через 7 дней, чтобы убить недавно вылупившихся личинок.
- Кротамитон 10% лосьон или крем (Eurax®, Crotan®) — он не так эффективен, как перметрин, и может вызывать раздражение кожи. Применять один раз в день в течение 5 дней подряд.
- Осажденная сера (5% или 10%) — готовится с вазелином и наносится каждую ночь в течение 3 ночей подряд. Часто это лучший выбор для детей младше 2 лет, а также для беременных и кормящих женщин, поскольку он очень безопасен в использовании.К сожалению, он жирный, имеет запах и может испачкать одежду.
- 1% раствор линдана — линдан может быть токсичным для нервной системы. Поэтому избегайте его использования для маленьких детей и младенцев, беременных или кормящих женщин, а также людей с заболеваниями, поражающими нервы (неврологические заболевания). Нанесите на тело, смойте через 8 часов и повторите через 7 дней.
- Для взрослых нанесите на все тело, за исключением лица и кожи головы.
- Для детей: нанесите на все тело, включая лицо и кожу головы, так как эти области обычно заражены.
- Нанесите продукт на ногти на руках и ногах.
- Нанести на складки тела, в том числе внутри пупка, в складках ягодиц и между пальцами рук и ног.
- Таблетки ивермектина (Стромектол®) — примите один раз, а затем повторите через 1-2 недели. Не давайте детям в возрасте до 5 лет или с массой тела менее 15 кг (около 35 фунтов), а также беременным и кормящим женщинам.
- Антибиотик, если царапины заражены бактериями.
Ваш врач может также порекомендовать стероидные кремы или антигистаминные таблетки для облегчения зуда.В тяжелых случаях для уменьшения симптомов могут потребоваться пероральные стероиды.
Поскольку для развития симптомов может пройти до 6 недель после контакта, люди могут не подозревать, что они заражены. Следовательно, члены семьи, сексуальные партнеры и все, кто имеет продолжительный контакт кожа к коже с зараженным человеком, также должны лечиться. В идеале всех следует лечить одновременно, чтобы предотвратить повторное заражение.
Надежных ссылок
MedlinePlus: чесоткаКлиническая информация и дифференциальная диагностика чесоткиСписок литературы
e Контроль и профилактика.Чесотка. http://www.cdc.gov/scabies/index.html. Изменено 10 ноября 2008 г. Проверено 11 марта 2009 г.
Bolognia, Jean L., ed. Дерматология , стр.1321-1324. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 -е изд. стр.1374, 1394, 2283-2284. Нью-Йорк: Макгроу-Хилл, 2003.
.фототипов кожи
Система классификации фототипов кожи была разработана Томасом Б. Фицпатриком в 1975 году.В его основе лежит чувствительность кожи к солнечным ожогам и способность кожи к загару. Фототип кожи может предсказать риск рака кожи.
Кредит изображения: Луис Луро / Shutterstock
Фототипы варьируются от I до VI и в первую очередь связаны с цветом кожи. Цвет кожи определяется количеством меланина в коже, которое контролируется генетикой. Меланин — это основная линия естественной защиты кожи от вредных ультрафиолетовых лучей солнца.
Анатомия кожи 3D-иллюстрация — Изображение предоставлено Sciencepics / Shutterstock
Хотя меланин обеспечивает защиту от УФ-излучения, слишком большое количество меланина может препятствовать полезному поглощению УФ-света для синтеза витамина D. Таким образом, во всем мире существует ряд типов кожи, которые связаны с интенсивностью солнечного света в исконной среде обитания.
Какой у меня тип кожи? (шесть типов кожи по Фитцпатрику) Играть
Меланин
У млекопитающих есть два типа меланина, известные как эумеланин и феомеланин, которые присутствуют в коже и волосах.Эумеланин имеет черный или коричневый цвет, и его присутствие легко заметить. Это знакомо, потому что от него зависит, насколько темная кожа. Напротив, феомеланин имеет красный или желтый цвет, а у людей с большим содержанием феомеланина более светлая кожа и часто появляются веснушки.
Феомеланин превращается в меланин, когда меланоциты функционируют на высоком уровне. Однако, когда ген, контролирующий превращение феомеланина в меланин, не работает эффективно, у человека появляется большее количество феомеланина, что проявляется в более светлой коже.Это одна из нескольких генетических вариаций, которые могут привести к светлой коже.
Различные типы
Шкала фототипа кожи широко использовалась в популяционных исследованиях рака кожи и в исследованиях методом случай-контроль. Его можно использовать для самооценки чувствительности к солнцу с помощью анкеты. Фототип кожи также можно объективно измерить с помощью прибора для анализа кожи.
Шкала фототипов кожи началась только с трех фототипов, применимых к более светлой коже.Текущая классификация типов кожи по Фитцпатрику включает шесть типов от очень светлой (тип I) до очень темной (тип VI).
Имеются следующие фототипы:
- Тип I — слоновая кость белого цвета, легко горит, никогда не загорает
- Тип II-Белый, легко горит, минимально загорает с трудом
- Тип III-Белый, горит умеренно, загорает умеренно
- Тип IV — бежевый или оливковый, пригорает минимально, загорает умеренно и легко
- Тип V-Умеренно коричневый, пригорает редко, обильно загорает
- Тип VI — темно-коричневый или черный, никогда не горит, обильно загорает
Такие черты, как цвет волос, цвет глаз и реакция кожи на воздействие солнца, учитываются при определении фототипа кожи.
Фототипы в здравоохранении
Фототип кожи может использоваться в дерматологии для оценки минимальной дозы эритемы (МЭД) для фототерапии с начальной дозой. Фототерапия — это лечение некоторых кожных заболеваний, таких как псориаз, экзема и желтуха у новорожденных.
Помимо чувствительности к ультрафиолетовому излучению, фототип кожи также может указывать на возможные осложнения при некоторых дерматологических процедурах. Типы кожи IV-VI подвержены риску гиперпигментации или гипопигментации при лазерной эпиляции и лазерной шлифовке.У них также могут быть изменения пигментации при химическом пилинге. Отбеливающие средства могут вызывать осложнения для кожи IV-VI типов, включая сухость, раздражение и гиперпигментацию.
Некоторые исследования показали, что меланин может быть не единственным фактором, определяющим чувствительность кожи к ультрафиолетовому излучению. Например, у людей с заболеванием, называемым витилиго, кожа на некоторых участках становится депигментированной. Однако депигментированная кожа ведет себя так же, как полностью пигментированная кожа пациента, подвергшегося воздействию солнца.Другое исследование показало, что у людей с альбинизмом заболеваемость меланомой не выше, чем у людей с преобладанием красных пигментов, даже если в их коже полностью отсутствует меланин. Есть некоторые свидетельства того, что химические промежуточные соединения путей синтеза меланина также могут вносить свой вклад в фотозащиту, предлагая измерение, выходящее за рамки того, что описывается шкалой фототипа кожи.
Список литературы
- Фототип кожи: новая перспектива, http: //onlinelibrary.wiley.com / doi / 10.1111 / pcmr.12365 / полный
- Технический музей инноваций, других особенностей, http://genetics.thetech.org/ask/ask288
Дополнительная литература
Кожа человека вдохновляет исследование Бингемтона по контролю над трещинами в биомедицинских устройствах
Будь то регулярное использование, чрезмерное использование или злоупотребление, на каждом устройстве в какой-то момент обязательно появятся трещины. Такова природа вещей.
Трещины могут быть особенно опасными при работе с биомедицинскими устройствами, которые могут означать жизнь или смерть пациента.
Новое исследование исследовательской группы Бингемтонского университета использует топографию кожи человека в качестве модели не для предотвращения трещин, а для того, чтобы направить их наилучшим образом, чтобы избежать критических компонентов и облегчить ремонт.
Исследование, опубликованное 17 сентября в журнале Scientific Reports , возглавляет Гай Герман, доцент кафедры биомедицинской инженерии в Школе инженерии и прикладных наук Томаса Дж. Ватсона, и аспирант Кристофер Майорана.
Для исследования Майорана разработала серию однослойных и двухслойных мембран из полидиметилсилоксана на основе силикона (ПДМС), инертного и нетоксичного материала, используемого в биомедицинских исследованиях. В слои встроены крошечные каналы, предназначенные для направления любых образующихся трещин, которые, будучи частью биомедицинского устройства, дадут больший контроль над их образованием. Потенциальный ущерб может возникнуть в критических областях гибкой электроники, например, в результате увеличения срока ее службы.
«В этой относительно новой области гиперупругих материалов — материалов, которые действительно могут растягиваться — было проделано много работы, но не в области контроля разрушения», — сказал Герман. «Контроль разрушения изучается только в более хрупких материалах».
Что особенно важно, по словам Майорана и Германа, так это использование ПДМС в качестве основы для гибкой мембраны, поскольку она известна своим широким спектром применения. В исследование также включены другие распространенные материалы.
«Мы делаем это без использования каких-либо экзотических материалов», — сказал Майорана.«Мы не изобретаем новый металл или керамику. Для этого мы используем резину или модифицированное обычное стекло. Мы взяли эту действительно основную идею и сделали ее функциональной ».
Гай Герман — доцент кафедры биомедицинской инженерии Бингемтонского университета. Кредит изображения: Джонатан Коэн. Гай Герман — доцент кафедры биомедицинской инженерии Бингемтонского университета. Кредит изображения: Джонатан Коэн.
×
Продолжающееся исследование кожи человека, проведенное Германом, позволило ему понять, что самый внешний слой, известный как роговой слой, представляет собой сеть V-образных топографических микроканалов, которые, по-видимому, способны направлять трещины к коже.
Это исследование началось с идеи воссоздать этот эффект в небиологических материалах. В предыдущих попытках устранить микротрещины использовались более прочные средства, такие как медные пленки вокруг наиболее чувствительных частей гибких электронных компонентов.
«Даже несмотря на то, что эта мембрана выглядит и ощущается в точности как обычная скучная мембрана, — сказал он, — вы ее растягиваете, и можете получить трещины, отклоняющиеся под углом 45 градусов от того места, где она обычно треснула бы. Я думаю, это круто.”
Из-за длительного периода изготовления мембран Майорана часто тратил неделю на изготовление одной, а затем разрывал ее за считанные секунды — только для того, чтобы начать все сначала со следующей. Он отметил растущую точность аддитивного производства и его способность печатать все более мелкие детали, что сделало возможным производство мембран.
«Крис разрабатывал свои собственные производственные системы для изготовления этих субстратов, — сказал Герман, — потому что ему приходилось печатать трехмерную форму, а затем использовать эту умную систему для контроля глубины этих каньонов в субстрате.Это действительно технически сложно «.
Майорана добавил: «В этом есть определенный уровень искусства. Вы думаете, что существует целый научный процесс, но он частично состоит в том, что вы уже делали этот процесс раньше и знаете, как он должен выглядеть ».
Это исследование, по словам Германа, способствует стремлению биомедицинских инженеров узнать о том, что природа уже усовершенствовала.
«Неважно, насколько вы хороший инженер — эволюция сначала подумала об этом», — сказал он.«Эволюция всегда побеждает».
Исследование «Встраиваемая топография позволяет вести трещину в мягких твердых телах» также включало исследования Митчелла Эрбе, Трэвиса Бланка и Захари Липски. Он был поддержан премией CAREER Немецкого национального научного фонда (# 1653071).
«Первая в мире» иммунизированная модель кожи, напечатанная на 3D-принтере, позволяет лечить ожоги холодной плазмой
Консорциум NOVOPLASM объявил, что он «первый в мире», кто разработал технологию холодной плазмы для лечения инфицированных ожогов и заживления ран кожных трансплантатов.
Фирма CTIBIOTECH в области регенеративной медицины, Институт биомедицинских исследований Вооруженных сил Франции, Политехническая школа и Институт Пастера составляют консорциум, который использует иммунизированную модель кожи человека, полученную с помощью 3D-биопечати, для помощи в разработке обработки холодной плазмой.
CTIBIOTECH заявляет, что является первой в мире, кто производит трехмерную биопечать полностью иммунизированной кожи человека, называемой CTISkin, и предоставляет сотни моделей консорциуму, чтобы он мог проверить свою технологию холодной плазмы.
«Регенеративная медицина — это будущее здравоохранения», — сказал профессор Колин Макгукин, президент и главный научный сотрудник CTIBIOTECH. «В CTIBIOTECH мы продвигаем эти модели, чтобы помочь персонализированной медицине и поддержать больницы в краткосрочной перспективе, а не только в будущем. NOVOPLASM использует наши модели для ускорения работы новых устройств для защиты здоровья человека ».
CTIBIOTECH производит сотни моделей CTISkin для проекта NOVOPLASM. Изображение предоставлено CTIBIOTECH.3D-печать кожи
CTIBIOTECH в течение некоторого времени является пионером в производстве 3D-биопринтеров функциональной ткани человека, ранее сотрудничая с отделом Care Creations BASF для проведения исследований 3D-моделей тканей сальных (кожных) желез человека, а также со шведским производителем биопринтеров CELLINK для исследования новых методов лечения. для больных раком.
3D-модели кожи с биопечатью вызывают все больший интерес и развитие в последние годы в связи с их использованием для моделирования заболеваний, тестирования эффективности новых методов лечения и предоставления альтернативы испытаниям на животных.
Ранее в этом году исследовательская группа из Университета науки и технологий Пхохана и Пусанского национального университета напечатала на 3D-принтере модель искусственной кожи in vitro, чтобы лучше наблюдать кожные заболевания, от которых страдают диабетики, а исследователи из Университета штата Пенсильвания разработали процесс 3D-биопечати, способный печатать твердые и мягкие ткани одновременно для восстановления повреждений кожи и костей.
3D-биопечать ранее использовалась для лечения ожоговых ран. Исследователи из Университета Торонто и Центра медицинских наук Саннибрук разработали портативный биопринтер, который может печатать листы «кожи». Осажденные листы биочернила покрывают рану и помогают ускорить процесс заживления кожи, и потенциально могут быть обнаружены в клинических условиях в ближайшие несколько лет.
Модель клеток себоцитов, подготовленная CTI Biotech. Фото предоставлено CTI Biotech.Программа NOVOPLASM
По данным Всемирной организации здравоохранения, около 30 000 человек ежедневно получают ожоги, требующие медицинской помощи, что составляет до 11 миллионов пациентов в год по всему миру.Ожоги, занимающие четвертое место по распространенности во всем мире, считаются серьезной проблемой общественного здравоохранения, и проект NOVOPLASM стремится решить эту проблему.
Технологии трехмерной биопечати CTIBIOTECH позволяют ученым и клиницистам эффективно и воспроизводимо оценивать эффективность новых методов лечения и терапии на моделях тканей человека. Используя 3D-модель CTISkin, созданную компанией, консорциум NOVOPLASM смог реализовать клинические стратегии для заживления кожи и лечения ожоговых пациентов.
Согласно CTIBIOTECH, это первая компания в мире, которая производит иммунизированную кожу человека — кожу, содержащую иммунные клетки, — с помощью трехмерной биопечати. Консорциум NOVOPLASM использовал сотни моделей CTISkin для проверки своей технологии холодной плазмы для заживления ран.
Холодная плазма — это неинвазивная, нетепловая и безболезненная технология, которая работает путем возбуждения газа электрическим током, вызывая образование азота и реактивного кислорода с проилечивающими, репаративными и бактерицидными свойствами.Эти свойства особенно эффективны для улучшения лечения инфицированных ожогов, а также для ускорения процесса восстановления тканей.
Исследования, проведенные в рамках программы, также показали, что технология холодной плазмы способствует образованию новых кровеносных сосудов и мобилизации иммунных клеток, присутствующих в кожной ране.
После доработки и утверждения готовое медицинское устройство будет пригодно для использования в больницах и специализированных ожоговых центрах.Проект NOVOPLASM поддерживается Министерством вооруженных сил Франции и финансируется программой Специальной поддержки исследований и инноваций в сфере обороны (ASTRID), проводимой Национальным исследовательским агентством Франции (ANR).
Проект NOVOPLASM представляет свою работу на Форуме оборонных инноваций (FID), который в настоящее время проходит в Париже, Франция.
Подпишитесь на информационный бюллетень 3D Printing Industry для получения последних новостей в аддитивном производстве.Вы также можете оставаться на связи, подписавшись на нас в Twitter и поставив нам лайк на Facebook.
Ищете карьеру в аддитивном производстве? Посетите Работа для 3D-печати , чтобы узнать о вакансиях в отрасли.
Подпишитесь на наш канал на YouTube , чтобы получать последние видеоролики, обзоры и повторы веб-семинаров для 3D-печати.
На изображении показано CTIBIOTECH производит сотни моделей CTISkin для проекта NOVOPLASM.Изображение предоставлено CTIBIOTECH.
исследователей открыли новый болевой орган в коже человека | Биология, нейробиология
Группа ученых из Каролинского института обнаружила ранее неизвестный сетчатый орган в коже, чувствительный к болезненным механическим повреждениям, таким как уколы и удары.
Абдо и др. обнаружили сетчатый орган, покрывающий кожу, который воспринимает опасные раздражители окружающей среды. Изображение предоставлено: Таркан К.
Боль причиняет страдания и приводит к значительным издержкам для общества.Почти каждый пятый человек испытывает постоянную боль, и существует значительная потребность в поиске новых обезболивающих.
Однако чувствительность к боли также необходима для выживания и выполняет защитную функцию. Он вызывает рефлекторные реакции, предотвращающие повреждение тканей, например, отрывание руки, когда вы чувствуете укол острым предметом или когда вы обжигаетесь.
Недавно открытый сенсорный орган построен из специализированных глиальных клеток, расположенных на эпидермально-дермальной границе.
Чувствителен к болезненным механическим повреждениям, таким как уколы и надавливание.
«Его активация вызывает электрические импульсы в нервной системе, рефлекторные реакции и ощущение боли», — сказал профессор Патрик Эрнфорс и его коллеги.
«Глиальные клетки, из которых состоит этот орган, очень чувствительны к механическим раздражителям, что объясняет, как они могут участвовать в обнаружении болезненных уколов булавками и давления».
В ходе исследования исследователи также заблокировали орган, что привело к снижению способности чувствовать механическую боль.
«Наше исследование показывает, что чувствительность к боли возникает не только в нервных волокнах кожи, но и в этом чувствительном к боли органе», — сказал профессор Эрнфорс.
«Это открытие меняет наше понимание клеточных механизмов физических ощущений и может иметь значение для понимания хронической боли».
Об открытии сообщается в статье в журнале Science .
_____
Хинд Абдо и др. . 2019.Специализированные кожные шванновские клетки вызывают болевые ощущения. Science 365 (6454): 695-699; DOI: 10.1126 / science.aax6452
Пол Радд и наука о молодой коже
В субботу актеру Полу Радду исполняется 50 лет. Или это 40? Может, 30?
Большинство миллениалов впервые встретили 26-летнего Радда, когда он сыграл студента юридического факультета в комедии 1995 года «Бестолковые». Бесчисленные фильмы Джадда Апатоу и еще один фильм «Человек-муравей» позже, единственное, что более вневременно, чем слава Радда, — это его мальчишеская внешность.Год за годом, роль за ролью, Радд удивлял зрителей и страницы сплетен о знаменитостях, сохраняя свое молодое лицо.
Вот фотография Радда из Clueless:
Пол Радд в Clueless. Изображение Paramount Pictures
А вот фотография Радда за март 2018 года:
Пол Радд позирует портрету во время продвижения фильма «Человек-муравей и оса» в Пасадене, Калифорния, США, 24 июня 2018 г. Фото REUTERS / Mario Anzuoni
Итак, в чем секрет Радда? Я понятия не имею.
Но благодаря дерматологам и десятилетиям исследований вы, вероятно, сможете имитировать его здоровую кожу, если начнете достаточно рано.
Ученые твердо знают о наиболее сильных факторах старения кожи. Серьезные повреждения кожи могут произойти из-за чрезмерного солнечного света или курения сигарет, но продолжают появляться новые потенциальные угрозы, такие как синий свет от смартфонов. Ваша генетика также контролирует некоторые аспекты молодой кожи.
Многие продукты по уходу за кожей и медицинские процедуры основаны на этом исследовании, но из-за натиска рекламы косметики может быть трудно определить лучшие средства.
Итак, PBS NewsHour попросил трех дерматологов дать совет по воссозданию эффекта Пола Радда. Трудно сказать, какая из этих причин лучше всего объясняет молодость Радда, но Пол, если вы хотите потусоваться и поговорить об этом, не стесняйтесь звонить мне.
А пока давайте разберем некоторые обоснованные наукой предположения.
Пол Радд… заботился о своей коже с юных лет?
Обычно мы судим о старении кожи по тому, что мы видим — тонкие линии, морщины и необычная пигментация, — но эти видимые признаки не всегда отражают наш реальный возраст в годах.
Это потому, что эти пятна связаны с физической целостностью кожи, которая, в свою очередь, может быть изменена окружающей средой.
Воздействие солнца — наиболее распространенный и хорошо изученный пример. Когда ультрафиолетовый солнечный свет попадает на наше тело, он проникает в два основных слоя кожи: эпидермис и дерму. Эпидермис — это самый внешний слой, а дерма находится прямо под ним.
Первичные слои кожи (на фото с мышцами). Изображение Евгения / через Adobe Stock
«В некотором смысле ультрафиолетовое излучение имеет двоякий характер», — сказал д-р.Патрик Блейк, дерматолог EllaMD и клинический инструктор Калифорнийского университета в Сан-Диего. «Есть свет УФ-А и УФ-В спектра».
Благодаря большей длине волны УФ-А составляет большую часть ультрафиолетового излучения, достигающего поверхности Земли. УФ-А проникает глубже в кожу. Он проникает в дерму, где может непосредственно разрушить каркас нашей кожи, а именно разрушить два белка, называемые коллагеном и эластином.
Клетки нашей кожи несут свои легкие повреждения на всю жизнь.
Коллаген сохраняет кожу толстой, а эластин придает ей упругость и молодость. Более тонкая и менее упругая кожа имеет тенденцию провисать и морщиться.
С возрастом наши тела становятся менее приспособленными к восстановлению повреждений коллагена, который бывает трех разновидностей. Будучи новорожденными, мы начинаем с изобилия коллагена-3, который лучше реагирует на травмы, но в более позднем возрасте наша дерма постепенно переключается на коллаген-1, который менее жизнеспособен.
Между тем эластин становится комковатым.
«Когда вы делаете биопсию кожи у кого-то, кто сильно пострадал от солнца, вы обнаруживаете хорошее количество эластина, но оно слипшееся», — сказал Блейк.
Для того, чтобы эластин работал эффективно, он должен растекаться, как паста, иначе вы потеряете некоторую степень эластичности, добавил он.
УФ-B атакует ближе к поверхности, проникая в открытый эпидермис и повреждая клетки кожи. Эти клетки кожи расположены внутри эпидермиса в четыре-пять слоев, как блины.Самый внутренний стек постоянно размножается, и его дочерние клетки постепенно поднимаются по уровням к поверхности вашей кожи. Эти клетки стареют и твердеют, пока у вас не останется то, что вы видите в зеркале.
Строение эпидермиса. Изображение предоставлено Alila Medical Media / через Adobe Stock
Эти передержанные клетки кожи атрофируются и теряют часть своей способности заживлять раны. Они также собирают мутации ДНК, которые увеличивают вероятность развития рака кожи.
«УФ-облучение кожи является кумулятивным. Солнце, которое вы пережили в детстве, остается с вами », — сказал доктор Крис Адиган из Центра дерматологии и лазерной терапии Чапел-Хилл в Северной Каролине. «Ваш слой базальных клеток должен воспроизводиться — он создает копии самого себя. Как только в этих клетках произошло повреждение ДНК, оно будет реплицироваться в этих клетках с такими же точными повреждениями на всю оставшуюся жизнь. ”
UV-B также заставляет наши клетки создавать химический эквивалент динамита: свободные радикалы, также известные как окислительный стресс.Когда это происходит, организм вырабатывает набор ферментов — ММП или матриксных металлопротеиназ, которые также разрушают коллаген и эластин, — сказал Блейк. Курение сигарет также усиливает эти разрушающие ферменты, поэтому эта привычка способствует старению кожи.
Дерматологи постоянно напоминают всем, особенно детям, о важности использования солнцезащитного крема, потому что клетки нашей кожи несут на себе легкие повреждения на всю жизнь.
Пол Радд … не так часто пользуется своим смартфоном, как все?
Большинство людей проводят часы в день, приклеенные к экрану, будь то смартфон, планшет или компьютер, дерматологи теперь задаются вопросом, не обесцвечивает ли кожу все это воздействие синего света.
«Сейчас я вижу так много меланодермии, нарушения пигментации. Это везде, — сказал Блейк. «Есть очень четкие данные о том, что синий свет связан с меланодермией», особенно у людей со светлой или темной кожей.
Это неожиданно, потому что синий свет иногда используется для лечения кожных заболеваний, таких как прыщи, но Блейк сказал, что нюанс может заключаться в разнице между острым и хроническим воздействием. Адигун выразил большую осторожность и призвал к дополнительным исследованиям.
«Это действительно интересная область исследований.По словам Адигун, человечество на Земле прямо сейчас подверглось воздействию синего света в большей степени за последние пять лет, чем за последние пять миллионов лет. «Но часто из-за воздействия внешних факторов на кожу, есть время запаздывать, пока мы не увидим, что они на самом деле делают с нами».
Пол Радд… знает, как наносить солнцезащитный крем?
Наряду с этим Блейк перечислил солнцезащитный крем широкого спектра, оснащенный ингредиентами, блокирующими УФ-А и УФ-В, как первостепенное значение для замедления процесса старения кожи, и Адигун сказал, что вы также можете выбрать тот, который также блокирует спектр синего света. .
Но Блейк сказал, что солнцезащитный крем работает только в том случае, если его наносят в правильном количестве.
«С SPF 30 вам нужно использовать полную рюмку солнцезащитного крема для человека среднего роста, и никто этого не делает», — сказал Блейк. «Они либо рассчитывают повторно нанести солнцезащитный крем, либо прикрыться».
Если вы примените половину того, что должны, вы получите четверть защиты.
Солнцезащитная одежда может отразить эти опасные лучи, но для максимальной защиты незащищенной кожи необходимо нанести толстый слой солнцезащитного крема на 15 минут.
Блейк сказал, что люди также переоценивают значение фактора защиты от солнца (SPF).
«Нет большой разницы между SPF 30 и SPF 50, если кто-то применяет каждый так, как он должен», — сказал Блейк. Разница между SPF 15, 30, 50 и 100 незначительна; SPF 100 обеспечивает только на 6 процентов большую защиту, чем SPF 15.
Воздействие вредных ультрафиолетовых лучей на людей чаще всего происходит из-за неправильного применения этих солнцезащитных кремов.
«Это экспоненциальный спад.«Если вы примените половину того, что вам нужно, вы получите четверть защиты», — сказал Блейк. Эта первая рюмка с солнцезащитным кремом должна стоять не менее 15 минут. Хотя вы должны наносить повторно каждые два часа, второй слой не восполнит уже обгоревшую или передержанную кожу.
Пол Радд … натирает больше, чем просто солнцезащитный крем?
Хотя лосьоны для кожи не могут заменить защиту, обеспечиваемую солнцезащитным кремом, они могут противодействовать структурным повреждениям или окислительному стрессу кожи.
«Самыми распространенными безрецептурными [лосьонами] являются кремы с ретинолом», — сказал Блейк. Они увеличивают толщину дермы, способствуя выработке коллагена и способствуют обновлению клеток в эпидермисе ».
Блейк сказал, что, хотя ретинол, безусловно, является самым большим продуктом в борьбе со старением и против морщин, за ним следуют кремы с антиоксидантами. Он ручается за витамин С (аскорбат), но говорит, что людям нужно помнить, что эта антиоксидантная добавка бывает разных форм.
Профилактика проще, чем пытаться обратить вспять старение кожи.
«Есть довольно хорошие данные о том, что их полезность зависит от формы витамина С — если он стабильный и может ли он проникать в кожу», — сказал Блейк. Его фаворит — тетрагексилдециласкорбат, смешанный с витамином Е (альфа-токоферол). Нанесение его утром поможет защитить от ультрафиолетового излучения и окислительного стресса в течение дня.
Медицинские процедуры, такие как лазерная шлифовка, по иронии судьбы, повреждают дерму, так что она становится жесткой.
«Кожа впоследствии реагирует, как на травму, и производит новый коллаген», — сказал Блейк.Инъекции ботокса подавляют нервы лица, поэтому мышцы расслабляются и перестают сдавливать старую, дряблую кожу. Следствие — меньше морщин на лице.
И Блейк, и Адигун рекомендовали людям рано начинать заботиться о своей коже, потому что предотвратить старение легче, чем пытаться обратить вспять старение.
Кроме того, ни один из этих методов лечения не помогает навсегда. Основная кожа всегда будет стареть.
«Как только вы начнете выполнять одну из этих процедур, будь то кремы, лазерные процедуры или что-то еще, вы должны продолжать ее, чтобы поддерживать», — сказал Блейк.
Пол Радд… хорошо ест?
Все больше и больше данных подтверждают идею о том, что определенные продукты питания способствуют воспалению кожи благодаря так называемым провоспалительным диетическим путям.
«Продукты с высоким содержанием простых углеводов и высоким содержанием молочных продуктов, особенно молочных продуктов с низким содержанием жира, могут увеличить количество медиаторов воспаления и гормонов стресса, что может привести к преждевременному старению кожи», — сказал Адигун. Когда люди исключают эти продукты из своего рациона, дерматологи видят, что опухоль и полнота вокруг подбородка и шеи исчезают.
Уход за кожей также изобилует заявлениями о полезных пищевых добавках, и Адигун сказал, что недавние исследования прояснили, какие из них работают, включая ретроспективный анализ коллагеновых добавок, опубликованный в январе.
«До недавнего времени нам было трудно понять, если вы принимаете коллагеновую добавку, которая попадает в пищеварительный тракт, как она затем способствует выработке коллагена. Это казалось довольно надуманным », — сказал Адигун. «Этот обзор показал, что существует ряд добавок, которые уменьшают тонкие линии и морщины и увеличивают выработку коллагена в коже.”
Другие добавки, такие как heliocare и никотинамид, делают кожу более устойчивой к УФ-А и УФ-В-лучам.
Пол Радд… имеет прекрасные гены и он мужчина?
Хотя солнце, курение и другие факторы окружающей среды играют определенную роль, наша генетика также влияет на старение кожи.
Ярчайший пример — меланин, пигмент, который определяет цвет нашей кожи и бывает разных разновидностей.
Как ранее сообщал NewsHour, цвет кожи определяется рецептором меланокортина-1 или геном MC1R, который приводит к выработке коричнево-черного пигмента меланина, называемого эумеланином.Чем больше эумеланина вырабатывается этим геном, тем темнее и чернее наша кожа и волосы. На другом конце спектра у бледнокожих рыжих есть рецессивная версия гена MC1R, который отключает выработку эумеланина, сдвигая доминирующий пигмент на красноватый феомеланин.
«Более равномерное распределение меланина по коже описывается как зонтик над кожей, который более эффективно вырабатывается при более темных тонах кожи», — сказал Блейк.
Благодаря меланину и другим пигментам кожи люди с более темной кожей меньше страдают от солнечных лучей и признаков старения.Изображение предоставлено franzidraws / Adobe Stock
В то время как люди с более темной кожей меньше страдают от солнечных лучей и меньше подвержены старению кожи благодаря этим пигментам, определенные мутации в гене MC1R также соответствуют молодости у людей европейского происхождения.
Пол Радд тоже мужчина. Этот момент вызывает меньше вопросов, но стоит упомянуть, потому что мужчины, как правило, имеют более толстую кожу благодаря тестостерону, сказал Блейк. Его строение лица также может помочь уберечь часть лица от жира. Обвисший жир означает появление морщин и других пятен.
Другие гены, отвечающие за восстановление ДНК, репликацию клеток и выработку природных антиоксидантов, также могут сохранять кожу молодой. Исследование 2018 года показало, что то, как человек ухаживает за своей кожей, может активировать эти гены полезными способами, которые коррелируют со снижением старения кожи.
«У более молодых людей кожа на самом деле моложе генетически», — сказала Алекса Кимбалл, профессор дерматологии Гарвардской медицинской школы и Медицинского центра Бет Исраэль Дьяконесса в Бостоне, руководившая исследованием.«Это еще раз подтвердило, что защита от солнца является наиболее важным профилактическим действием».
Сколько у нас кожи?
Ежедневно вы можете делать все возможное, чтобы очищать, увлажнять и защищать свою кожу. Хотя этот распорядок дня иногда может показаться рутинным, защита вашей кожи на самом деле защищает все ваше тело.
Кожа — ваш самый большой орган, который защищает ваши внутренние органы от внешних факторов, таких как экстремальные температуры, солнечные ультрафиолетовые лучи и опасные химические вещества.Этот щит также помогает удерживать воду, предотвращать инфекции и вырабатывать необходимые белки и витамины, но для всего этого вам понадобится много кожи.
У среднего взрослого человека около 8 фунтов (3,6 кг) или около 2 квадратных метров кожи. Это может помочь представить это в перспективе — стандартный дверной проем составляет 21 квадратный фут, и кожа среднего взрослого заполнит все это пространство [источник: National Geographic].
Не вся ваша кожа видна глазу.Фактически, человеческая кожа состоит из трех слоев: эпидермиса, дермы и подкожно-жирового слоя, или гиподермы. Каждый слой служит своей цели. Эпидермис — это тонкий внешний слой, который придает коже пигмент и производит новые клетки кожи по мере отмирания мертвых клеток. Дерма — это средний слой, в котором находятся рецепторы боли и прикосновения, а также кровеносные сосуды, волосяные фолликулы, коллаген и эластин. Подкожный слой состоит из коллагена и жира — он помогает поглощать удары и защищает ваше тело и внутренние органы [источник: Медицинский центр государственного университета Огайо].

 ) меняйте положение его тела каждые 2 часа.
) меняйте положение его тела каждые 2 часа. д..
д..
 Лишь при себорейной экземе может наблюдаться стойкая потеря пигмента.
Лишь при себорейной экземе может наблюдаться стойкая потеря пигмента.